Kerstin Sander, Wasserburg am Inn, Eike Förster, Haar, und Gerd Laux, Haag i. OB
In den letzten Jahren rückt die Pharmakotherapie älterer Menschen zunehmend stärker ins Bewusstsein der Öffentlichkeit. Entsprechende Berichte sind oft verbunden mit den Attributen „alt, krank und unangemessen behandelt“ [32]. Die begriffliche Trias in der Fachliteratur lautet „Alter, Multimorbidität, Polypharmazie“. Polypharmazie steht mit einer erhöhten Wahrscheinlichkeit von Arzneimittelinteraktionen und damit mit einem erhöhten Risiko für das Auftreten unerwünschter Arzneimittelwirkungen (UAW) im Zusammenhang [30]. Weitere Folgen von Polypharmazie sind erhöhte Kosten der Gesundheitsversorgung, Non-Compliance, sinkender funktioneller Status der Patienten sowie geriatrische Syndrome [23].
Im Rahmen des Forschungsprogramms „Arzneimittelsicherheit in der Psychiatrie (AMSP)“ konnte durch den Vergleich der Stichtagsdatenerhebungen von 1995 mit denen von 2001 ein Trend steigender Polypharmazie bei psychiatrischen Patienten über 60 Jahre gezeigt werden [14]. Vor dem Hintergrund, dass 2009 die dem Bundesinstitut für Arzneimittel und Medizinprodukte (BfArM) gemeldeten Verdachtsfälle unerwünschter Arzneimittelwirkungen zu über 60% Arzneimittel der Hauptgruppe N (Nervensystem) betrafen, die unter anderem Psychopharmaka und Schmerzmittel umfasst [31], und dass die Häufigkeit von UAW mit hohem Alter, Multimorbidität und Polypharmazie korreliert [1], sollte älteren psychiatrischen Patienten (≥60 Jahre) in Untersuchungen zum medikamentösen Verordnungsverhalten eine besondere Aufmerksamkeit zuteil werden. Unterstützt wird diese Forderung durch die mit 28,3% beträchtliche Verordnungsprävalenz potenziell inadäquater Medikamente (PIM) gemäß der PRISCUS-Liste [17] bei älteren Menschen (≥65 Jahre), wobei die entsprechenden Wirkstoffe der Benzodiazepine, Neuroleptika, Sedativa, Antidepressiva und Digitalisglykoside die höchste Verordnungsprävalenz zeigten [2].
Korrelationen von Alter, Multimorbidität und Polypharmazie hinsichtlich der Auftretenswahrscheinlichkeit von UAW sind bekannt. Allgemein steigen Prävalenzraten für Multimorbidität [3, 12, 29] und Polypharmazie (aber siehe [16, 18]) mit zunehmendem Alter. Multimorbidität ist im hohen Alter die Regel und nicht die Ausnahme [29]. Aber auch bei jüngeren Patienten treten Multimorbidität und damit Polypharmazie auf, wenn auch in einem geringeren Ausmaß. So zeigten Barnett et al. in einer Querschnittsstudie der in medizinischen Praxen in Schottland 2007 versorgten Menschen, dass bei 11% der 25- bis 44-Jährigen und bei 30% der 45- bis 64-Jährigen Multimorbidität (≥2 Erkrankungen) vorlag und die absolute Zahl an Personen mit Multimorbidität bei den unter 65-Jährigen sogar höher war [3].
Vor diesem Hintergrund wurde in einem Pilotprojekt der Frage nachgegangen, wie Polypharmazie, mit Fokus auf Psychopharmaka, und UAW-Risiken zusammenhängen. Da Multimorbidität auch bei jüngeren Patienten auftritt [3], wurde vergleichend untersucht, wie Multimorbidität, Polypharmazie und das Auftreten von UAW bei gerontopsychiatrischen Patienten und bei jüngeren Patienten mit chronischen psychischen Erkrankungen zusammenhängen. Um den Zusammenhang zwischen UAW und medikamentösem Verordnungsverhalten stationär behandelter Patienten einer psychiatrischen Vollversorgungsklinik abbilden zu können, wurden Daten zur Medikation, zum Patienten inklusive psychiatrischer und somatischer Diagnosen und, direkt vom Patienten erfragt, zu aufgetretenen unerwünschten Arzneimittelwirkungen erhoben.
Patienten und Methoden
Datenbasis und statistische Auswertung
Die Untersuchung fand auf offenen Stationen (keine Akutstationen) der psychiatrischen Fachbereiche Gerontopsychiatrie und Klinische Sozialpsychiatrie der kbo-Inn-Salzach-Klinikum gemeinnützigen GmbH statt.
Über einen willkürlich gewählten Zeitraum von sechs Wochen (Mai bis Juli 2013) wurden im Rahmen der wöchentlichen, Apotheker-begleiteten Visite und unter Einsatz des für die Untersuchung angepassten Erhebungsbogens „Pharmako-EpiVig“ des BIDAQ (Bayerisches Institut für Daten, Analysen und Qualitätssicherung) Patientendaten zu Alter, Geschlecht, psychiatrischen Diagnosen (ICD-10), somatischen Diagnosen (ICD-10), verordneten medikamentösen Handelspräparaten und deren Dosierungen erfasst. Daten zu aufgetretenen unerwünschten Arzneimittelwirkungen der vergangenen Woche wurden direkt von den Patienten erfragt und solche zu durchgeführten Gegenmaßnahmen zur Behebung der UAW erhoben (jeweils Zahl und Art).
Um die Altersabhängigkeit der Häufigkeiten psychiatrischer und somatischer Diagnosen, der verordneten Arzneimittel sowie des Vorliegens von Polypharmazie und UAW darzustellen und zu prüfen, wurden Altersklassen mit einem 5-Jahres-Umfang gebildet (20- bis 24-Jährige, 25- bis 29-Jährige, …, 85- bis 89-Jährige).
Die explorative, Fall-basierte Datenanalyse erfolgte mithilfe von PAWS Statistics 18® (Version 18.0.0). Zur Prüfung potenzieller Einflüsse des Geschlechts oder der Altersklassen auf die erhobenen Daten wurde der Chi-Quadrat-Test eingesetzt, zur Prüfung von Unterschieden zwischen Patienten der Gerontopsychiatrie und Klinischen Sozialpsychiatrie der t-Test für unabhängige Stichproben (jeweils zweiseitige Testung, α =0,05).
Die Beurteilung der Wahrscheinlichkeit des Vorliegens einer UAW, also eines ursächlichen Zusammenhangs, erfolgte durch den Apotheker mithilfe der Naranjo-Skala, einer Beurteilungsskala mit hoher Reliabilität und Validität [24]. Eine UAW wird dabei einer Wahrscheinlichkeitsklasse gemäß Gesamtwert wie folgt zugeordnet: eindeutig ≥9, wahrscheinlich 5 bis 8, möglich 1 bis 4, zweifelhaft ≤0.
Eine UAW wird als schwerwiegend eingestuft, wenn sie tödlich oder lebensbedrohend verläuft, eine Hospitalisierung notwendig macht oder verlängert, Dauerschäden, Behinderung oder Invalidität verursacht, in kongenitalen Anomalien oder Geburtsschäden mündet oder eine medizinische Intervention nötig macht, um die genannten Folgen zu verhindern [15, 22]. Alle anderen UAW, die diesen Kriterien nicht entsprechen, gelten als nicht-schwerwiegende UAW [33]. In diesem Sinne wurden die hier dokumentierten UAW in Schweregrade eingeteilt.
Medikation
Im Folgenden werden ausschließlich die Wirkstoffnamen („international non-proprietary name“ [INN]) der verordneten Arzneimittel angegeben. Für die analysierten Psychopharmaka und anderen Medikamente werden die verordneten mittleren Tagesdosen in Milligramm berichtet.
Die Bedarfsmedikation wurde nur dann erfasst, wenn sie auch tatsächlich gegeben wurde. Die Gabe konnte auch ein paar Tage vorher erfolgt sein. Anhand der Halbwertszeit wurde geprüft, ob die Bedarfsmedikation noch wirken konnte. Falls ja, wurde sie bei der Erfassung berücksichtigt.
Die Pharmakotherapie der Patienten entsprach größtenteils einer Dauertherapie. Aber es gab auch Umstellungen und Neueinstellungen der Medikation.
Das Vorliegen von Polypharmazie wurde definiert als die Verordnung von fünf oder mehr Arzneimitteln. Diesen Schwellenwert ermittelten Gnjidic et al. als denjenigen, der mit einem erhöhten Risiko spezifischer medikationsbezogener unerwünschter Wirkungen wie Gebrechlichkeit, Behinderung, Sterblichkeit und Stürzen bei älteren Männern (≥70 Jahre) einhergeht, und somit die Definition von Polypharmazie als der gleichzeitigen Verordnung von fünf oder mehr Arzneimitteln unterstützt [13].
Ergebnisse
Patientencharakteristika
208 Datensätze (Fälle) wurden in dem sechswöchigen Untersuchungszeitraum erfasst (Tab. 1). Diese konnten 88 Patienten zugeordnet werden, wobei 38,6% der Patienten (45,2% der Fälle) in der Gerontopsychiatrie (GP) behandelt wurden.
Tab. 1. Patientencharakteristika und Medikation
|
Gesamt |
Gerontopsychiatrie |
Klinische Sozialpsychiatrie |
||
|
Fälle |
208 |
94 |
114 |
|
|
Patienten |
88 |
34 |
54 |
|
|
Frauen [% (n)] |
46,6 (41) |
52,9 (18) |
42,6 (23) |
|
|
Männer [% (n)] |
53,4 (47) |
47,1 (16) |
57,4 (31) |
|
|
Alter Ø [Jahre (SD)] |
56,5 (19,4) |
Alle |
74,9 (7,1) |
41,4 (11,7) |
|
Frauen |
76,6 (7,0)* |
44,1 (10,0) |
||
|
Männer |
72,6 (6,5) |
39,8 (12,5) |
||
|
Arzneimittel Ø Zahl (SD; Umfang) |
5,8 (3,6; 1–16) |
Alle |
7,8 (3,7; 1–16) |
4,1 (2,4; 1–11)** |
|
Frauen |
8,2 (3,9; 2–16) |
4,6 (2,5; 1–11) |
||
|
Männer |
7,3 (3,5; 1–13) |
3,9 (2,3; 1–9) |
||
|
Psychopharmaka Ø Zahl (SD; Umfang) |
2,4 (1,0; 0–6) |
Alle |
2,3 (0,9; 0–4) |
2,4 (1,1; 0–6)** |
|
Frauen |
2,4 (0,9; 0–4) |
2,3 (1,2; 0–5) |
||
|
Männer |
2,2 (0,9; 0–4) |
2,5 (1,1; 1–6) |
||
|
Somatische Arzneimittel Ø Zahl (SD; Umfang) |
3,4 (3,5; 0–15) |
Alle |
5,5 (3,7; 0–15) |
1,7 (2,0; 0–8)** |
|
Frauen |
5,8 (3,9; 0–15) |
2,1 (2,2; 0–8) |
||
|
Männer |
5,1 (3,3; 0–11) |
1,4 (1,9; 0–7) |
||
|
Polypharmazie (≥5 Arzneimittel) [%] |
58,7 |
Alle |
79,8 (n=75) |
41,2 (n=47)** |
|
Frauen |
78,6 (n=56) |
45,0 (n=40) |
||
|
Männer |
81,6 (n=38) |
40,3 (n=72) |
SD: Standardabweichung; * Eine fehlende Angabe; ** zwei Patienten ohne Medikation
Gerontopsychiatrische Patienten waren fast doppelt so alt wie Patienten der Klinischen Sozialpsychiatrie (KS) (t=25,355; df=189,091; p<0,0001; Tab. 1) und Frauen vier Jahre älter als Männer (GP: t=–2,730; df=91; p<0,008; KS: p>0,08). Das Geschlechterverhältnis unterschied sich zwischen der GP (höherer Frauenanteil) und der KS (höherer Männeranteil) (χ²0,05;f=1=10,685; p=0,001).
Psychiatrische und somatische Diagnosen
Die Fallzahlen und häufigsten F-Diagnosen der ersten drei Häufigkeitsklassen psychiatrischer Diagnosen zeigt Tabelle 2. Beim Vorliegen nur einer psychiatrischen Diagnose dominierte in der GP eine rezidivierende depressive Störung (F33.2; 17%), in der KS eine paranoide Schizophrenie (F22.0; 24%).
Die Häufigkeitsklassen psychiatrischer Diagnosen unterschieden sich in der GP und KS über die einzelnen Altersklassen hinweg (GP: χ²0,05;f=10=33,056; p<0,0001; KS: χ²0,05;f=40=115,182; p<0,0001). Ihre prozentuale Verteilung innerhalb der einzelnen Altersklassen ist den Abbildungen 1a und 2a für die GP bzw. KS zu entnehmen. In der GP gab es in den Altersklassen der 80- bis 89-Jährigen nur eine oder zwei psychiatrische Diagnosen. In der KS entfielen die höheren Häufigkeitsklassen psychiatrischer Diagnosen ebenfalls auf die jüngeren Altersklassen (hier die unter 45-Jährigen).
Tab. 2. Psychiatrische und somatische Diagnosen der Patienten der Gerontopsychiatrie (GP) und der Klinischen Sozialpsychiatrie (KS). Dargestellt mit den häufigsten Diagnosen sind jeweils die Häufigkeitsklassen eins bzw. keine bis drei
|
Gerontopsychiatrie* |
Häufigste |
Klinische Sozialpsychiatrie |
Häufigste |
|
|
Psychiatrische Diagnose |
||||
|
∅ Zahl (Umfang) |
1,7 (1–3) |
1,7 (1–7) |
||
|
1 (Fallzahl) |
41,5% (39) |
F33.2 (17,0%) |
59,6% (68) |
F20.0 (23,7%) |
|
2 (Fallzahl) |
39,4% (37) |
F45.0 (7,4%) |
21,9% (25) |
F06.3 (4,4%) F10.2 (4,4%) F60.31 (4,4%) |
|
3 (Fallzahl) |
12,8% (12) |
F41.0 (5,3%) |
11,4% (13) |
F19.2 (2,6%) |
|
Somatische Diagnose |
||||
|
∅ Zahl (Umfang) |
2,3 (0–8) |
0,7 (0–9) |
||
|
Keine |
21,3% (20) |
65,8% (75) |
||
|
1 (Fallzahl) |
20,2% (19) |
I10.90 (25,5%) |
14,9% (17) |
I44.0 (4,4%) |
|
2 (Fallzahl) |
13,8% (13) |
E14.9 (6,4%) |
12,3% (14) |
E66.82 (5,3%) |
|
3 (Fallzahl) |
21,3% (20) |
H54.9 (5,3%) I10.9 (5,3%) |
2,6% (3) |
G25.0 (1,8%) |
* Sechs fehlende Angaben
Psychiatrische Diagnose:
F06.3: Organische affektive Störungen, F10.2: Psychische und Verhaltensstörungen durch Alkohol: Abhängigkeitssyndrom, F19.2: Psychische und Verhaltensstörungen durch multiplen Substanzgebrauch und Konsum anderer psychotroper Substanzen: Abhängigkeitssyndrom, F20.0: Paranoide Schizophrenie, F33.2: Rezidivierende depressive Störung, F41.0: Panikstörung, F45.0: Somatisierungsstörung, F60.31: Emotional instabile Persönlichkeitsstörung: Borderline-Typ.
Somatische Diagnose:
E14.9: Nicht näher bezeichneter Diabetes mellitus: Ohne Komplikationen, E66.82: Sonstige Adipositas: Body-Mass-Index ≥40, G25.0: Essentieller Tremor, H54.9: Nicht näher bezeichnete Sehbeeinträchtigung (binokular), I10.90: Essenzielle (primäre) Hypertonie ohne Angabe einer hypertensiven Krise, I10.9: Essenzielle (primäre) Hypertonie, nicht näher bezeichnet, I44.0: Atrioventrikulärer Block 1. Grades
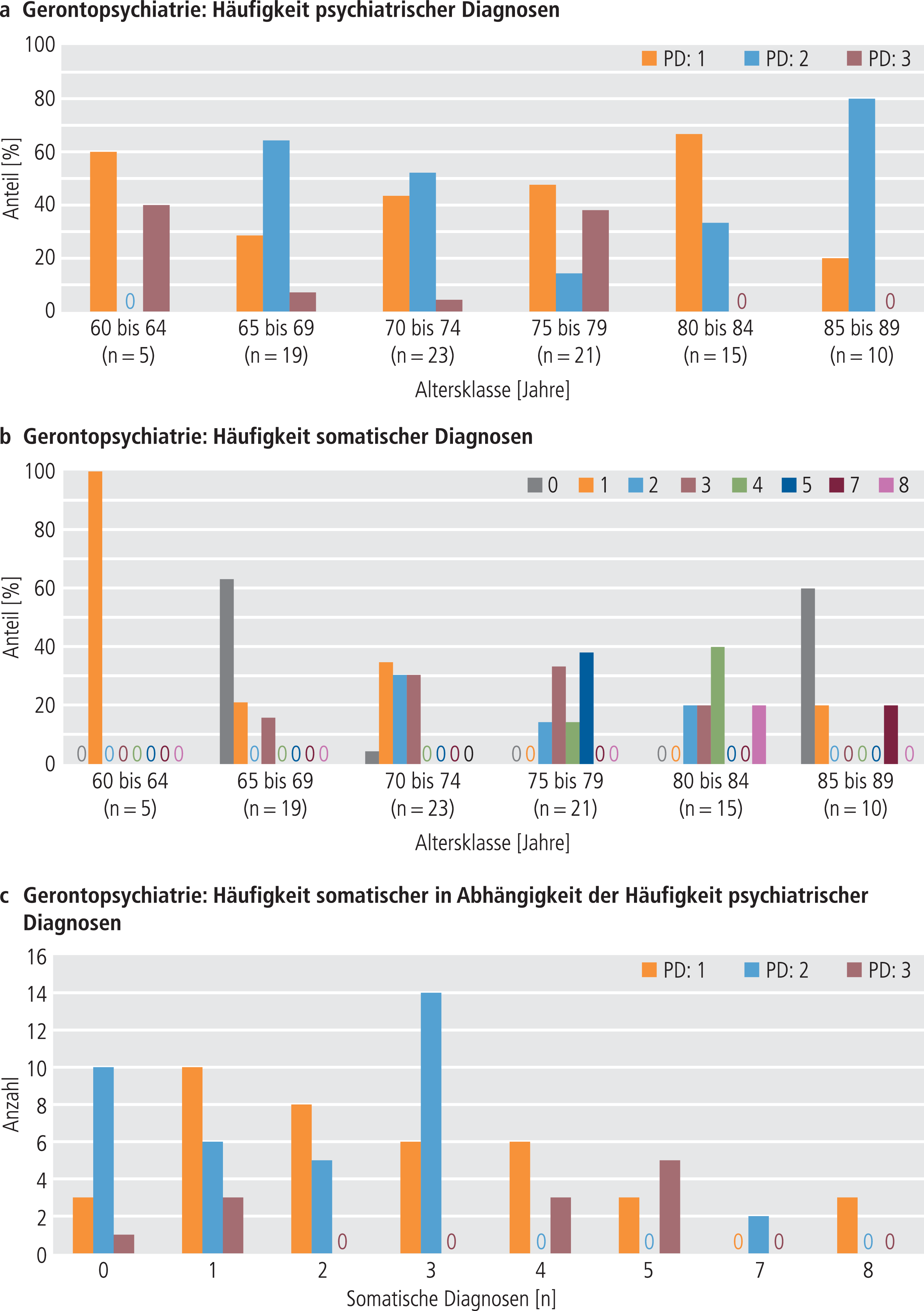
Abb. 1. Verteilung der Häufigkeitsklassen psychiatrischer Diagnosen (PD) (a) und somatischer Diagnosen (b) sowie der Häufigkeitsklassen somatischer in Abhängigkeit von psychiatrischen Diagnosen (c) über die Altersklassen der gerontopsychiatrischen Patienten
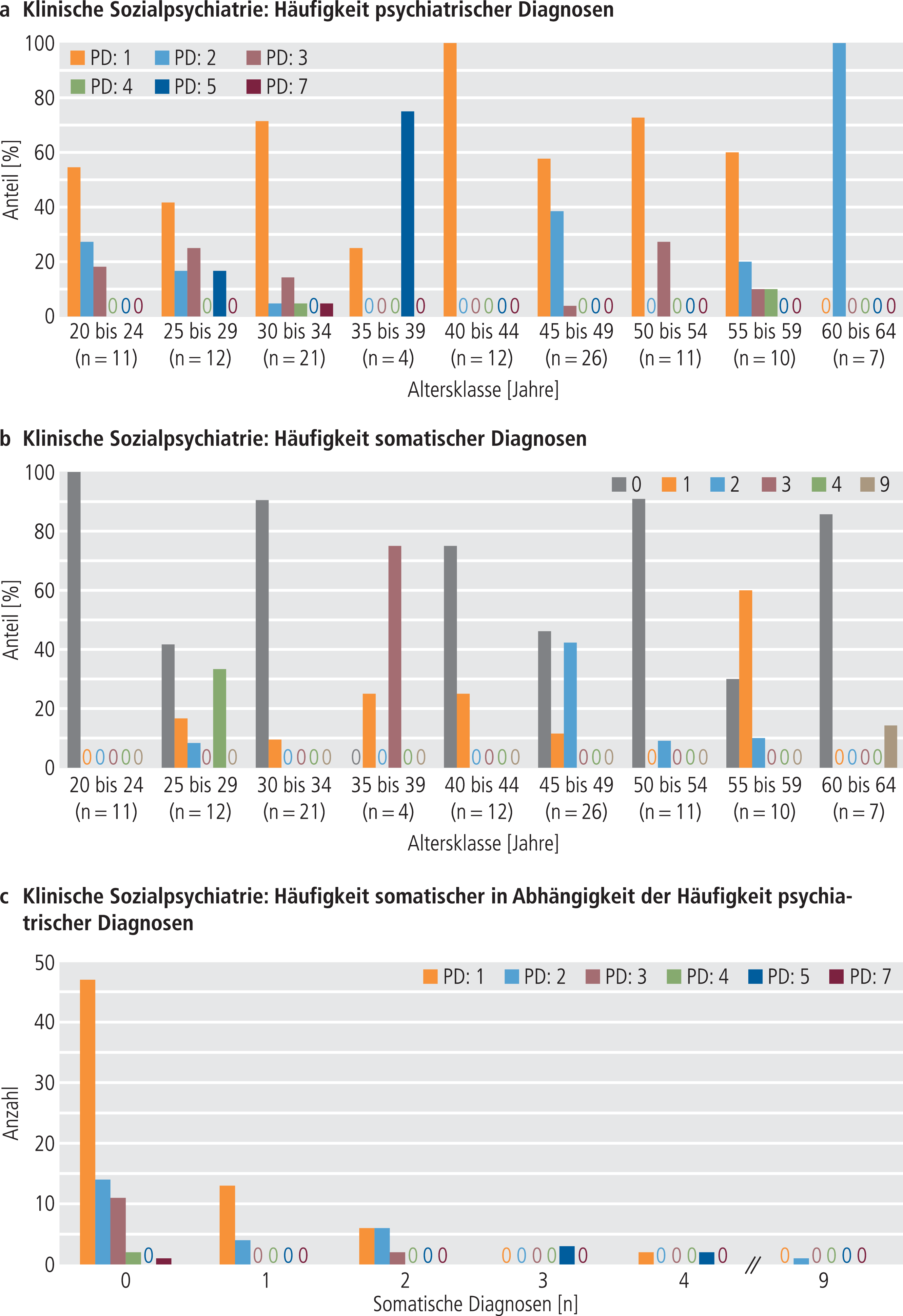
Abb. 2. Verteilung der Häufigkeitsklassen psychiatrischer Diagnosen (PD) (a) und somatischer Diagnosen (b), der Häufigkeitsklassen somatischer in Abhängigkeit von psychiatrischen Diagnosen (c) über die Altersklassen der chronisch psychisch erkrankten Patienten (Klinische Sozialpsychiatrie)
Bei knapp 80% der gerontopsychiatrischen Fälle lagen zusätzlich zur psychiatrischen Diagnose eine bis acht somatische Diagnosen vor und in der KS in 34% der Fälle eine bis neun somatische Diagnosen (Tab. 2). In der GP war die häufigste somatische Diagnose die essenzielle Hypertonie (I10.90, 26%), in der KS der atrioventrikuläre Block 1. Grades (I44.0, 4%). Vorkommen und Zahl somatischer Diagnosen waren in der GP höher als in der KS (Vorkommen: t=–7,228; df=205,545; p<0,0001; Zahl: t=6,818; df=153,155; p<0,0001).
Ebenfalls unterschieden sich die Häufigkeitsklassen somatischer Diagnosen über die verschiedenen Altersklassen der gerontopsychiatrischen Patienten und der Patienten der KS hinweg (GP: χ²0,05;f=35=156,310; p<0,0001; KS: χ²0,05;f=40=190,293; p<0,0001). In der GP fanden sich die Häufigkeitsklassen mit vier bis acht somatischen Diagnosen nur in den Altersklassen der 75- bis 89-jährigen Patienten (Abb. 1b). In der KS ließ sich keine entsprechende Unterscheidung zwischen den Altersklassen treffen (Abb. 2b).
Sowohl in der GP als auch in der KS unterschieden sich die Häufigkeitsklassen psychiatrischer Diagnosen über die Häufigkeitsklassen somatischer Diagnosen hinweg (GP: χ²0,05;f=14=47,211; p=0,0001; KS: χ²0,05;f=25=102,939; p=0,0001; Abb. 1c und 2c).
Medikation
Im Mittel wurden den Patienten in der Gerontopsychiatrie acht Arzneimittel gegenüber vier Arzneimitteln in der Klinischen Sozialpsychiatrie verordnet, inklusive Bedarfsmedikation (t =8,302, df =153,153; p<0,0001; Tab. 1).
Bedarfsmedikation erhielten 19,1% der Fälle in der GP, gegenüber 11,4% in der KS, mit Pipamperon als jeweils am häufigsten verordnetem Antipsychotikum (GP 66,7% vs. KS 23,1%).
Gerontopsychiatrischen Patienten wurden im Mittel 2,3 Psychopharmaka verordnet, in der KS waren es 2,4 Psychopharmaka (p>0,6; Tab. 1). Die mittlere Zahl verordneter somatischer Arzneimttel betrug in der GP mit sechs Medikamenten das Dreifache dessen der KS (t=9,096; df=138,794; p<0,0001; Tab. 1).
Die Häufigkeitsklassen verordneter Psychopharmaka (Abb. 3a und 4a) und somatischer Arzneimittel (ohne Abbildung) unterschieden sich in der GP und KS zwischen den Altersklassen (alle χ²0,05;f=20–70 ≥44,859; p≤0,005). Vier zeitgleich verordnete Psychopharmaka wurden in der GP nur in den Altersklassen der 70- bis 79-Jährigen beobachtet. In der KS entfiel die höchste Zahl zeitgleich verordneter Psychopharmaka (6) auf die Altersklasse der 20- bis 24-Jährigen.
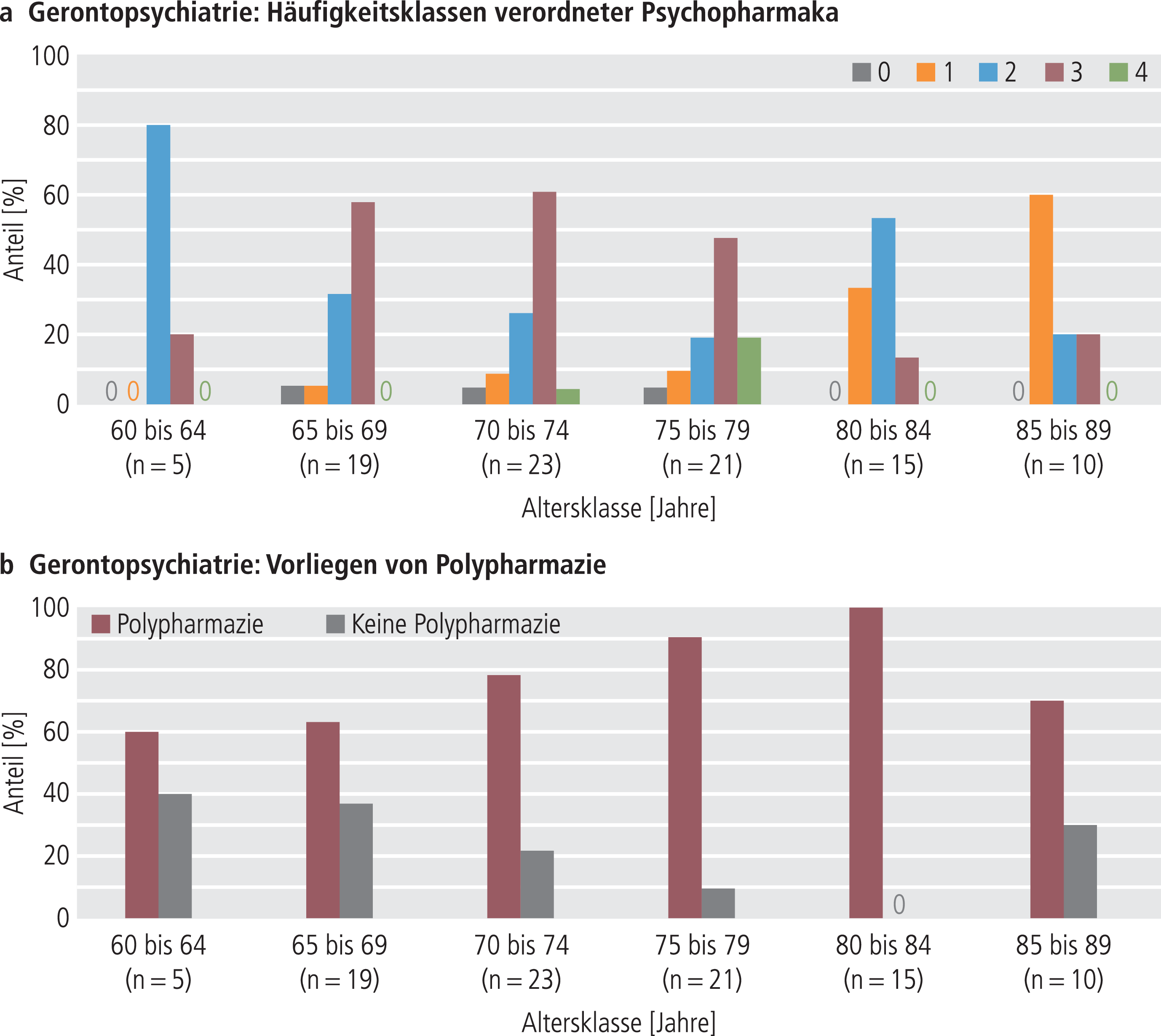
Abb. 3. Verteilung der Häufigkeitsklassen verordneter Psychopharmaka (a) und des Vorliegens von Polypharmazie (b) über die Altersklassen der gerontopsychiatrischen Patienten.
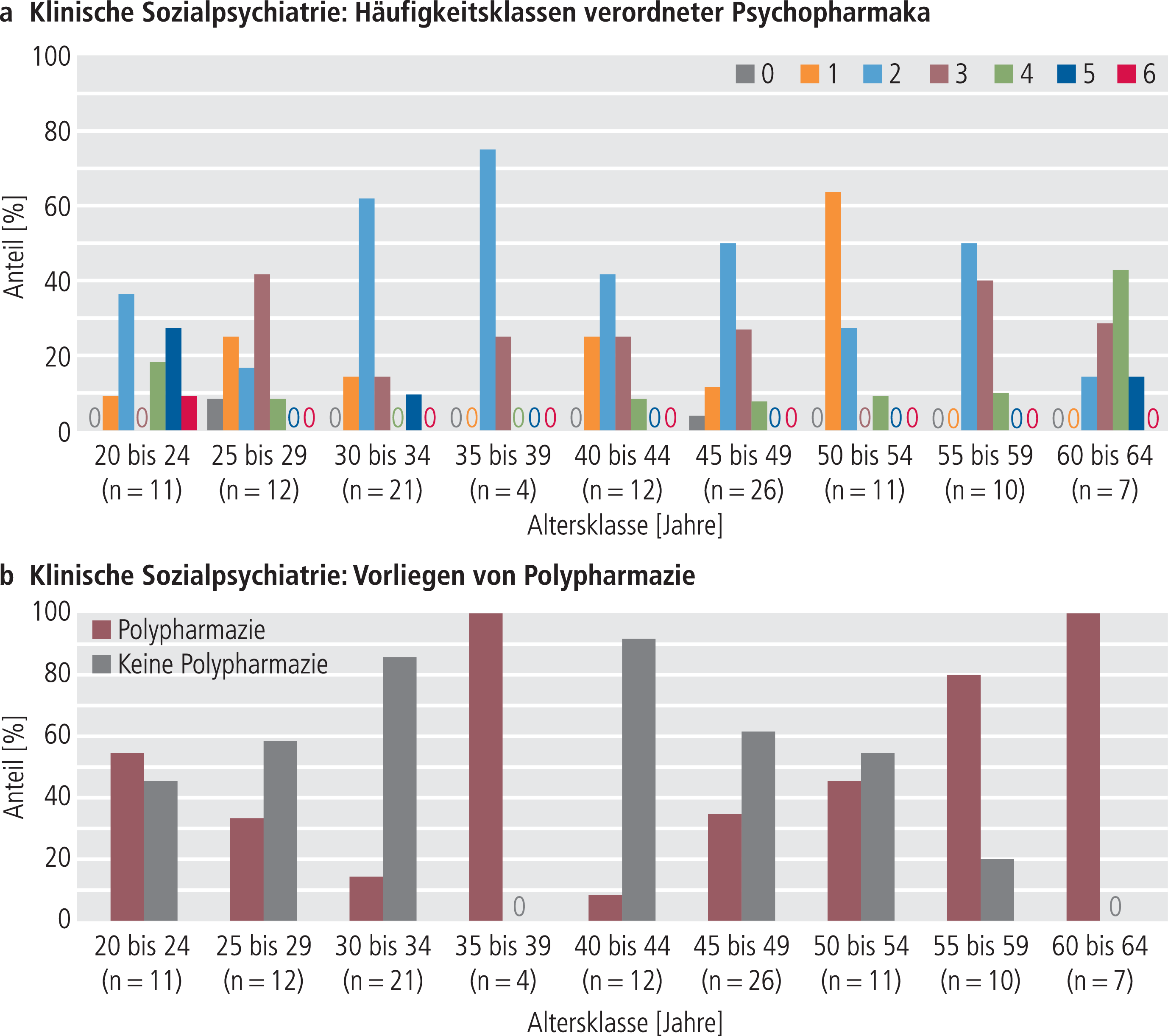
Abb. 4. Verteilung der Häufigkeitsklassen verordneter Psychopharmaka (a) und des Vorliegens von Polypharmazie (b) über die Altersklassen der chronisch psychisch erkrankten Patienten (Klinische Sozialpsychiatrie).
Polypharmazie (≥5 verordnete Medikamente) lag bei 80% der Fälle in der GP gegenüber 41% der Fälle in der KS vor (t=–6,035; df=203,829; p<0,0001; Tab. 1).
In allen Altersklassen der GP lag zu mindestens 60% Polypharmazie vor (Abb. 3b). Ihr Anteil stieg von 60% in der Altersklasse der 60- bis 64-Jährigen bis auf 100% in der Altersklasse der 80- bis 84-Jährigen. In der Altersklasse der 85- bis 89-Jährigen sank sie auf 70%. In der KS wurde kein vergleichbarer Zusammenhang zwischen Alter und Polypharmazie beobachtet. In den vier jüngeren Altersklassen verlief ihr Anteil annähernd U-förmig mit 55% Polypharmazie bei den 20- bis 24-Jährigen und 100% bei den 35- bis 39-Jährigen. Ab der Altersklasse der 40- bis 44-Jährigen stieg der Anteil von Polypharmazie von 8% kontinuierlich auf 100% bei den 60- bis 64-Jährigen (Abb. 4b). Das Nicht-Vorliegen von Polypharmazie hatte in der KS die höchsten Anteile in den Altersklassen der 30- bis 34-Jährigen und 40- bis 44-Jährigen. In der GP unterschied sich das Vorliegen von Polypharmazie nicht zwischen den einzelnen Altersklassen (p>0,06), in der KS jedoch schon (χ²0,05;f=8=34,609; p<0,0001). Wurde der Analyse die Zahl der Arzneimittel zugrunde gelegt, erreichten die Unterschiede auch in der GP statistische Signifikanz (GP: χ²0,05;f=75=102,558; p<0,019; KS: χ²0,05;f=80=151,612; p<0,0001).
Bei gerontopsychiatrischen Patienten unterschied sich das Vorliegen von Polypharmazie nicht über die drei Häufigkeitsklassen psychiatrischer Diagnosen hinweg (p>0,5), in der KS hingegen war ein Unterschied zu verzeichnen (χ²0,05;f=5=15,727; p=0,008): Das Vorliegen von Polypharmazie korrelierte negativ mit der Häufigkeitsklasse psychiatrischer Diagnosen (Pearson-R=–0,314; T=–3,474; p=0,001); entsprechend der höheren Fallzahlen in den niedrigen Häufigkeitsklassen gab es bei einer oder zwei psychiatrischen Diagnosen sowohl höhere Zahlen für Polypharmazie als auch für Nicht-Polypharmazie.
In der GP war das Vorliegen von Polypharmazie mit dem Vorliegen somatischer Diagnosen verbunden (χ²0,05;f=1=13,977; p<0,0001), während in der KS das Nicht-Vorliegen beider Parameter miteinander verbunden war (χ²0,05;f=1=10,607; p=0,001).
Die fünf am häufigsten in der Gerontopsychiatrie verordneten Arzneimittel sind in Tabelle 3 aufgeführt. Rang 1 der Psychopharmaka nahm das Antidepressivum Sertralin ein, gefolgt von den Antidepressiva Duloxetin und Mirtazapin auf den Rängen 3 und 4. Ebenfalls auf Rang 3 und 4 lagen die Antipsychotika Risperidon und Prothipendyl. An 5. Stelle befand sich der Tranquilizer Lorazepam. Tabelle 4 zeigt die fünf am häufigsten verordneten Arzneimittel in der Klinischen Sozialpsychiatrie. Dies waren ausschließlich Antipsychotika. Vorne lag Risperidon, gefolgt von Clozapin, Haloperidol, Olanzapin und Aripiprazol. Bei allen Psychopharmaka befand sich die jeweils verordnete Dosierung im unteren bis mittleren Bereich der gemäß Fachinformation empfohlenen Dosierungen.
Tab. 3. Die fünf am häufigsten verordneten Arzneimittel in der Gerontopsychiatrie. Die empfohlene Tagesdosis bezieht sich auf die Dosierungsangaben der entsprechenden Fachinformationen (Stand 2008 bis 2013)
|
Wirkstoff |
Sertralin |
ASS |
Duloxetin |
Risperidon |
Mirtazapin |
Prothipendyl |
Lorazepam |
|
Rang |
1 |
2 |
3 |
3 |
4 |
4 |
5 |
|
Zahl |
12 |
11 |
8 |
8 |
6 |
6 |
5 |
|
Prozent (n=94) |
12,8 |
11,7 |
8,5 |
8,5 |
6,4 |
6,4 |
5,3 |
|
Mittlere Tagesdosis [mg; (SD)] |
77,1 (29,1) |
100,0 (0,0) |
82,5 (31,1) |
1,6 |
32,5 (11,3) |
86,7 (16,3) |
0,7 |
|
Empfohlene Tagesdosis [mg] |
50–200 |
100 |
30–120 |
2–6 |
15–45 |
40–480 |
0,5–2,5 (bis 5 stationär) |
|
Psychopharmakaklasse |
AD |
– |
AD |
A |
AD |
A |
TR |
A: Antipsychotikum, AD: Antidepressivum, ASS: Acetylsalicylsäure, SD: Standardabweichung, TR: Tranquilizer
Tab. 4. Die fünf am häufigsten verordneten Arzneimittel in der Klinischen Sozialpsychiatrie. Die empfohlene Tagesdosis bezieht sich auf die Dosierungsangabe der entsprechenden Fachinformationen (Stand 2010 bis 2013)
|
Wirkstoff |
Risperidon |
Clozapin |
Haloperidol |
Olanzapin |
Aripiprazol |
|
Rang |
1 |
2 |
3 |
4 |
5 |
|
Zahl |
16 |
14 |
11 |
10 |
9 |
|
Prozent (n=114) |
14,0 |
12,3 |
9,6 |
8,8 |
7,9 |
|
Mittlere Tagesdosis [mg; (SD)] |
3,2 (1,0) |
450,0 (153,2) |
11,0 (4,9) |
14,0 (2,1) |
11,7 (5,6) |
|
Empfohlene Tagesdosis [mg] |
2–6 |
75–300 (bis 900 stationär) |
5–15 |
5–20 |
15–30 |
|
Psychopharmakaklasse |
A |
A |
A |
A |
A |
A: Antipsychotikum, SD: Standardabweichung
Unerwünschte Arzneimittelwirkungen und Gegenmaßnahmen
In der Gerontopsychiatrie traten bei insgesamt 55% der Fälle unerwünschte Arzneimittelwirkungen auf, während es in der Klinischen Sozialpsychiatrie 37% waren (Tab. 5). Tabelle 6 gibt einen Überblick über Art, Wahrscheinlichkeit, Schweregrad und Gegenmaßnahmen zur Beendigung der berichteten UAW, die Fachbereichs-unabhängig zum größten Teil in die Kategorie „Sonstige Beeinträchtigungen“ fielen. In der GP zählten hierzu schwerpunktmäßig Schlafstörungen und Unruhe/Nervosität, in der KS Angst und ebenfalls Schlafstörungen. In beiden Fachbereichen waren in knapp der Hälfte der Fälle keine Gegenmaßnahmen zur Behebung der UAW nötig (GP: 44%, KS: 48%), gefolgt von medikamentösen Gegenmaßnahmen (GP: 37%, KS: 21%).
Tab. 5. Verteilung unerwünschter Arzneimittelwirkungen (UAW) bei Patienten der Gerontopsychiatrie und der Klinischen Sozialpsychiatrie
|
Keine UAW |
1 UAW |
2 UAW |
3 UAW |
|
|
Gerontopsychiatrie |
44,7% |
48,9% |
4,3% |
2,1% |
|
n=94 |
n=42 |
n=46 |
n=4 |
n=2 |
|
Klinische Sozialpsychiatrie |
63,2% |
36,8% |
– |
– |
|
n=114 |
n=72 |
n=42 |
Tab. 6. Überblick über die Arten unerwünschter Arzneimittelwirkungen (UAW) in der Gerontopsychiatrie (GP) (nur die an erster Stelle genannte UAW) und in der Klinischen Sozialpsychiatrie (KS) sowie entsprechende Wahrscheinlichkeitseinschätzungen (W), Schweregrade (SG) und Gegenmaßnahmen (GM). Prozent-bezogen auf Gesamtzahl an UAW pro Häufigkeitsklasse.
|
Gerontopsychiatrie |
Klinischen Sozialpsychiatrie |
||||||||
|
Nr. |
UAW |
UAW (n=52) |
W |
SG |
GM |
UAW (n=42) |
W |
SG |
GM |
|
1 |
Psychomotorische |
1,9% (n=1) |
m |
n-sw |
|
2,4% (n=1) |
m |
n-sw |
|
|
2 |
Psychotische Symptome/Manie |
7,1%** (n=3) |
3-mal k.A. |
2-mal n-sw, sw |
|
||||
|
3 |
Neurologische Störungen |
3,8% (n=2) |
m, k.A. |
2-mal n-sw |
|
4,8% (n=2) |
m, k.A. |
2-mal sw |
|
|
4 |
Gastrointestinale |
1,9% (n=1) |
m |
sw |
|
||||
|
5 |
Dermatologische |
3,8% (n=2) |
m, f. A. |
2-mal sw |
|
||||
|
6 |
Herz-Kreislauf-Störungen |
5,8% (n=3) |
2-mal m, k. A. |
n-sw, 2-mal sw |
|
2,4% (n=1) |
m |
n-sw |
|
|
7 |
Urologische Störungen |
9,6% (n=5) |
5-mal m |
4-mal n-sw, sw |
|
11,9% (n=5) |
5-mal m |
3-mal n-sw 2-mal sw |
|
|
8 |
Hämatologische |
4,8% (n=2) |
2-mal k. A. |
n-sw, sw |
|
||||
|
9 |
Subjektive Beeinträchtigungen |
9,6% (n=5) |
1-mal m, 4-mal k. A. |
3-mal n-sw 2-mal sw |
|
14,3% (n=6) |
2-mal m 4-mal k. A. |
2-mal n-sw 4-mal sw |
|
|
10 |
Sonstige Beeinträchtigungen |
63,5%* (n=33) |
23-mal m 8-mal k.A. 2-mal w |
14-mal n-sw 19-mal sw |
|
52,4%*** (n=22) |
10-mal m 9-mal k.A. 2-mal z w |
12-mal n-sw 10-mal sw |
|
f.A.: fehlende Angabe; k.A.: keine Aussage möglich; m: mögliche; n-sw: nicht schwerwiegende UAW; sw: schwerwiegende UAW; UAW: unerwünschte Arzneimittelwirkungen; w: wahrscheinliche; z: zweifelhafte UAW
* Hauptsächlich Schlafstörungen und Unruhe/Nervosität
** Cave! Patienten mit paranoider oder hebephrener Schizophrenie
*** Hauptsächlich Angst und Schlafstörungen
In der GP handelte es sich zu 67,3% um mögliche und zu 3,8% um wahrscheinliche UAW; bei 28,8% der UAW war keine Aussage zur Wahrscheinlichkeit möglich. In der KS wurden 47,6% der UAW als möglich, 2,4% als wahrscheinlich und 4,8% als zweifelhaft klassifiziert, während bei 45,2% keine Aussage getroffen werden konnte. Nicht-schwerwiegende UAW traten zu 48,1% und 52,4% in der GP bzw. KS auf, 51,9% bzw. 47,6 wurden aufgrund medizinischer Interventionen als schwerwiegend klassifiziert.
Das Vorliegen oder Nicht-Vorliegen einer UAW war in der GP weder vom Alter noch der Zahl somatischer Diagnosen, verordneter Arzneimittel, verordneter Psychopharmaka, verordneter somatischer Arzneimittel oder von Polypharmazie beeinflusst (alle p>0,06). Von einem Trend könnte man unter Umständen hinsichtlich des Einflusses vom Alter und der Zahl verordneter Psychopharmaka sprechen (p=0,062 bzw. p=0,069). Ein ähnliches Bild wurde in der KS beobachtet (alle p>0,36). Des Weiteren war in beiden Fachbereichen das Vorliegen einer UAW nicht vom Vorliegen von Polypharmazie, somatischer Entlassdiagnosen oder der Altersklassen beeinflusst (alle p>0,17).
Diskussion
In dem sechswöchigen Untersuchungszeitraum zur Klärung der Frage, wie Multimorbidität, Polypharmazie und das Auftreten von UAW bei gerontopsychiatrischen Patienten und bei jüngeren Patienten mit chronischen psychischen Erkrankungen zusammenhängen, wurden Daten von insgesamt 88 mittelschwer erkrankten gerontopsychiatrischen sowie jüngeren Psychose-kranken Patienten einer psychiatrischen Vollversorgungsklinik erhoben. Patientencharakteristika unterschieden sich in typischer Weise: Gerontopsychiatrische Patienten waren fast doppelt so alt wie die chronisch psychisch kranken Patienten (75 vs. 41 Jahre) und ihr Frauenanteil war höher (53% vs. 43%). Altersunterschiede und Geschlechterverteilung ähnelten denen einer Schweizer Studie zum medikamentösen Verordnungsverhalten, bei der bestimmte Psychopharmaka-Gruppen und Arzneitherapiekosten stationär-psychiatrisch behandelter Alters- im Vergleich zu Patienten mittleren Alters im Vordergrund standen [34].
Bei knapp 80% der gerontopsychiatrischen Fälle lag neben der psychiatrischen Diagnose mindestens eine somatische Diagnose vor, gegenüber 34% in der KS. Im Vergleich zur Allgemeinbevölkerung entsprechenden Alters lag der Prozentsatz somatischer Begleiterkrankungen bei den gerontopsychiatrischen Patienten deutlich höher, was bei den jüngeren, chronisch psychisch kranken Patienten nicht der Fall war [29].
Arzneimittelzahl – Herausforderung für die Schnittstelle stationäre/ambulante Versorgung
Das Medikationsmuster unterschied sich dahingehend, dass gerontopsychiatrischen Patienten doppelt so viele Arzneimittel verordnet wurden wie den Psychose-Kranken (8 vs. 4). Dieser Unterschied beruhte nicht auf der Zahl verordneter Psychopharmaka, sondern auf der Zahl verordneter somatischer Arzneimittel, mit dreimal so vielen Verordnungen in der GP. Entsprechendes wurde für die oben genannte Schweizer Studie berichtet [34]. Die hohe Zahl verordneter somatischer Arzneimittel spiegelte das Vorhandensein somatischer Diagnosen bei 80% der gerontopsychiatrischen Patienten (Fälle) wider, und damit vermutlich das höhere Ausmaß an Multimorbidität bei Alterspatienten [3, 29].
Grundsätzlich stellt sich die Frage, wie eine poststationäre Weiterbehandlung von mit acht Arzneimitteln versorgten Alterspatienten im ambulanten Bereich geregelt wird. Laut Arzneiverordnungsreport 2014 erhielten Alterspatienten (>65 Jahre) der gesetzlichen Krankenversicherung im Jahr 2013 im Durchschnitt vier Arzneimittel verordnet [28]. Die hausärztlichen Leitlinien „Geriatrie Teil 1 und Teil 2“ geben keine direkten Empfehlungen, wie eine Umstellung/Reduktion von beispielsweise acht auf vier Arzneimittel zu erfolgen hat [4, 5]. Das geriatrische Assessment beinhaltet eine umfassende Arzneimittelanamnese, einschließlich aller Verordnungen und Selbstmedikation; aufgrund der altersbedingten physiologischen Veränderungen, Komorbidität und der mit Polypharmazie einhergehenden Gesundheitsrisiken wird eine individuelle Priorisierung in der Arzneimitteltherapie empfohlen [4]. Eine weitere Empfehlung lautet, dass einem Alterspatienten im Idealfall nicht mehr als drei Arzneistoffe verordnet werden sollten [5]. Neben den gesundheitlichen Aspekten der Arzneimittelverordnung sind aber auch monetäre Aspekte zu berücksichtigen, da der Hausarzt bei der Weiterbehandlung eines aus dem Krankenhaus entlassenen (Alters-)Patienten andere Arzneimittelkosten als ein Krankenhaus berücksichtigen muss (Stichwort Budgetierung) [5].
Polypharmazie – Herausforderung für den Medikationsprozess
Das Vorliegen von Polypharmazie (≥5 verordnete Arzneimittel) war mit 80% bei den gerontopsychiatrischen Patienten (60 bis 89 Jahre) hoch. Doch auch 41% der Psychose-Kranken (20 bis 64 Jahre) wiesen Polypharmazie auf. Beide Werte fallen in den für die Psychiatrie berichteten Prävalenzbereich für Polypharmazie zwischen 13% und 90% [20], aber sie liegen deutlich über den für Diagnose-unabhängige Arzneimittelanwendungen berichteten Prävalenzraten [18]. Das Vorliegen von Polypharmazie war in der Gerontopsychiatrie mit dem Vorliegen somatischer Diagnosen verbunden, jedoch unabhängig von der Zahl psychiatrischer Diagnosen. Zusammengenommen unterstützen die Diagnose- und Medikations-bezogenen Ergebnisse die Interpretation, dass das Vorhandensein von Polypharmazie bei den gerontopsychiatrischen Patienten auf dem multimorbiden Krankheitsbild (somatischer Schwerpunkt) der Patienten beruhte.
In der Klinischen Sozialpsychiatrie war das Nicht-Vorliegen von Polypharmazie mit dem Nicht-Vorliegen somatischer Entlassdiagnosen verbunden. Das Vorliegen von Polypharmazie korrelierte negativ mit der Zahl psychiatrischer Diagnosen. Dies lässt den Schluss zu, dass bei den jüngeren Psychose-Kranken Polypharmazie vermutlich in der psychischen Erkrankung selbst begründet lag.
Zu beachten ist, dass Polypharmazie hier rein quantitativ definiert ist und keine Aussage über die Angemessenheit der Art und Zahl verordneter Medikamente oder des therapeutischen Regimes erlaubt [20]. Andererseits kann Polypharmazie Indikator einer suboptimalen medikamentösen Therapie sein. Bei geriatrischen Patienten stieg die Wahrscheinlichkeit einer medikamentösen Unterversorgung mit zunehmender Zahl verordneter Arzneimittel, wobei 43% der Patienten mit Polypharmazie (≥5 Medikamente) medikamentös unterversorgt waren [19]. Die Gründe der medikamentösen Unterversorgung wurden in der Studie nicht untersucht. Sie könnte beispielsweise Resultat einer ärztlichen Behandlungshierarchie sein. Nach einer jüngeren Übersichtsarbeit ist eine medikamentöse Unterversorgung alter Patienten weit verbreitet, sogar verbreiteter als eine medikamentöse Überversorgung [9]. Die Gründe hierfür sind vielschichtig und beinhalten Komorbidität, Polypharmazie, Altersdiskriminierung, mangelnde Evidenz der Wirksamkeit und Sicherheit von Arzneimitteln bei alten Patienten, Angst vor unerwünschten Arzneimittelwirkungen sowie ökonomische Zwänge.
Eine angemessene Pharmakotherapie, also weder medikamentöse Unter- noch Überversorgung sowie aufeinander abgestimmte Arzneimittel, benötigen nicht nur besonders vulnerable (psychiatrische) Alterspatienten [7, 25, 30], sondern jeder medikamentös behandelte Patient, insbesondere bei Vorliegen von Multimorbidität [12].
Um eine angemessene Pharmakotherapie zu erreichen, empfiehlt die hausärztliche Leitlinie „Multimedikation“ ein Arzneimittelreview, das Therapieprobleme aufdecken und somit zur Erhöhung von Arzneimittelsicherheit und Lebensqualität beitragen kann [6]. Zur Problematik unterschiedlicher Arzneimittelverordnungen beim Übergang von der ambulanten zur stationären und zurück zur ambulanten Behandlung empfiehlt die Leitlinie „Multimedikation“ dem Entlassungsmanagement die Dokumentation von Aufnahme- und Entlassmedikation, inklusive des erforderlichen Medikationszeitraums und der Begründung für unter Umständen vorgenommene Änderungen [6].
Wirkstoffe und Dosierungen – Herausforderung für die Gestaltung von Leitlinien zur Pharmakotherapie im Alter
Bei den fünf am häufigsten verordneten Arzneimitteln handelte es sich zum größten Teil um sogenannte neuere Wirkstoffe. Die Verordnung von Clozapin – an zweiter Stelle bei den Psychose-Kranken der Klinischen Sozialpsychiatrie – scheint nach wie vor von großer Bedeutung zu sein. Die Dosierungen der Wirkstoffe lagen alle im zugelassenen Bereich. Für stationär-psychiatrisch behandelte Patienten kann sogar von einem vorsichtigen Dosierungsregime gesprochen werden [21].
Die Arzneimittelverordnung der gerontopsychiatrischen Patienten ist als altersangemessen anzusehen. Ein ähnlich vorsichtiges Dosierungsmuster für ältere Patienten (≥65 Jahre) fand eine Studie zum medikamentösen Verordnungsverhalten in der stationären Psychiatrie basierend auf der Analyse medikamentöser Stichtagsdaten [27]. Die verordneten Dosierungen der vorliegenden Studie spiegeln die Empfehlungen der entsprechenden Fachinformationen (Stand 2008 bis 2013) für Alterspatienten wider bzw. unterschreiten diese. So wird in den Fachinformationen für Duloxetin, Mirtazapin und Prothipendyl keine Notwendigkeit einer Dosisanpassung für ältere Patienten (≥65 Jahre) gegenüber Erwachsenen (18- bis 64-Jährige) angegeben; für Lorazepam und Risperidon wird die halbe Erwachsenendosis empfohlen, und für Sertralin eine vorsichtige Dosierung.
Unter den fünf am häufigsten verordneten Arzneimitteln für die Alterspatienten befand sich kein potenziell inadäquates Medikament der PRISCUS-Liste [17]. Es bleibt anzumerken, dass die Expertengruppe keinen Konsens bezüglich Acetylsalicylsäure und Lorazepam (≤2 mg/Tag; Lorazepam >2 mg/Tag als PIM klassifiziert) fand.
Ebenso ergab eine gerontopsychiatrische Studie zur Frage, inwieweit Empfehlungen der PRISCUS-Liste im stationären Rahmen gefolgt wird, eine große Übereinstimmung mit den Empfehlungen bei der Verordnung von Antidepressiva und Antidementiva [26]. Bei der antipsychotischen Therapie wurden aber auch die als PIM eingestuften Neuroleptika Haloperidol, Olanzapin und seltener Clozapin verordnet (zu 1,7% im gesamten Patientenkollektiv), wobei 91% der Patienten mit einer Verbesserung ihres Krankheitszustands entlassen werden konnten.
Unerwünschte Arzneimittelwirkungen
Ein hohes Auftreten von UAW wurde mit 55% in der Gerontopsychiatrie und mit 37% in der Klinischen Sozialpsychiatrie beobachtet. Dieses Bild entspricht der Korrelation von Alter, Multimorbidität und Polypharmazie [1]. Bei schwedischen Erwachsenen in der Allgemeinbevölkerung lag die 1-Monats-Prävalenz für UAW bei 7,8% [16]. Eine Überblicksarbeit ermittelte eine Auftretensrate von UAW im stationären Rahmen von im Mittel 17% [8]. Beide Studien berichteten die UAW-Raten unabhängig von den zugrunde liegenden Erkrankungen.
Die in unserer Untersuchung erfassten UAW fielen überwiegend in die Kategorie „Sonstige Beeinträchtigungen“. Bei den gerontopsychiatrischen Patienten waren dies in der Mehrzahl Schlafstörungen und Unruhe/Nervosität und bei den Psychose-Kranken Angst und ebenfalls Schlafstörungen. Schwere Herz- und Kreislauf-Störungen waren relativ selten.
Die Klassifizierung der UAW als schwerwiegend konnte hier ausschließlich nach dem Kriterium erfolgen, ob sie eine medizinische Intervention nötig machte, um ihre Folgen zu verhindern [15, 22]. Hierunter fallen Konsile, Umstellen und Absetzen der Medikation sowie eine Dosisreduktion. Ungefähr die Hälfte der UAW bei den gerontopsychiatrischen Patienten (52%) und den chronisch psychisch Erkrankten (48%) wurden als schwerwiegend eingeordnet.
Interessanterweise wurden für das Vorliegen einer UAW weder Einflüsse des Alters noch der Zahl somatischer Diagnosen, insgesamt verordneter Arzneimittel, verordneter Psychopharmaka, verordneter somatischer Arzneimittel oder des Vorliegens von Polypharmazie oder somatischer Diagnosen beobachtet. Ob die p-Werte in den Analysen der gerontopsychiatrischen Patientendaten für Alter und Zahl der verordneten Psychopharmaka (p=0,062 bzw. p=0,069) doch einen entsprechenden Trend darstellen, kann nur in Folgeuntersuchungen mit einer wesentlich größeren Patientenzahl geprüft werden.
Zusammenfassend und mit Blick auf die Frage, wie Multimorbidität, Polypharmazie und das Auftreten von UAW bei gerontopsychiatrischen Patienten und bei jüngeren Patienten mit chronischen psychischen Erkrankungen zusammenhängen, kann festgehalten werden, dass das Vorhandensein von Polypharmazie bei den Alterspatienten auf ihrem multimorbiden Krankheitsbild (somatischer Schwerpunkt) beruhte, während es bei den jüngeren Psychose-Kranken vermutlich in der psychischen Erkrankung selbst begründet lag. Dies sollte Anlass sein, nicht nur Leitlinien für eine Psychopharmakotherapie im Alter, sondern Leitlinien für eine jeden Alters angemessene Psychopharmakotherapie zu formulieren.
Das Auftreten unerwünschter Arzneimittelwirkungen wies aber, unabhängig davon, ob es sich um gerontopsychiatrische oder jüngere Psychose-Kranke handelte, keinen systematischen Einfluss der untersuchten Parameter Alter, Art und Zahl der Medikation, Polypharmazie oder somatische Diagnosen auf. Inwieweit dies der geringen Zahl untersuchter Patienten geschuldet oder auf nicht untersuchte Arzneimittelinteraktionen zurückzuführen ist, können nur zukünftige Untersuchungen klären. Vorerst erscheinen die berichteten unerwünschten Arzneimittelwirkungen als individuelle, multifaktoriell bedingte Reaktion der untersuchten Patienten, was eine individuell angepasste Pharmakotherapie zur Reduktion unerwünschter Arzneimittelwirkungen nahelegt.
In den hausärztlichen Leitlinien für Geriatrie und Multimedikation [4–6] sowie in der S3-Leitlinie Demenzen und der S3-Leitlinie/Nationalen Versorgungsleitlinie Unipolare Depression [10, 11] werden Empfehlungen für die Pharmakotherapie bei älteren Menschen gegeben, wie die Berücksichtigung von Neben- und Wechselwirkungspotenzialen, insbesondere bei Polypharmazie, individuelle Priorisierung der Arzneimittel sowie eine geringe Zahl an Arzneimitteln mit geringen Dosierungen. Nicht nur in der vorliegenden Studie, sondern auch in weiteren Studien (am selben Klinikum) wurde über Jahre hinweg ein dem Alter der Patienten angemessenes Dosierungsregime beobachtet [26, 27]. Dennoch wird immer wieder eine unangemessene Pharmakotherapie von älteren Menschen beklagt. Es stellt sich die Frage nach den Gründen für diese Diskrepanz und wie diese behoben werden kann. Eine angemessene Verordnung von (psychotropen) Arzneimitteln ist eine komplexe Aufgabe [20]; dementsprechend sollte der Pharmakotherapie in der psychiatrisch-medizinischen Ausbildung ein besonderer Stellenwert zukommen.
Danksagung
Unser Dank gilt den Oberärzten der Gerontopsychiatrie und Klinischen Sozialpsychiatrie der kbo-Inn-Salzach-Klinikum gemeinnützigen GmbH Drs. S. Poljansky und W. König für die Unterstützung bei der Datenerhebung sowie den Patienten der genannten psychiatrischen Fachbereiche für ihre Mitwirkung.
Interessenkonflikterklärung
KS gibt an, dass keine Interessenkonflikte bestehen.
EF gibt an, dass keine Interessenkonflikte bestehen.
GL: Bayer, Janssen-Cilag, Lundbeck, Otsuka, Servier
Literatur
1. Alomar MJ. Factors affecting the development of adverse drug reactions (Review article). Saudi Pharm J 2014;22:83–94.
2. Amann U, Schmedt N, Garbe E. Prescribing of potentially inappropriate medications for the elderly: an analysis based on the PRISCUS list. Dtsch Arztebl Int 2012;109:69–75.
3. Barnett K, Mercer SW, Norbury M, Watt G, et al. Epidemiology of multimorbidity and implications for health care, research, and medical education: a cross-sectional study. Lancet 2012;380:37–43.
4. Bergert FW, Braun M, Clarius H, Ehrenthal K, et al. Hausärztliche Leitlinie „Geriatrie – Teil 1: Allgemeine Geriatrie“. http://wwwpmvforschungsgruppede/pdf/03_publikationen/geriatrie1_llpdf, 2008; Version 1.00 vom 17.11.2008.
5. Bergert FW, Braun M, Clarius H, Ehrenthal K, et al. Hausärztliche Leitlinie „Geriatrie – Teil 2: Spezielle Geriatrie“. http://wwwpmvforschungsgruppede/pdf/03_publikationen/geriatrie2_llpdf, 2009; Version 1.02 vom 14.09.2009.
6. Bergert FW, Braun M, Ehrenthal K, Feßler J, et al. Hausärztliche Leitlinie „Multimedikation“. Empfehlungen zum Umgang mit Multimedikation bei Erwachsenen und geriatrischen Patienten. www.pmvforschungsgruppe.de/pdf/03_publikationen/multimedikation_ll.pdf, 2014; Version 1.08 vom 04.02.2014.
7. Berthold HK. Wege zu einer angemessenen Pharmakotherapie im Alter. Arzneimittel-, Therapie-Kritik & Medizin und Umwelt 2013;2013/Folge 1:139–50.
8. Bouvy JC, De Bruin ML, Koopmanschap MA. Epidemiology of adverse drug reactions in Europe: a review of recent observational studies. Drug Saf 2015;38:437–53.
9. Cherubini A, Corsonello A, Lattanzio F. Underprescription of beneficial medicines in older people: causes, consequences and prevention. Drugs Aging 2012;29:463–75.
10. DGPPN, DGN (Hrsg.). S3-Leitlinie „Demenzen“: www.dgppn.de/fileadmin/user_upload/_medien/download/pdf/kurzversion-leitlinien/S3-LL-Demenzen-240116-1.pdf; 2016.
11. DGPPN B, KBV, AWMF, AkdÄ, BPtK, BApK, DAGSHG, DEGAM, DGPM, DGPs, DGRW für die Leitliniengruppe Unipolare Depression*, Hrsg. S3-Leitlinie/Nationale VersorgungsLeitlinie Unipolare Depression – Langfassung, 2. Auflage, Version 1, November 2015. Available from: www.depression.versorgungsleitlinien.de; [cited: 16.04.2016]; DOI: 10.6101/AZQ/000262. (*Organisationen, die in der Leitliniengruppe kooperierten: DGPPN, BÄK, KBV, AWMF, ACKPA, AkdÄ, BPtK, BApK, DAGSHG, DEGAM, DGPM, DGPs, DGRW, BDK, BDP, BPM, BVDN, BVDP, BVVP, CPKA, DÄVT, DFT, DGGPP, DGPT, DGVT, DPG, DPV, DPtV, DVT, GwG, Stiftung Depressionshilfe). 2015.
12. Dodel R. Multimorbidität: Konzept, Epidemiologie, Versorgung. Nervenarzt 2014;85:401–8.
13. Gnjidic D, Hilmer SN, Blyth FM, Naganathan V, et al. Polypharmacy cutoff and outcomes: five or more medicines were used to identify community-dwelling older men at risk of different adverse outcomes. J Clin Epidemiol 2012;65:989–95.
14. Grohmann R, Engel RR, Geissler KH, Rüther E. Psychotropic drug use in psychiatric inpatients: recent trends and changes over time-data from the AMSP study. Pharmacopsychiatry 2004;37(Suppl 1):S27–38.
15. Haen E, Laux G. Arzneimitteltherapiesicherheit/Pharmakovigilanz in der klinischen Psychopharmakotherapie. Das Kliniknetzwerk AGATE. Psychopharmakotherapie 2011;18:238–43.
16. Hakkarainen KM, Andersson Sundell K, Petzold M, Haegg S. Prevalence and perceived preventability of self-reported adverse drug events – a population-based survey of 7099 adults. PLoS One 2013;8:e73166.
17. Holt S, Schmiedl S, Thürmann PA. Potentially inappropriate medications in the elderly: the PRISCUS list. Dtsch Ärztebl Int 2010;107:543–51.
18. Knopf H, Grams D. Arzneimittelanwendung von Erwachsenen in Deutschland: Ergebnisse der Studie zur Gesundheit Erwachsener in Deutschland (DEGS1). Bundesgesundheitsblatt Gesundheitsforschung Gesundheitsschutz 2013;56:868–77.
19. Kuijpers MAJ, van Marum RJ, Egberts ACG, Jansen PAF. Relationship between polypharmacy and underprescribing. Br J Clin Pharmacol 2008;65:130–3.
20. Kukreja S, Kalra G, Shah N, Shrivastava A. Polypharmacy in psychiatry: a review. Mens Sana Monogr 2013;11:82–99.
21. Laux G, Dietmaier O. Praktische Psychopharmakotherapie. 6. Auflage. München: Urban & Fischer, 2012.
22. Lütkehermölle W, Paeschke N. Einführung in die Grundlagen der Pharmakovigilanz (Teil I) – Verdachtsfälle von unerwünschten Arzneimittelwirkungen. Bulletin zur Arzneimittelsicherheit 2010;1:14–7.
23. Maher RL, Hanlon J, Hajjar ER. Clinical consequences of polypharmacy in elderly. Expert Opin Drug Saf 2014;13:57–65.
24. Naranjo CA, Busto U, Sellers EM, Sandor P, et al. A method for estimating the probability of adverse drug reactions. Clin Pharmacol Ther 1981;30:239–45.
25. Patterson SM, Hughes C, Kerse N, Cardwell CR, et al. Interventions to improve the appropriate use of polypharmacy for older people. Cochrane Database Syst Rev 2012;5:CD008165.
26. Poljansky S, Sander K, Artmann S, Laux G. Psychopharmakotherapie bei gerontopsychiatrischen stationären Patienten. Werden die Empfehlungen der PRISCUS-Liste umgesetzt? Psychopharmakotherapie 2015;22:153–64.
27. Sander K, Laux G, Schiller E, Wittmann M, et al. Verordnungsmuster psychotroper Medikamente in der stationären Psychiatrie. Teil 2: Analyse nach Alter und Geschlecht der Patienten anhand der AGATE-Stichtagserhebungen 2010. Psychopharmakotherapie 2013;20:168–78.
28. Schaufler J, Telschow C. Arzneimittelverordnungen nach Alter und Geschlecht. In: Schwabe U, Paffrath D (Hrsg.). Arzneiverordnungs-Report 2014. Berlin: Springer, 2014.
29. Schellevis FG. Epidemiology of multiple chronic conditions: an international perspective. Journal of Comorbidity 2013;3:36–40.
30. Siegmund-Schultze N. Polypharmakotherapie im Alter: Weniger Medikamente sind oft mehr. Dtsch Ärztebl 2012;109:A418–20.
31. Stammschulte T, Pachl H, Gundert-Remy U, Lütkehermölle W, et al. Einführung in die Grundlagen der Pharmakovigilanz (Teil II): Spontanmeldesystem zur Erfassung von Verdachtsfällen unerwünschter Arzneimittelwirkungen (UAW). Bulletin zur Arzneimittelsicherheit 2010;4:18–26.
32. Stiftung Warentest. Alt, krank, falsch behandelt. Test 2013;9:88–93.
33. Strehl E, Groth-Tonberge C. Pharmakovigilanz. Arzneimittel-, Therapie-Kritik & Medizin und Umwelt 2008;2008/Folge 2:409–22.
34. Zullino DF, Reynaud G, De Mendonca Lima CA, Baumann P. Psychotropic drug prescriptions in hospitalized elderly psychiatric patients: comparison with adult psychiatric patients. Psychogeriatrics 2006;6:68–73.
Dr. Kerstin Sander, kbo-Inn-Salzach-Klinikum gemeinnützige GmbH, Gabersee 29, 83512 Wasserburg am Inn, E-Mail: kerstin.sander@kbo.de
Eike Förster, Apotheke, kbo-Isar-Amper-Klinikum München Ost gemeinnützige GmbH, Ringstraße 10, 85540 Haar, E-Mail: eike.foerster@kbo.de
Prof. Dr. Gerd Laux, Institut für Psychologische Medizin (IPM), Oberwallnerweg 7, 83527 Haag in Oberbayern, E-Mail: ipm@ipm-laux.de
Drug prescription in elderly and chronically ill psychiatric inpatients follows an age-adequate pharmacotherapy
Introduction: Age, multimorbidity, and polypharmacy increase the risk of adverse drug reactions (ADR). Prevalence rates of multimorbidity and polypharmacy rise with increasing age. However, multimorbidity and polypharmacy are also present in younger people. Based on this we comparatively analysed how multimorbidity, polypharmacy, and the occurrence of ADR are associated in geriatric psychiatry inpatients and in younger inpatients with chronic psychiatric disorders.
Methods: To represent the association between ADR, drug prescription, and diseases of inpatients in a psychiatric clinic, we determined during a period of six weeks data from all inpatients of an open ward of each of the departments social psychiatry and geriatric psychiatry. Data on prescribed drugs including dosages, and psychiatric as well as somatic diagnoses were collected systematically by means of an assessment instrument while ADR were assessed by interviewing the inpatients.
Results: The 34 geriatric inpatients were on average 75 years old with on average eight prescribed drugs (thereof two psychotropic drugs). The leading diagnosis was recurrent depression (17%), and the leading prescribed agent was sertraline (13%). In addition to the psychiatric diagnoses, 80% of the geriatric inpatients had somatic diagnoses as well as polypharmacy (≥5 prescribed drugs). In 55% of cases ADR occurred, which were classified in 52% as severe according to the necessity of medicinal interventions.
The 54 inpatients of the social psychiatric ward were on average 41 years old with on average four prescribed drugs (thereof two psychotropic drugs). The leading diagnosis was paranoid schizophrenia (24%), and the leading prescribed agent was risperidone (14%). In addition to the psychiatric diagnoses, 34% of the chronically ill inpatients had somatic diagnoses and 41% polypharmacy. In 37% of cases ADR occurred, which were classified in 48% as severe according to the necessity of medicinal interventions.
Conclusions: Although ADR occurrence was high (55% and 37%, respectively), severe cardiovascular complications were relatively rare. New psychotropic drugs were prescribed in a cautious dose-regime. Clozapine had a relatively high share in prescriptions, which all in all appeared adequate to age.
The occurrence of ADR was not systematically related to age, medication, polypharmacy or the presence of specific somatic diseases. Therefore, the reported ADR appear to represent individual reactions of multifactorial origin. This suggests an individually adjusted pharmacotherapy to reduce adverse drug reactions.
Key words: Geriatric psychiatry, pharmacoepidemiology, polypharmacy, drug prescription, adverse drug reactions (ADR)
Psychopharmakotherapie 2017; 24(01)
