Abdol A. Ameri, Weidenstetten
Der Verlauf der MS lässt sich grob in zwei Phasen unterteilen: In der Frühphase (EDSS 0 bis 3, Kasten) sind die Krankheitsverläufe und die Entwicklung der Behinderungsprogression äußerst variabel [1]. Sobald die Patienten aber einen EDSS von 3 bis 4 erreicht haben, verläuft die weitere Behinderungsprogression unabhängig von der bisherigen Entwicklung mit einer interindividuell sehr ähnlichen Dynamik [1]. Dieser zweiphasige Verlauf der MS wird darauf zurückgeführt, dass in den beiden Phasen unterschiedliche Pathomechanismen ablaufen. Während in der ersten Phase inflammatorische Prozesse das Krankheitsgeschehen dominieren, gewinnen im weiteren Verlauf entzündungsunabhängige Prozesse die Oberhand, die dann in eine irreversible Neurodegeneration münden [1]. Daher wird die frühe Phase der MS (bis EDSS 3) als ein therapeutisches Zeitfenster angesehen, in dem das Krankheitsgeschehen am effektivsten beeinflusst werden kann [1].
Expanded disability status scale (EDSS)
Skalensystem (0–10) zur systematischen Erfassung der Behinderung von MS-Patienten. Ein hoher Grad entspricht einer starken Behinderung.
Die Angabe bezieht sich auf die Untersuchung der folgenden Bereiche:
- Pyramidenbahnen
- Kleinhirn
- Sensorium
- Blasen- und Mastdarmfunktionen
- Sehfunktionen
- Zerebrale Funktionen
Wegen der besonderen prognostischen Bedeutung der frühen MS-Phase einerseits und der Verfügbarkeit hochwirksamer MS-Therapeutika andererseits sollten Patienten unter Basistherapie ohne ausreichende Wirkung rechtzeitig auf eine Eskalationstherapie umgestellt werden [2]. Das Therapieziel ist eine bestmögliche Freiheit von klinisch relevanter und messbarer Krankheitsaktivität [2]. Vor allem Patienten mit hochaktiver, schubförmiger MS, bei denen eine immunmodulatorische Basistherapie keine ausreichende Wirkung erzielt, können von einer Eskalation auf Substanzen wie Natalizumab (Tysabri®) profitieren [2].
MSDM: Integrierte Bewertung von Krankheitsaktivität
Die Entscheidung für oder gegen eine Umstellung von einem Basis- auf ein Eskalationstherapeutikum macht es erforderlich, die Zunahme der Krankheitsaktivität rechtzeitig zu erkennen. Mit dem Multiple Sclerosis Decision Model (MSDM) wurde ein Mehrfaktorenmodell entwickelt, das neben den Domänen Schubrate, Behinderungsprogression und Magnetresonanztomographie (MRT) auch neuropsychologische Parameter wie Fatigue, Depression und Kognition in die Bewertung von relevanter Krankheitsaktivität einbezieht [3]. MSDM soll Ärzten eine zeitökonomische und standardisierte Handlungsbasis für das Therapiemonitoring sowie eine rechtzeitige Therapieanpassung in der Frühphase der MS, in der sich die Krankheitsprogression mit der EDSS allein nicht adäquat erfassen lässt, bieten. Die Umsetzung des MSDM-Modells in den Praxisalltag muss noch evaluiert werden [3].
Eskalation auf Natalizumab
Der monoklonale Anti-Integrin-Antikörper Natalizumab ist indiziert für die krankheitsmodifizierende Monotherapie der hochaktiven, schubförmig remittierend verlaufenden MS, das heißt für MS-Patienten mit anhaltender Krankheitsaktivität unter Basistherapeutika sowie für Patienten mit rasch fortschreitender MS (≥2 Schübe/Jahr) ohne vorherige Basistherapie [4]. In der zulassungsrelevanten, randomisierten, Plazebo-kontrollierten Phase-III-Studie AFFIRM sank die Schubrate in der Natalizumab-Gruppe nach zwei Jahren um 68% (p<0,001 vs. Plazebo) [5]. Das Risiko für eine über 24 Wochen anhaltende Behinderungsprogression wurde um 54% reduziert (p<0,001 vs. Plazebo) [5]. Zudem nahm sowohl die psychische als auch die körperliche Lebensqualität in der Natalizumab-Gruppe zu (p<0,05 bzw. p<0,01), während sie sich unter Plazebo verschlechterte [6]. Wie die 6-Jahres-Daten der offenen Beobachtungsstudie STRATA (Safety of Tysabri® redosing and treatment) zeigen, bleibt die Wirksamkeit von Natalizumab langfristig erhalten. An der Langzeitstudie nahmen Patienten aus dem Phase-III-Studienprogramm teil. Bei den initial mit Natalizumab behandelten Patienten sank die Schubrate weiter auf 0,13 Schübe pro Jahr; bei Patienten, die initial Plazebo erhalten hatten, lag die jährliche Schubrate bei 0,19 [7]. Auch die Ergebnisse der 5-Jahres-Interimsanalyse der TOP-Studie (Tysabri® observational program), einer prospektiven, multizentrischen Anwendungsbeobachtung bei 4821 Patienten, bestätigen die nachhaltige Wirksamkeit von Natalizumab. Im Jahr zwei bis fünf der Behandlung lag die jährliche Schubrate zwischen 0,21 und 0,25 [8]. Patienten mit einem EDSS <3 erlitten während des fünfjährigen Beobachtungszeitraums signifikant (p<0,0001) weniger Schübe als Patienten mit höherem Behinderungsgrad. Zudem zeigen die Interimsdaten, dass die jährliche Schubrate in der Subgruppe der therapienaiven MS-Patienten signifikant (p<0,0001) stärker reduziert war als in der Subgruppe, die bereits mehrere Vortherapien erhalten hatte (Abb. 1). Leider fehlen direkte Vergleiche zwischen Natalizumab und Basistherapeutika weitgehend [9].
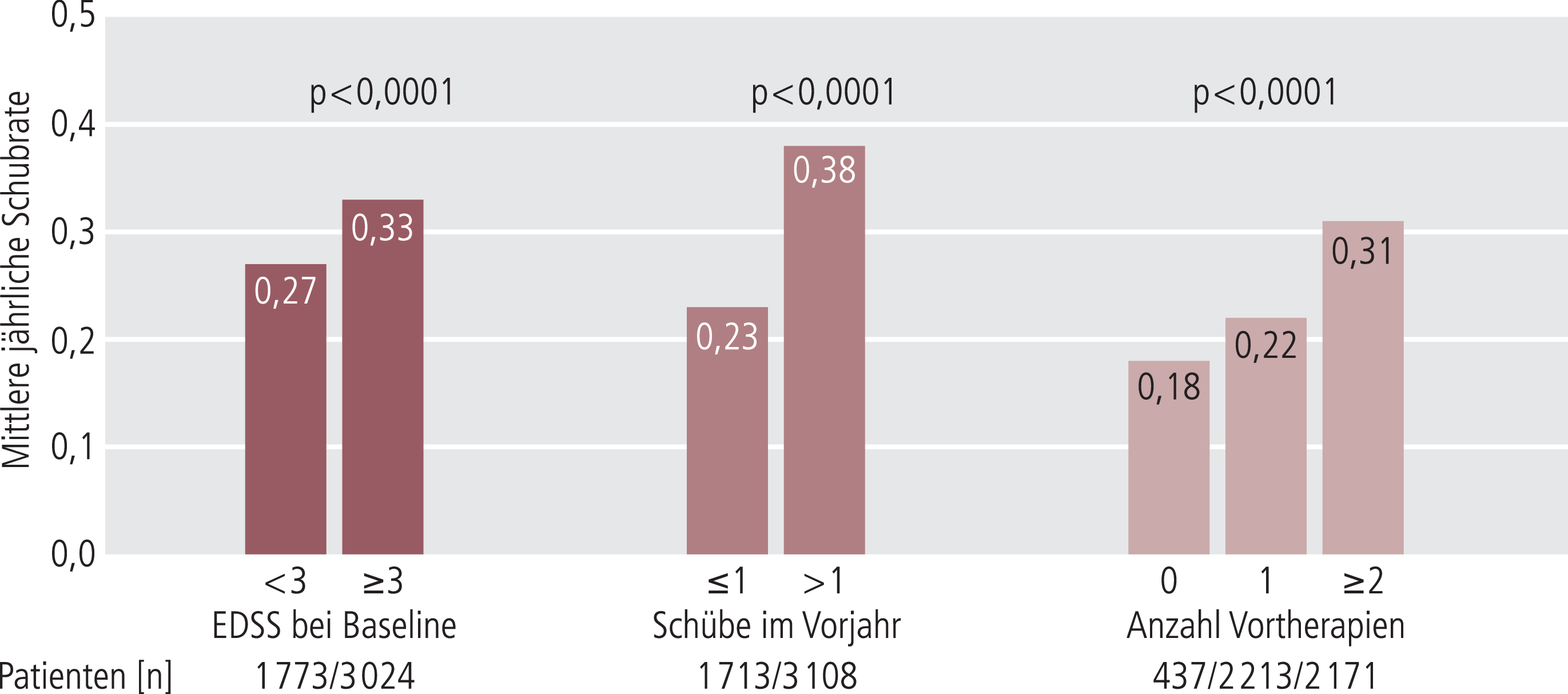
Abb. 1. TOP-Studie: Schubrate unter Natalizumab – ausgewertet nach Baseline-Faktoren [mod. nach 8]; Interimsanalyse nach fünf Jahren (n=4821 Patienten; mittlere Therapiedauer 4,1 Jahre); EDSS: Expanded disability status scale
Therapiemonitoring unter Natalizumab
Aufgrund des erhöhten Risikos für die Entwicklung einer progressiven multifokalen Leukenzephalopathie (PML), ist eine sorgfältige Abwägung des individuellen Nutzen-Risiko-Verhältnisses der Natalizumab-Therapie erforderlich [4]. Wesentliche Risikofaktoren sind das Vorliegen von JC-Virusantikörpern, eine Vorbehandlung mit Immunsuppressiva und eine zunehmende Therapiedauer (vor allem bei einer Behandlung über zwei Jahre) [4]. Anhand dieser drei Risikofaktoren kann ein individuelles Risikoprofil eines Patienten erstellt werden. Um das Risiko zu minimieren, sollten die Patienten in MS-Zentren engmaschig kontrolliert und ausführlich über das potenzielle PML-Risiko aufgeklärt werden.
Quelle
Dr. Boris Kallmann, Bamberg, Prof. Dr. Sven Meuth, Münster, Priv.-Doz. Dr. Björn Tackenberg, Marburg; Pressegespräch „Multiple Sklerose: Von Therapieeinstellung bis Langzeitbehandlung: Effektives Therapiemanagement mit Natalizumab“, Frankfurt, 3. Juni 2014, veranstaltet von Biogen Idec.
Literatur
1. Leray E, et al. Evidence for a two-stage disability progression in multiple sclerosis. Brain 2010;133:1900–13.
2. Gold R, et al. Therapeutic goals of baseline and escalation therapy for relapsing remitting multiple sclerosis. Akt Neurol 2012;39:342–50.
3. Stangel M, et al. Multiple sclerosis decision model (MSDM): Development of multifactorial model to monitor treatment response and disease course in relapsing remitting multiple sclerosis. Akt Neurol 2013;40:486–93.
4. Fachinformation Tysabri®, Stand Oktober 2013.
5. Polman CH, et al. A randomized, placebo-controlled trial of natalizumab for relapsing multiple sclerosis. N Engl J Med 2006;354:899–910.
6. Rudick RA, et al. Health-related quality of life in multiple sclerosis: effects of natalizumab. Ann Neurol 2007;62:335–46.
7. Rudick R, et al. Six-year natalizumab safety and efficacy data from the STRATA study. ECTRIMS 2013; Poster P539.
8. Butzkueven H, et al. Efficacy and safety of natalizumab in multiple sclerosis: interim observational programme results. J Neurol Neurosurg Psychiatry 2014 Feb 14; doi: 10.1136/jnnp-2013–306936. [Epub ahead of print].
9. Filippini G, et al. Immunomodulators and immunosuppressants for multiple sclerosis: a network meta-analysis. Cochrane Database of Systematic Reviews 2013, Issue 6. Art. No.: CD008933. DOI: 10.1002/14651858.CD008933.pub2.
Psychopharmakotherapie 2015; 22(02)
