Gerd Laux, Haag i. OB/München, und Alexander Brunnauer, Haag i. OB/München/ Wasserburg a. Inn
Depressionen gehören heute in Deutschland mit 12-Monats-Prävalenzen von 8 bis 9% zu den häufigsten Krankheiten [20], Antidepressiva zu den meistverordneten Arzneimitteln [37]. Depressive Störungen gehen mit einer Vielzahl neurobiologischer Auffälligkeiten einher, die oft dazu führen, dass Leistungen wie Wahrnehmung, Aufmerksamkeit, Lernen und Gedächtnis oder das Denken auch nach weitgehender Remission der psychopathologischen Symptomatik beeinträchtigt sind. Kognitive Funktionseinbußen gehören zu den Kernsymptomen der Depression – dies wurde in den letzten Jahren erneut mit Studienergebnissen belegt [2, 25, 29, 36]. Zu den häufigsten Residualsymptomen der Depression zählen vom Patienten realisierte kognitive Defizite, die die Lebensqualität und das soziale Funktionsniveau beeinträchtigen. In Metaanalysen wurden bei remittierten Depressiven schlechtere Exekutivfunktionsleistungen im Vergleich zu Kontrollen beschrieben [12, 18]. Im Vergleich zu den älteren Trizyklika besitzen neuere Substanzen wie die selektiven Serotonin-Wiederaufnahmehemmer (SSRI) oder selektiv noradrenerg-serotonerge Substanzen (SNRI, NaSSA) diesbezüglich Vorteile [19, 30, 31], für das neue multimodal wirksame Antidepressivum Vortioxetin (Brintellix®) werden besonders günstige Therapieresultate hinsichtlich kognitiver Dysfunktionen berichtet (siehe unten).
Ein wesentliches Beispiel aus dem Themenkreis Alltagssicherheit ist die Fahrtauglichkeit – ihr kommt in unserer modernen Gesellschaft mehr denn je hohe Bedeutung zu. Autofahren sichert Mobilität und ist die Voraussetzung für viele berufliche Tätigkeiten sowie für die Bewältigung und Gestaltung des gesellschaftlich-privaten Alltagslebens. Wie auch in anderen Alltagssituationen des modernen Lebens (z.B. Bedienung von Bank- oder Fahrkarten-Automaten, von Computer und Smartphone sowie Internet-Nutzung) werden hierbei hohe Anforderungen an die kognitive und psychomotorische Leistungsfähigkeit gestellt.
Die epidemiologische Datenlage bezüglich Unfallrisiken unter antidepressiver Behandlung ist dünn und inkohärent. Je nach Analyseart, etwa auf Basis von Selbstangaben, Rezeptverordnungen oder Laboruntersuchungen, zeigte sich in einer aktuellen Metaanalyse ein 1,1- bis 3,1-fach erhöhtes Verkehrsunfallrisiko mit Verletzungsfolgen unter Antidepressiva [13].
In jüngeren Populationen scheint die Unfallwahrscheinlichkeit unter sedierenden oder nichtsedierenden Antidepressiva nicht [1, 15] oder nur leicht erhöht zu sein [3]. Die norwegische Forschergruppe kam zu dem Ergebnis, dass unter sedierenden Antidepressiva ein etwa 40% erhöhtes Verkehrsunfall-Inzidenzrisiko bestand; eine Zuordnung inwieweit hierfür Arzneimitteleffekte und/oder die Krankheit Depression selbst entscheidend war, konnte nicht vorgenommen werden. Ältere Personen (>60 Jahre) wiesen ein zweifach erhöhtes Risiko unter der Behandlung mit Trizyklika auf, wobei sich das Unfallrisiko mit zunehmender Dosis steigerte [24, 35].
In einer neueren Untersuchung konnte ein erhöhtes Unfallrisiko unter SSRI für Jüngere und Personen mittleren Alters sowie Patienten, die langjährig mit SSRI behandelt wurden, gezeigt werden [34].
Zur Frage, ob im Rahmen depressiver Erkrankungen ein erhöhtes Verkehrsrisiko als Folge suizidaler Intentionen besteht, gibt es nur wenig Evidenz. Zwei Kohortenstudien weisen aber auf eine Zunahme suizidal motivierter tödlicher Unfälle im Rahmen (medikamentös unbehandelter) depressiver Zustände hin [22, 33].
Unbehandelte Depressive zeigten in Labortests und im Fahrsimulator deutliche Beeinträchtigungen bezüglich der Fahrtauglichkeit [6, 10, 39].
Je nach Arzneimittelgruppe erfüllten 10 bis 20% der Patienten mit depressiven Erkrankungen kurz vor der Entlassung aus stationärer Behandlung und unter pharmakologischen Steady-State-Bedingungen nicht die in den Begutachtungsleitlinien zur Kraftfahreignung geforderten Mindestleistungen an die psychomotorische Leistungsfähigkeit [5–7, 10, 23].
Rechtliche Grundlagen
In der täglichen Praxis ist man häufig mit der Frage konfrontiert, ob bei Patienten aufgrund einer bestehenden Erkrankung und unter medikamentöser Behandlung vorübergehend keine „Fahrtüchtigkeit“ besteht oder ob sogar dauerhaft die „Fahreignung“ infrage zu stellen ist. Entsprechend dem Straßenverkehrsgesetz (§2 Abs. 4, Satz 1 StVG) ist nur derjenige zum Führen eines Kraftfahrzeugs geeignet, der die „ … notwendigen körperlichen und geistigen Anforderungen erfüllt ... “ und nicht erheblich oder wiederholt gegen verkehrsrechtliche Vorschriften oder gegen Strafgesetze verstoßen hat. In der Fahrerlaubnis-Verordnung (FeV, §11) wird der globale Eignungsbegriff konkretisiert, indem in Anlage 4 bzw. 5 häufige Erkrankungen und Mängel aufgeführt werden, durch die die Eignung zum Führen eines Kraftfahrzeugs beeinträchtigt oder aufgehoben sein kann [14].
In Deutschland besteht gegenwärtig keine Meldepflicht für Erkrankungen, die die Fahrtüchtigkeit einschränken können. Der Verkehrsteilnehmer hat jedoch die Pflicht zur Vorsorge (§2 Abs. 1 FeV), dass er nicht aufgrund physischer oder psychischer Erkrankungen beeinträchtigt ist, sich sicher im Straßenverkehr zu bewegen. Der Behandelnde wiederum hat entsprechend der Musterberufsordnung für Ärzte (§8 MBO-Ä) Aufklärungspflicht gegenüber dem Patienten; er muss ihn über Risiken der Erkrankung, der Therapie und eventuelle Konsequenzen für den Alltag informieren [11].
Schweige- und Dokumentationspflicht: Bei einer informellen Abklärung der Fahrtüchtigkeit ist der Untersucher oft auch der Behandelnde und es kann somit zu Pflichtenkollisionen kommen. Als Arzt oder Psychologe ist man jedoch vorrangig nicht der Verkehrssicherheit, sondern dem Patienten verpflichtet. Grundsätzlich gilt zunächst die Schweigepflicht (§203 StGB). Eine Offenbarungspflicht (Bruch der Schweigepflicht) des Behandelnden gegenüber der Behörde besteht nach gängiger Rechtauffassung nicht. In Ausnahmefällen ist denkbar, dass ein Recht zur Durchbrechung der Schweigepflicht besteht, wenn kein anderes Mittel mehr gegeben ist, um die von einem verkehrsuntüchtigen Patienten ausgehende Gefahr abzuwenden. Dies setzt voraus, dass zunächst versucht wurde, durch Aufklärung über Risiken und rechtliche Rahmenbedingungen eine weitere Teilnahme am Straßenverkehr zu verhindern. Nach einer gewissenhaften Güterabwägung, unter Berücksichtigung der besonderen und konkreten Gefahrenlage, ist der Behandelnde berechtigt die Schweigepflicht zu brechen. Wie bei anderen Formen der Aufklärung besteht eine Dokumentationspflicht des Arztes über die erfolgte Aufklärung über die Fahr(un)tüchtigkeit. Die Beratung hat unter Berücksichtigung des individuellen Krankheitsverlaufs, der Leistungsvoraussetzungen und der Kompensationsmöglichkeiten zu erfolgen. Wichtig ist die Dokumentation des Beratungsgesprächs und schriftliche Bestätigung der Aufklärung durch den Patienten (Abb. 1); günstigstenfalls erfolgt dies unter Einbeziehung von Angehörigen.

Abb. 1. Dokumentationsbeispiel „Aufklärung bezüglich der Fahreignung bei einer Erkrankung“
Beurteilung – Leistungsuntersuchung
Für die Beurteilung der Fahrtüchtigkeit werden in der Fahrerlaubnis-Verordnung (FeV) zwei unterschiedliche Fahrerlaubnisklassen definiert. Eine Übersicht hierzu findet sich in Tabelle 1. Zusammengefasst umfasst Gruppe 2 Fahrzeuge mit einem Gewicht über 3500 kg (LKW) sowie Fahrzeuge, die der Beförderung von mehr als acht Personen dienen (Busse), während alle anderen zwei- und vierrädrigen Fahrzeuge der Gruppe 1 zugeordnet sind.
Tab. 1. Einteilung der Fahrerlaubnisklassen
|
Gruppe 1 |
Vor allem Fahrerlaubnis für PKW und Krafträder; umfasst die neuen Fahrerlaubnisklassen A, A1, B, BE, M, L und T, d.h. Kraftfahrzeuge unter 3,5 Tonnen |
|
|
Gruppe 2 |
Vor allem Fahrerlaubnis für LKW und Fahrgastbeförderung; umfasst die neuen Fahrerlaubnisklassen C, C1, CE, C1E, D, D1, DE und D1E, d.h. Kraftfahrzeuge über 3,5 Tonnen und Fahrerlaubnis zur Fahrgastbeförderung |
Die Beurteilung der Fahrtüchtigkeit eines Patienten mit einer psychischen Erkrankung hat vor dem Hintergrund der Bewertung des klinischen Bilds der Grunderkrankung sowie objektiver psychologischer Leistungstests zu erfolgen [Übersicht in 9]. Zur Vorgehensweise bei der Beurteilung der Fahrtüchtigkeit bei Patienten mit einer (psychischen) Erkrankung gibt Abbildung 2 eine schematische Übersicht.
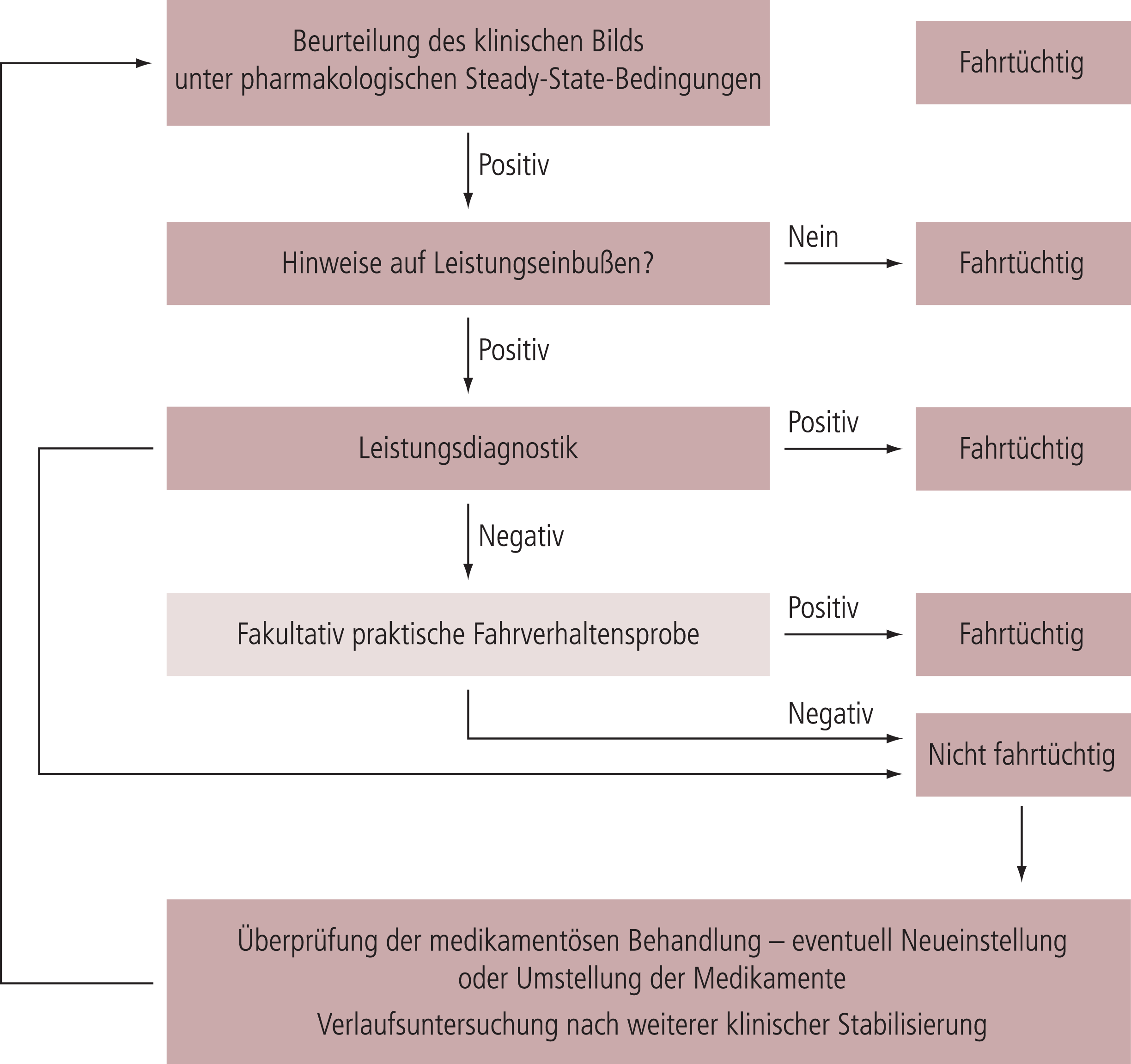
Abb. 2. Beurteilungsschema in Anlehnung an die Begutachtungsleitlinien zur Kraftfahreignung [4]
Für die verkehrsmedizinische Begutachtung affektiver Erkrankungen sind vor allem schwere depressive Störungen und manische Erkrankungen von Relevanz, wobei auch bei vermeintlich leichteren Verlaufsformen die Wirkungen und vor allem die Nebenwirkungen der medikamentösen Behandlung differenziert bewertet werden müssen. Ein Beurteilungsrahmen affektiver Erkrankungen, entsprechend den Begutachtungsleitlinien zur Kraftfahreignung [17], kann Tabelle 2 entnommen werden.
Tab. 2. Kriterien gemäß Begutachtungsleitlinien zur Beurteilung der Fahreignung bei affektiven Störungen [17]
|
Affektive Störung |
Fahreignung |
Bemerkungen |
|
|
Gruppe 1 |
Gruppe 2 |
||
|
Manische Episode |
Nein |
Nein |
Bei sehr schweren Depressionen und manischen Phasen sowie mehreren Phasen mit kurzen Intervallen |
|
Bipolar affektive Störung |
Ja |
Nein |
Nach Abklingen der Phasen; jedoch regelmäßige Facharzt-Kontrollen |
|
Depressive Episode |
Ja |
Ja |
Symptomfreiheit; regelmäßige Facharzt-Kontrollen |
|
Rezidivierende depressive Störung |
Ja |
Evtl. |
|
|
Anhaltende affektive Störung |
Ja |
Evtl. |
|
Neben der Beurteilung des klinischen Bildes stellt die Leistungsdiagnostik eine notwendige, im negativen Fall jedoch oft nicht hinreichende Grundlage für eine Bewertung der Verkehrssicherheit dar. In entsprechenden Fällen ist zur Einschätzung des Kompensationspotenzials eine psychologische Fahrverhaltensbeobachtung zu empfehlen, wie sie auf informeller Ebene in spezialisierten Kliniken oder von akkreditierten Begutachtungsstellen für Fahreignung, im Rahmen konsiliardiagnostischer Untersuchungen (u.a. TÜV – KONDIAG), angeboten wird. Ein Einsatz von standardisierten Leistungstests ist immer dann erforderlich, wenn der Nachweis zu erbringen ist, dass keine neuropsychologischen Funktionseinbußen vorhanden sind, die das Führen eines Kraftfahrzeugs infrage stellen. Der Schwerpunkt der Leistungsdiagnostik liegt gemäß Anlage 5 der FeV in der Überprüfung der in Tabelle 3 aufgeführten Leistungsbereiche.
Tab. 3. Verkehrspsychologische Leistungsuntersuchung
|
Testsystem (WTS) und Zuordnung zu Leistungsfunktionen |
||
|
Belastbarkeit |
DT |
|
|
Orientierungsleistung |
LVT, ATAVT, PP |
|
|
Aufmerksamkeitsleistung |
RT, VIGIL |
|
|
Konzentrationsleistung |
COG, LVT, PP |
|
|
Reaktionsfähigkeit |
RT, DT |
|
WTS: Wiener Testsystem; DT: Wiener Determinationstest; LVT: Linienverfolgungstest; ATAVT: Adaptiver tachistoskopischer Verkehrsauffassungstest; PP: Periphere Wahrnehmung; RT: Wiener Reaktionstest; VIGIL: Vigilanztest; COG: Cognitrone
Fahrtauglichkeit unter Antidepressiva – Fachinformationen
Verordnende Ärzte und beratende Pharmazeuten benötigen adäquate, gut zugängliche Informationsquellen. Hierzu zählen die standardisierten Fachinformationen. Eine Zusammenstellung der Angaben zur Fahrtauglichkeit („Auswirkungen auf die Verkehrstüchtigkeit und die Fähigkeit zum Bedienen von Maschinen“) für die in Deutschland im Handel befindlichen Antidepressiva zeigt, dass für die älteren Substanzen ebenso wie für die neueren Präparate nur sehr allgemein gehaltene Aussagen gemacht werden (Tab. 4), die dem aktuellen Wissensstand nicht entsprechen, da für eine Reihe von Substanzen inzwischen konkrete Aussagen aufgrund experimentell-klinischer Daten möglich wären.
Tab. 4. Antidepressiva und Fahrtauglichkeit – Auszug aus den Fachinformationen Passus 4.7: Auswirkungen auf die Verkehrstüchtigkeit und die Fähigkeit zum Bedienen von Maschinen (Stand Dezember 2014)*
|
Substanz |
Fahrtauglichkeit |
|
Agomelatin |
„Keine Studien zu den Auswirkungen auf die Verkehrstüchtigkeit; möglicherweise eingeschränkte Verkehrstüchtigkeit“ |
|
Amitriptylin |
Beeinträchtigt – individuell unterschiedlich – die Fähigkeit zur aktiven Teilnahme am Straßenverkehr, besonders bei Behandlungsbeginn, Präparate-Wechsel sowie bei Kombination mit anderen zentral wirkenden Arzneimitteln. Zumindest in den ersten Behandlungstagen sollte das Führen von Fahrzeugen unterbleiben |
|
Bupropion |
Vorsicht beim Autofahren |
|
Citalopram |
Geringer/mäßiger Einfluss |
|
Clomipramin |
Individuell unterschiedliche Beeinträchtigung, zumindest während der ersten Tage keine Fahrtauglichkeit, erhöhte Beeinträchtigung bei Präparatewechsel und Kombination mit anderen zentral wirkenden Arzneimitteln |
|
Doxepin |
In den ersten Tagen keine Fahrtauglichkeit, individuell unterschiedliche Beeinträchtigung. Cave: Alkohol |
|
Duloxetin |
Keine Studien, bei Müdigkeit und Schwindel Führen von Fahrzeugen vermeiden |
|
Escitalopram |
Keine Beeinträchtigung, potenzielles Risiko |
|
Fluoxetin |
Psychomotorik bei Gesunden nicht beeinflusst; Patienten: Selbstbeobachtung der Leistungsfähigkeit |
|
Imipramin |
Beeinträchtigt – individuell unterschiedlich – die Fähigkeit zur aktiven Teilnahme am Straßenverkehr, besonders bei Behandlungsbeginn, Präparate-Wechsel sowie bei Kombination mit anderen zentral wirkenden Arzneimitteln. Zumindest in den ersten Behandlungstagen sollte das Führen von Fahrzeugen unterbleiben |
|
Maprotilin |
Individuell unterschiedliche potenzielle Beeinträchtigung (Behandlungsbeginn, Präparate-Wechsel, Kombination) |
|
Mirtazapin |
Geringer oder mäßiger Einfluss auf die Verkehrstüchtigkeit, Beeinträchtigung insbesondere zu Behandlungsbeginn. Führen eines Fahrzeugs vermeiden |
|
Moclobemid |
Keine Daten, keine Beeinträchtigung zu erwarten |
|
Nortriptylin |
Erste Tage keine Fahrtauglichkeit, mögliche Beeinträchtigung |
|
Paroxetin |
Keine Beeinträchtigung, über mögliche Beeinflussung informieren. Cave: Alkohol |
|
Sertralin |
Keine Beeinträchtigung, Patient zur Vorsicht anhalten |
|
Trimipramin |
Beeinträchtigung möglich |
|
Venlafaxin |
Patient sollte vor Einschränkung seiner Fahrtauglichkeit gewarnt werden |
|
Vortioxetin |
Kein Effekt, Vorsicht zu Beginn oder bei Dosisänderungen |
*Bei Generika-Präparaten sind gewisse Abweichungen im Text der Fachinformationen möglich
Für Vortioxetin wird kein oder ein zu vernachlässigender Einfluss auf die Verkehrstüchtigkeit konstatiert, bezüglich Patienten aber besonders zu Beginn der Behandlung und bei einer Dosisänderung zur Vorsicht geraten. Diese Aussage basiert auf der vorliegenden Probandenstudie (siehe unten) und darauf, dass noch keine speziellen experimentell-klinischen Patientendaten zur Fahrtauglichkeit vorliegen.
Studien zur Fahrtauglichkeit unter Antidepressiva
Antidepressiva haben ein unterschiedliches Potenzial, die Fahrtüchtigkeit zu beeinträchtigen. Vor allem die Akut-Effekte sedierender Antidepressiva (Amitriptylin, Doxepin, Mianserin) wirkten sich bei realen Fahrproben mit Gesunden ähnlich wie 0,8‰ Alkohol negativ auf das Fahrverhalten aus; nach einwöchiger Einnahme gab es gegenüber der Placebo-Gruppe, mit Ausnahme der Gruppe, die Mianserin verabreicht bekommen hatte, keine Unterschiede mehr.
Patienten unter nichtsedierenden Antidepressiva wie Moclobemid, Fluoxetin, Paroxetin und Venlafaxin zeigten keine Fahrauffälligkeiten [32]. Laboruntersuchungen zu Fragen der Verkehrssicherheit depressiver Patienten belegen, dass neuere, selektive Antidepressiva einen günstigeren Einfluss auf psychomotorische Leistungsparameter haben als Trizyklika.
Eigene Untersuchungen mit verschiedenen Antidepressiva bei Depressiven zum Zeitpunkt der Entlassung aus stationärer Behandlung (mittlere Scores HAMD-17 ca. 19, BDI-II ca. 27) ergaben bei etwa 16% keine, bei 60% eine individuell abzuklärende leicht- bis mittelgradige Beeinträchtigung von fahrtauglichkeitsrelevanten psychomotorischen Funktionen. Unter SSRI und Mirtazapin waren vor allem bezüglich Reaktivität, Stresstoleranz und selektiver Aufmerksamkeit bessere Ergebnisse als unter trizyklischen Antidepressiva zu verzeichnen [5].
In einer aktuell durchgeführten Studie mit standardisierter praktischer Fahrverhaltensbeobachtung durch Psychologen und staatlich geprüftem Fahrlehrer konnten 72% der auf Agomelatin oder Venlafaxin eingestellten Patienten als uneingeschränkt fahrtüchtig eingeschätzt werden [10].
Ein aktueller systematischer Review von 21 publizierten Studien kommt zu dem Ergebnis, dass keine randomisierten kontrollierten Patientenstudien zur Frage der Fahrtüchtigkeit unter Antidepressiva vorliegen und zumeist gesunde junge männliche Probanden nach akuter Gabe untersucht wurden. Für SSRI, Venlafaxin und abendliche Mirtazapin-Einnahme ergaben sich keine negativen Fahrtauglichkeitseffekte. Patienten profitieren in ihren Leistungen offenkundig unter Behandlung mit Antidepressiva; eine Subgruppe Depressiver erreicht aber nicht das Leistungsniveau von Gesunden. In den Patientenstudien konnte durchweg gezeigt werden, dass die Fahrtüchtigkeit von mit Antidepressiva erfolgreich behandelten Patienten günstiger einzuschätzen ist als die unbehandelter Patienten [6, 8, 10].
Vortioxetin
Vortioxetin ist ein neues Antidepressivum mit multimodalem Wirkungsmechanismus. Dieser beinhaltet einen 5-HT3-, 5-HT7- und 5-HT1D-Rezeptorantagonismus, einen 5-HT1B-Rezeptorpartialagonismus, einen 5-HT1A-Rezeptoragonismus und zugleich eine Inhibition des 5-HT-Transporters [21, 28].
In Studien verbesserte Vortioxetin kognitive Dysfunktionen im Rahmen einer Depression, offenbar unabhängig von der Wirkung auf die depressiven Symptome selbst. So führte die 8-wöchige Therapie erwachsener Patienten mit mäßiger bis schwerer Depression (n=602) zu signifikanten Verbesserungen bei den neuropsychologischen Testverfahren DSST (Digit symbol substitution test) und RAVLT (Rey auditory verbal learning test) (jeweils p<0,0001) [26]. Bei älteren depressiven Patienten zeigten sich unter Vortioxetin kognitionsverbessernde Effekte [21]. In der spezifisch mit Blick auf die kognitive Dysfunktion konzipierten CONNECT-Studie grenzte sich Vortioxetin bei depressiven Patienten nach acht Wochen gegenüber Placebo beim primären Endpunkt – der Veränderung des DSST-Scores – signifikant ab (p<0,05) [27]. Der Unterschied Placebo versus Duloxetin war nicht statistisch signifikant. Diese Studienergebnisse liefern eine gute Ausgangsbasis für Fahrtauglichkeitsuntersuchungen.
Von der renommierten Gruppe um Ramaekers, Universität Maastricht, wurde mit dem in der Fahrtauglichkeitstestung etablierten „Standard Highway Driving Test“ [32] eine randomisierte, doppelblinde, Placebo-kontrollierte Cross-over-Studie mit 21 gesunden, jungen Probanden unter Vortioxetin vs. Mirtazapin durchgeführt [38]. Hierbei werden Spurabweichungen im normalen Straßenverkehr über eine Fahrstrecke von 100 km elektronisch gemessen, zusätzlich wurden kognitive Tests wie Tracking, visuelle Reaktionszeit und geteilte Aufmerksamkeit eingesetzt. Die Gabe von 10 mg Vortioxetin bzw. 30 mg Mirtazapin bzw. Placebo erfolgte über 15 Tage mit Plasmaspiegelkontrolle. Die Ergebnisse der Fahrtauglichkeitstestung unter Vortioxetin entsprachen denen unter Placebo, während an Tag 2 unter Mirtazapin signifikante Verschlechterungen zu registrieren waren. Die Autoren empfehlen deshalb hinsichtlich Fahrtauglichkeit nichtsedierende Antidepressiva und halten ihre Ergebnisse für auf Patienten übertragbar. Untersuchungen an depressiven Patienten mit der Methodik anderer Arbeitsgruppen (Testbatterie des TÜV/nach FeV einschließlich Fahrsimulation und Fahrverhaltensprobe) sind in Vorbereitung.
Vorgehen in Klinik und Praxis
Wichtig ist, dass das Thema „Fahrtauglichkeit“ angesprochen, dem Patienten erklärt, mit ihm erörtert und dies (kurz) dokumentiert wird. Neben klinischen Gesichtspunkten spielen individuelle und formale Faktoren wie Wohnsitz, berufliche Erfordernisse, Fahrerfahrung und Führerscheinklasse eine wichtige Rolle. In Zweifelsfällen sind eine neuropsychologische Leistungsdiagnostik (s.o.) sowie die Konsultation eines Kollegen mit verkehrsmedizinischer Qualifikation anzuraten. Allgemein wird empfohlen, in den ersten ein bis zwei Wochen einer Behandlung mit trizyklischen Antidepressiva (Einstellungsphase) nicht aktiv Auto zu fahren.
Tabelle 5 gibt synoptisch eine Übersicht zu den Empfehlungen der DRUID-Expertengruppe (Driving under the influence of drugs) zur Klassifizierung von Antidepressiva bezüglich der Auswirkungen auf die Fahrtüchtigkeit sowie entsprechende Warnempfehlungen [16].
Tab. 5. DRUID-Kategorisierungssystem für Antidepressiva und Fahrtauglichkeit [16]
|
Substanz |
Kategorie |
|||
|
0 |
1 |
2 |
3 |
|
|
Agomelatin |
x |
|||
|
Amitriptylin |
x |
|||
|
Bupropion |
x |
|||
|
Citalopram |
x |
|||
|
Clomipramin |
x |
|||
|
Doxepin |
x |
|||
|
Duloxetin |
x |
|||
|
Escitalopram |
x |
|||
|
Fluoxetin |
x |
|||
|
Fluvoxamin |
x |
|||
|
Imipramin |
x |
|||
|
Maprotilin |
x (oral) |
x (parenteral) |
||
|
Mirtazapin |
x |
|||
|
Moclobemid |
x |
|||
|
Nortriptylin |
x |
|||
|
Opipramol |
Keine Angaben |
|||
|
Paroxetin |
x |
|||
|
Sertralin |
x |
|||
|
Sulpirid |
x |
|||
|
Tranylcypromin |
x |
|||
|
Trazodon |
x |
|||
|
Trimipramin |
x |
|||
|
Venlafaxin |
x |
|||
|
Vortioxetin |
Keine Angaben |
|||
Legende: Kategorisierungssystem mit Warnempfehlungen der DRUID-Expertengruppe
|
0 |
Hinsichtlich der Fahrtauglichkeit als sicher angesehen |
Keine Warnung erforderlich |
|
1 |
Wahrscheinlichkeit, dass die Fahrtauglichkeit geringfügig beeinträchtigt wird |
Warnstufe 1 Fahren Sie nicht, ohne im Beipackzettel den entsprechenden Abschnitt zur Beeinträchtigung beim Fahren gelesen zu haben |
|
2 |
Wahrscheinlichkeit, dass die Fahrtauglichkeit moderat beeinträchtigt wird |
Warnstufe 2 Fahren Sie nicht ohne die Zustimmung Ihres Arztes oder Apothekers. Lesen Sie im Beipackzettel die relevanten Abschnitte zur Beeinträchtigung beim Fahren, bevor Sie einen Arzt oder Apotheker befragen |
|
3 |
Hat wahrscheinlich schwere Auswirkungen auf die Fahrtauglichkeit oder wird als potenziell gefährlich angesehen |
Warnstufe 3 Fahren Sie nicht. Holen Sie ärztlichen Rat ein, um zu erfahren, wann Sie wieder fahren können |
DRUID: Driving under the influence of drugs
Fazit für die Praxis
Der behandelnde Arzt sollte Antidepressiva auch unter verkehrsmedizinischen Aspekten (Beeinflussung psychomotorischer und kognitiver Funktionen) auswählen und eine stets individuelle Beurteilung der Fahrtauglichkeit unter Berücksichtigung des Krankheitsbilds und -verlaufs, der individuellen Reaktion auf das verordnete Präparat (Verträglichkeit) und die Dosierung treffen. In Zweifelsfällen ist eine neuropsychologische Untersuchung (Fahrtauglichkeitstestung) anzuraten. Der Patient sollte angehalten werden, sich selbst zu beobachten und schon kleine Änderungen der Bewusstseinslage während der Therapie dem Arzt mitzuteilen. Er sollte insbesondere dahingehend informiert werden, dass er keine eigenmächtige Selbstmedikation vornimmt. Kein Alkohol unter Psychopharmaka! (Nota: Informationspflicht des Arztes).
Generell gilt, dass bei bestimmungsgemäßer Einnahme von Antidepressiva durch Adaptationsprozesse an das Arzneimittel einerseits und Kompensationsmöglichkeiten andererseits in vielen Fällen Fahreignung besteht. Neuere selektive, nichtsedierende Antidepressiva wie SSRI oder SNRI weisen bezüglich der Fahrtauglichkeit Vorteile auf, dies könnte auch für die neue Substanz Vortioxetin zutreffen. Kritische Phasen umfassen die Aufdosierung, die Arzneimittelumstellung und das Absetzen.
Interessenkonflikterklärung
GL hat Kongressreisekosten, Honorare für Vorträge und wissenschaftliche Tätigkeit in Advisory/Expert Boards sowie Drittmittelforschungsmittel erhalten von den Firmen Janssen-Cilag, Lundbeck, Merz, Otsuka und Servier.
AB hat Vortragshonorare und Drittmittel für Forschungsprojekte von den Firmen Otsuka und Servier erhalten.
Glossar
|
BDI-II |
Diagnose anhand Beck’s Depression Inventory-II |
|
DSST |
Digit Symbol Substitution Test |
|
HAMD-17 |
Hamilton Depression Rating Scale mit 17 Items |
|
RAVLT |
Rey Auditory Verbal Learning Test |
Literatur
1. Barbone F, McMahon AD, Davey PG, et al. Association of road traffic accidents with benzodiazepine use. Lancet 1998;352:1331–6.
2. Bora E, Harrison BJ, Yucel M, et al. Cognitive impairment in euthymic major depressive disorder: a meta-analysis. Psychol Med 2013;43:2017–26.
3. Bramnes JG, Skurtveit S, Inke NC, et al. Minor increase in risk of road traffic accidents after prescription of antidepressants: A study of population registry data in Norway. J Clin Psychiatry 2008;89:1099–103.
4. Brunnauer A, Laux G, Geiger E. Fahrtüchtigkeit und psychische Erkrankung. Zeitschrift für Neuropsychologie 2004;15:209–18.
5. Brunnauer A, Laux G, Geiger E, et al. Antidepressants and driving ability: results from a clinical study. J Clin Psychiatry 2006;67:1776–81.
6. Brunnauer A, Laux G, David I, et al. The impact of reboxetine and mirtazapine on driving simulator performance and psychomotor function in depressed patients. J Clin Psychiatry 2008;69:1880–6.
7. Brunnauer A, Laux G. Psychopharmaka und Fahrtüchtigkeit. In: Riederer P, Laux G (Hrsg.). Grundlagen der Neuro-Psychopharmakologie. Ein Therapiehandbuch. Wien: Springer, 2010.
8. Brunnauer A, Laux G. The effects of most commonly prescribed second generation antidepressants on driving ability: a systematic review. J Neural Transm 2013;120:225–32.
9. Brunnauer A, Widder B, Laux G. Grundlagen der Fahreignungsbeurteilung bei neurologischen und psychischen Erkrankungen. Nervenarzt 2014;85:805–10.
10. Brunnauer A, Buschert V, Fric M, et al. Driving performance and psychomotor function in depressed patients treated with agomelatine or venlafaxine. Pharmacopsychiatry 2015, in press.
11. Bundesärztekammer (Muster-)Berufsordnung für die in Deutschland tätigen Ärztinnen und Ärzte. Dtsch Ärztebl 2011;108:A1980–92.
12. Conradi HJ, Ormel J, de Jonge P. Presence of individual (residual) symptoms during depressive episodes and periods of remission: a 3-year prospective study. Psychol Med 2011;41:1165–74.
13. Elvik R. Risk of road accidents associated with the use of drugs: A systematic review and meta-analysis of evidence from epidemiological studies. Accid Anal Prev 2013;60:254–67.
14. Fahrerlaubnisverordnung (Fassung vom 19.01.2013) www.fahrerlaubnisrecht.de/FeV/FeV_Inhaltsverzeichnis.htm (Zugriff am 28.10.2014).
15. Gibson JE, Hubbard RB, Smith CJ, et al. Use of self controlled analytical techniques to assess the association between use of prescription medications and the risk of motor vehicle crashes. Am J Epidemiol 2009;169:761–8.
16. Gomez-Talegon T, Fiero I, Del Rio C, Alvarez J. DRUID 6th Framework Program. Deliverable 4.4.1. Classification of medicinal drugs and driving: Coordination and synthesis report. www.druid-project.eu/Druid/EN/deliverales-list/downloads/Deliverable_4_4_1.html?nn=613800 (Zugriff am 12.12.2014).
17. Gräcmann N, Albrecht M (Hrsg.). Begutachtungsleitlinien zur Kraftfahreignung. Gültig ab 01. Mai 2014. Berichte der Bundesanstalt für Straßenwesen. Mensch und Sicherheit. Heft M 115. Bremen: Fachverlag NW in der Carl Schünemann Verlag GmbH, 2014.
18. Hasselbalch BJ, Knorr U, Kessing LV. Cognitive impairment in the remitted state of unipolar depressive disorder: a systematic review. J Affect Disord 2011;134:20–31.
19. Herrera-Guzman I, Herrera-Abarca JE, Gudayol-Ferre E, et al Effects of selective serotonin reuptake and dual serotonergic-noradrenergic reuptake treatments on attention and executive functions in patients with major depressive disorder. Psychiatry Res 2010;177:323–9.
20. Jacobi F, Höfler M, Strehle J, Mack S, et al. Psychische Störungen in der Allgemeinbevölkerung. Studie zur Gesundheit Erwachsener in Deutschland und ihr Zusatzmodul Psychische Gesundheit (DEGS1-MH). Nervenarzt 2014;85:77–87.
21. Katona C, Hansen T, Olsen CK. A randomized, double-blind, placebo-controlled duloxetine-referenced fixed-dose study comparing the efficacy and safety of LuAA21004 in elderly patients with major depressive disorder. Int Clin Psychopharmacol 2012;27:215–23.
22. Lam LT, Norton R, Connor J, et al Suicidal ideation, antidepressive medication and car crash injury. Accid Annal Prev 2005;37:335–9.
23. Laux G, Brunnauer A. Fahrtauglichkeit bei affektiven Störungen und unter Psychopharmaka. Nervenarzt 2014;85:822–8.
24. Leveille SG, Buchner DM, Koepsell TD, et al. Psychoactive medications and injurious motor vehicle collisions involving older drivers. Epidemiology 1994;5:591–8.
25. McIntyre RS, Cha DS, Soczynska JK, et al. Cognitive deficits and functional outcomes in major depressive disorder: determinants, substrates, and treatment interventions. Depress Anxiety 2013;30:515–27.
26. McIntyre RS, Luphaven S, Olsen CK. A randomized, double-blind, placebo-controlled study of vortioxetine on cognitive function in depressed adults. Int J Neuropsychopharmacol 2014;17:1557–67.
27. Mahableshwarkar AR, Zajecka J, Jacobson W, Chen Y, et al. CINP World Congress of Neuropsychopharmacology 2014 Vancouver; Abstract LP-02–016.
28. Mork A, Pehrson A, Brennum LT, et al. Pharmacological effects of Lu AA21004: a novel multimodal compound for the treatment of major depressive disorder. J Pharmacol Exp Ther 2012;340:666–75.
29. Otte C. Depression und kognitive Dysfunktion. Klinische Relevanz und therapeutische Implikationen. Psychopharmakotherapie 2014;21:40–9.
30. Pehrson AL, Sanchez C. Serotonergic modulation of glutamate neurotransmission as a strategy for treating depression and cognitive dysfunction. CNS Spectrum 2014;19:121–33.
31. Pehrson AL, Leiser SC, Gulinello M, Dale E, et al. Treatment of cognitive dysfunction in major depressive disorder – a review of the preclinical evidence for efficacy of selective serotonin reuptake inhibitors, serotonin-norepinephrine reuptake inhibitors and the multimodal-acting antidepressant vortioxetine. Eur J Pharmacol 2014, published online August 5, 2014; doi: 10.1016/j.ejphar.2014.07.044.
32. Ramaekers JG Antidepressants and driver impairment: empirical evidence from a standard on-the-road test. J Clin Psychiatry 2003;64:20–9.
33. Rapoport MJ. At-fault motor vehicle crash risk in elderly patients treated with antidepressants. Am J Geriatr Psychiatry 2011;19:998–1006.
34. Ravera S, van Rein N, de Gier J, et al. Road traffic accidents and psychotropic medication use in the Netherlands: a case-control study. Br J Clin Pharmacol 2011;72:505–51.
35. Ray WA, Fought RL, Decker MD. Psychoactive drugs and the risk of injurious motor vehicle crashes in elderly drivers. Am J Epidemiol 1992;136:873–83.
36. Rock PL, Roiser JP, Riedel WJ, et al. Cognitive impairment in depression: a systematic review and meta-analysis. Psychol Med 2013;10:1–12.
37. Schwabe U, Paffrath D (Hrsg.). Arzneiverordnungs-Report 2014. Springer: Heidelberg, 2014.
38. Theunissen EL, Street D, Hojer AM, Vermeeren A, et al. A randomized trial on the acute and steady-state effects of a new antidepressant, Vortioxetine (Lu AA21004), on actual driving and cognition. Clin Pharmacol Ther 2013;93:493–501.
39. Wingen M, Ramaekers JG, Schmidt JA. Driving impairment in depressed patients receiving long-term antidepressant treatment. Psychopharmacology 2006;188:84–91.
Prof. Dr. med. Dipl.-Psych. Gerd Laux, Institut für Psychologische Medizin (IPM), Oberwallnerweg 7, 83527 Haag i. OB, E-Mail: ipm@ipm-laux.de und Klinik und Poliklinik für Psychiatrie und Psychotherapie, Klinikum der Ludwig-Maximilians-Universität München, Nussbaumstraße 7, 80336 München
Dr. Alexander Brunnauer, Institut für Psychologische Medizin (IPM), Oberwallnerweg 7, 83527 Haag i. OB und Klinik und Poliklinik für Psychiatrie und Psychotherapie, Klinikum der Ludwig-Maximilians-Universität München, Nussbaumstraße 7, 80336 München, und kbo-Inn-Salzach-Klinikum, Abteilung Neuropsychologie, Gabersee 13, 83512 Wasserburg a. Inn
Driving ability under antidepressants – Update including the new antidepressant vortioxetine
There are only few data available regarding the effects of antidepressants on road safety due to methodological shortcomings. Recently studies on cognitive dysfunction in depression have been published. The novel antidepressant vortioxetine assigned to the class of so-called multimodal antidepressants provided advantageous effects regarding the improvement of cognitive functions in the context of depression as well as regarding driving ability in young probands. Legal basis for assessing driving ability in Germany is the “Fahrerlaubnis-Verordnung” (Driving licence act) supplemented by the “Begutachtungsleitlinien zur Kraftfahreignung” (Guidelines for evaluating driving ability). Recommended neuropsychological tests are presented. The statements regarding driving ability given in the official “Fachinformationen” (“label information”) of antidepressants are summarized. It should be noticed that depressive patients treated with antidepressants successfully reveal better results in neuropsychological testing than untreated ones. Recommendations regarding handling and evaluation of driving ability in practice are given emphasizing that each case must be considered individually.
Key words: Driving ability, psychotropics, major depression, antidepressants
Psychopharmakotherapie 2015; 22(01)
