Matthias J. Müller, Marburg/Gießen und Mainz
Die Zufriedenheit von Patienten mit psychischen Störungen mit ihrer Behandlung wird zunehmend als wichtige Determinante für die Medikamenten- und Therapie-Compliance („adherence“) und damit für die Prognose und Lebensqualität der Patienten angesehen [9, 26, 27, 34, 37, 41]. Dies wird durch vorliegende Untersuchungen spezifischer Einstellungen, Präferenzen, Erwartungen und der Zufriedenheit mit psychopharmakologischen Behandlungen weitgehend belegt. Eine Studie mit stationär behandelten Patienten einer psychiatrischen Klinik ergab, dass die Zufriedenheit mit der Psychopharmakotherapie vor allem von der aktuellen Stimmung sowie von der Zufriedenheit mit dem Behandler und der Häufigkeit ärztlicher Gespräche (Arzt-Patienten-Beziehung) abhängig war [33]. Im Einklang mit diesen Ergebnissen stehen die Befunde einer neueren Untersuchung, die gezeigt hat, dass die Qualität der Arzt-Patienten-Beziehung einer der stärksten Prädiktoren für eine positive Einstellung von Patienten gegenüber ihrer Behandlung sowie für eine hohe Medikamenten-Compliance ist [14]. Andererseits wurde das Fehlen von Informationen zur Medikation als wesentliche Ursache der Unzufriedenheit von Patienten und ihren Angehörigen mit der psychiatrischen Behandlung identifiziert [19]. Eine weitere Untersuchung belegt, dass die meisten Patienten mit schizophrenen Störungen an der Entscheidung insbesondere zur pharmakologischen Therapie als informierte Partner beteiligt werden möchten („shared decision making“) [21].
In anderen Studien wurde die Einstellung der Bevölkerung zu psychischen Erkrankungen und deren Behandlungsformen untersucht [1, 2, 5, 6, 15, 18, 31]. Psychotherapie wurde dabei generell deutlich positiver bewertet als eine Psychopharmakotherapie [5, 18]. Die negative Haltung der Bevölkerung gegenüber Psychopharmaka scheint trotz leichter Tendenzen zur Verbesserung in den letzten Jahren anzuhalten [4, 7, 22]. Insbesondere Risiken und Nebenwirkungen von Psychopharmaka werden äußerst kritisch beurteilt [1, 3] und durch Darstellungen in den Medien beeinflusst [11, 24].
Bei Medizinstudenten höherer Semester und bei Angehörigen medizinischer Heilberufe wurden zwar positivere Einstellungen gegenüber Psychopharmaka gefunden, insgesamt besteht jedoch auch bei diesen Personengruppen ebenfalls eine eher kritische Haltung [23, 28]. Obwohl von Seiten der pharmazeutischen Industrie neuere Applikationsformen zunehmend auf den Markt gebracht und beworben werden (z.B. schnell lösliche Tabletten und Lösungen neuerer Antidepressiva und atypischer Antipsychotika, rasch wirksame intramuskuläre Injektionen der Atypika Ziprasidon und Olanzapin sowie die langwirksame Formulierung des Atypikums Risperidon), ist die Applikationsform ein noch weitgehend unberücksichtigter Aspekt bei der Untersuchung der Akzeptanz von Psychopharmaka. Abgesehen von objektiven Erleichterungen der Applikation, beispielsweise bei Schluckstörungen (Sublingual-Tabletten) oder bei akut agitierten Patienten (Injektionen), sind positive vorbestehende Einstellungen von Patienten und medizinischem Personal in Bezug auf die verordnete Medikation ebenso wie subjektiv erwünschte Wirkungen und das Ausbleiben unangenehmer Nebenwirkungen günstige Prädiktoren für eine längerfristige Medikamenten-Compliance [40]. Eine aktuelle Studie zur Therapiepräferenz schizophrener Patienten sowie deren Determinanten [37] kam bei 300 Patienten zum Ergebnis, dass 75% der Patienten eine Langzeitmedikation (mindestens 1 Jahr) für erforderlich hielten; etwa zwei Drittel bevorzugten hierfür eine orale Medikation, während ein Viertel der Patienten eine Depotinjektionen favorisierten; 9% sprachen sich für ein chirurgisch implantierbares Medikamentendepot aus.
In der vorliegenden explorativen Studie wurden in anonymisierter Weise die Einstellungen von Patienten und von Angehörigen medizinischer Heilberufe (Pflegedienst, Psychologen, Ärzte) einer psychiatrischen Klinik zu verschiedenen relevanten Verabreichungsformen für Psychopharmaka untersucht.
Patienten und Methoden
Stichprobe und Design
Während einer viermonatigen Untersuchungsphase (Oktober 2002 bis Januar 2003) wurden 200 Fragebogen an stationär behandelte Patienten und Mitarbeiter der Psychiatrischen Klinik und Poliklinik der Universität Mainz ausgehändigt. Es wurde versucht, alle Patienten und Mitarbeiter in diesem Zeitraum zu erreichen. Mitarbeiter der Pflegeteams gaben die Fragebogen an die Patienten weiter, bei Unklarheiten über bestimmte Applikationsformen erfolgte von Seiten der Pflegeteams weitergehende Information, auch durch Demonstration von Beispielen. Alle Mitarbeiter erhielten die Fragebogen durch Hauspost. Die Teilnahme war vollständig freiwillig und anonym, die Teilnehmer konnten entscheiden, ob sie Alter und Geschlecht auf dem Fragebogen angeben wollten. Weitere Angaben wurden nicht erhoben. Patienten, die aufgrund ihrer Erkrankung nicht in der Lage waren teilzunehmen, wurden nicht eingeschlossen. Die Untersuchung erfolgte in vollständiger Übereinstimmung mit der Deklaration von Helsinki und der deutschen Gesetzgebung (PsychKG, Rheinland Pfalz).
Fragebogen
Ein einfacher Fragebogen (1 Seite) wurde entwickelt, der die gebräuchlichsten Verabreichungsformen enthält: Tablette, Kapsel, Saftzubereitung mit und ohne Geschmacksnote, Tee, Tropfen, Kaugummi, Brausepulver, Lutschtabletten, rasch lösliche Tabletten (Schmelztabletten, Sublingualtabletten), Pflaster, Spray, Suppositorien, intravenöse Injektionen (i.v.), Infusionen (i.v.), subkutane Injektionen (s.c.), kurzwirksame intramuskuläre Injektionen (i.m.) und langwirksame intramuskuläre Injektionen (Depot). Alle Teilnehmer wurden zur Einstellung bezüglich jeder Applikationsform in offener Form gefragt, unabhängig von früheren oder aktuellen Erfahrungen. Alle Applikationsformen wurden auf einer 6-Punkte-Skala (entsprechend dem deutschen Schulnotensystem) eingestuft (1: sehr positiv, 2: positiv, 3: mäßig, 4: akzeptabel, 5: kaum akzeptabel, 6: inakzeptabel). Schließlich wurde eine offene Frage zur individuellen Präferenz für eine Applikationsform gestellt („Welche Verabreichungsform würden Sie bevorzugen?“), falls eine längerfristige Behandlung mit Psychopharmaka (hypothetisch) notwendig wäre.
Statistik
Deskriptive Statistiken wurden in Form von Mittelwert, Standardabweichung und Häufigkeiten berechnet. Unterschiede zwischen Patienten und der Vergleichsgruppe wurden explorativ mit Hilfe von Mann-Whitney-U-Tests für unabhängige Gruppen sowie Chi2-Tests analysiert. Der Einfluss von Alter und Geschlecht wurde kontrolliert (Spearman-Rangkorrelationen rs). Drei spezifische Vergleiche innerhalb der Gruppen (Wilcoxon-Tests) wurden a priori geplant: Konventionelle Tabletten vs. rasch lösliche Tabletten (Sublingual-Tabletten); konventionelle Tabletten vs. langwirksame intramuskuläre Injektionen (Depot) und intravenöse Injektionen vs. kurzwirksame intramuskuläre Injektionen.
Die Rangreihen der Einstellungen wurden in beiden Gruppen ermittelt (Rang 1 = beste Beurteilung) und korreliert (Spearman-Rangkorrelation rs). Statistische Analysen wurden mit SPSS-Version 12.0 (SPSS, Chicago, IL, 2004) durchgeführt. Das explorative Signifikanzniveau (ohne Bonferroni-Korrektur) wurde auf α=0,05 festgesetzt.
Ergebnisse
Vollständige Fragebogendaten von 59 Patienten und 99 Mitarbeitern konnten ausgewertet werden. Spezifische Diagnosen und genaue Tätigkeiten der Mitarbeiter wurden aufgrund der zugesicherten Anonymität nicht erhoben. Aus den allgemeinen Verwaltungsdaten konnte ermittelt werden, dass während der Erhebungsperiode etwa ein Drittel der Patienten aufgrund einer schizophrenen Psychose stationär behandelt wurde, ein Drittel litten an einer affektiven Störung und etwa ein Viertel an einer Persönlichkeitsstörung oder Suchterkrankung.
Gemäß den freiwilligen Angaben der Teilnehmer (89% der Mitarbeiter und 83% der Patienten machten entsprechende Angaben) waren 63,4% der Patienten und 64,7% der Mitarbeiter Frauen (Gesamtgruppe 64,2%). Das mittlere Alter der Patienten war signifikant höher (46±14 Jahre) als das der untersuchten Mitarbeiter (40±10 Jahre) (signifikanter Unterschied, p=0,016).
Einstellungen gegenüber spezifischen Verabreichungsformen
Mittelwerte und Standardabweichung der Einstellungsbewertungen sowie Gruppenvergleiche (Mann-Whitney-U-Tests) sind in Tabelle 1 dargestellt. Die Einstellungen wurden entsprechend der Rangreihe in der Patientengruppe angeordnet.
Tab. 1. Einstellungen zu verschiedenen Applikationsformen psychotroper Medikamente bei Patienten und Mitarbeitern einer psychiatrischen Klinik
|
Applikationsform |
Patienten |
Rangreihe |
Mitarbeiter |
p-Werte* |
|
Tablette |
2,0±1,0 |
1 2 |
2,0±1,1 |
0,49 |
|
Kapsel |
2,0±1,0 |
2 1 |
2,0±0,9 |
0,97 |
|
Brausepulver |
2,3±1,2 |
3 3 |
2,4±1,3 |
0,16 |
|
Rasch lösliche Tablette |
2,6±1,3 |
4 4 |
2,4±1,2 |
0,58 |
|
Lutschtablette |
2,6±1,3 |
5 7 |
2,6±1,3 |
0,85 |
|
Saft, ohne Geschmack |
2,8±1,2 |
6 5 |
2,6±1,1 |
0,02 |
|
Saft, mit Geschmack |
2,8±1,2 |
7 8 |
2,9±1,5 |
0,76 |
|
Tropfen |
2,9±1,4 |
8 6 |
2,6±1,1 |
0,07 |
|
Pflaster |
3,2±1,3 |
9 9 |
3,1±1,2 |
0,44 |
|
Tee |
3,3±1,4 |
10 10 |
3,3±1,4 |
0,24 |
|
Spray |
3,3±1,4 |
11 11 |
3,3±1,4 |
0,29 |
|
Kaugummi |
3,6±1,5 |
12 12 |
3,6±1,4 |
0,69 |
|
Langwirksame i.m. Injektion |
3,8±1,4 |
13 14 |
4,0±1,4 |
0,12 |
|
Suppositorium |
3,9±1,6 |
14 13 |
3,9±1,5 |
0,24 |
|
S.c. Injektion |
4,1±1,3 |
15 15 |
4,2±1,1 |
0,93 |
|
Kurzwirksame i.v. Injektion |
4,1±1,4 |
16 16 |
4,2±1,3 |
0,43 |
|
Kurzwirksame i.m. Injektion |
4,4±1,3 |
17 17 |
4,5±1,3 |
0,18 |
|
I.v. Infusion |
4,4±1,3 |
18 18 |
4,6±1,3 |
0,12 |
MW: Mittelwerte; SD: Standardabweichungen; die Einstellungen wurden über 6-Punkte-Skalen erfasst (1: sehr positiv, 2: positiv, 3: mäßig, 4: akzeptabel, 5: kaum akzeptabel, 6: inakzeptabel) und entsprechend der Patienteneinschätzungen angeordnet (Rang 1 – höchste Akzeptanz); * Mann-Whitney-U-Tests
In Abbildung 1 finden sich für Patienten und Mitarbeiter die Häufigkeiten positiver (1/2), neutraler (3/4) und negativer (5/6) Bewertungen sowie Chi2-Tests für Gruppenunterschiede bezüglich der positiven („1/2“) vs. neutralen und negativen Bewertungen („3“–„6“).
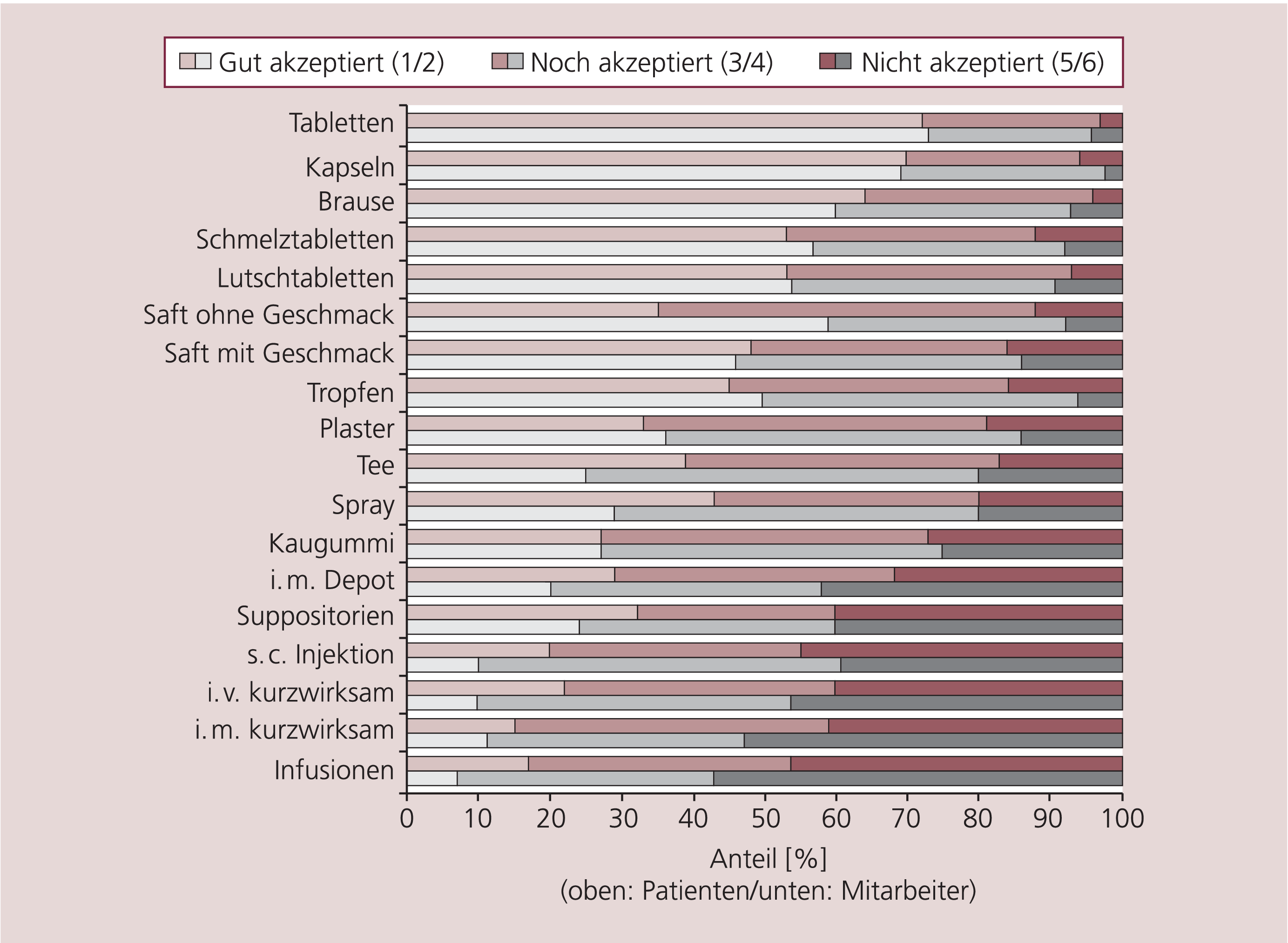
Abb. 1. Bewertung der verschiedenen Applikationsformen durch Patienten und Mitarbeiter einer psychiatrischen Klinik
In den horizontalen Doppelbalken sind jeweils im oberen Teil Daten der Patienten (n=59) und im unteren Teil Daten der Mitarbeiter (n=99) einer psychiatrischen Klinik dargestellt. Gruppenvergleiche mit Chi2-Tests: Hierfür wurden positive Bewertungen (1/2) mit neutralen und negativen Einschätzungen (3–6) kontrastiert; i.v.: intravenös; i.m.: intramuskulär; s.c.: subkutan
Es zeigte sich kein wesentlicher Unterschied zwischen Patienten und Mitarbeitern einer psychiatrischen Klinik. Bei generell geringerer Akzeptanz von Injektionen lagen die Häufigkeiten positiver Bewertungen („1“ oder „2“) von Injektionen (s.c., i.m. und i.v.) bei Patienten tendenziell höher als bei den Mitarbeitern.
Die Rangreihen der Einstellungen von Patienten und Mitarbeitern (Tab. 1) waren nahezu perfekt korreliert (rs=0,95, p<0,0005). Zudem fand sich kein signifikanter Geschlechtsunterschied; bezüglich des Alters fanden sich lediglich in der Gesamtgruppe schwach positive Korrelationen zwischen dem Alter und der Einstellung zu Kaugummi (rs=0,28, p<0,01), das heißt eine höhere Akzeptanz bei Jüngeren; eine negative Korrelation fand sich für die Einstellung zu langwirksamen intramuskulären Injektionen (Depot) (rs=–0,21, p<0,05), also eine größere Akzeptanz bei älteren Teilnehmern. In Tabelle 2 sind die drei a priori geplanten Vergleiche in den beiden Gruppen und in der Gesamtgruppe dargestellt.
Tab. 2. Geplante Vergleiche zwischen konventionellen und neueren Applikationsformen
|
Paarweise Vergleiche |
Patienten |
Mitarbeiter |
Gesamtgruppe |
|
Konventionelle Tablette (A) |
–0,6±1,9 |
–0,3±1,5 |
–0,4±1,7 |
|
Konventionelle Tablette (A) |
–1,6±2,0 |
–1,8±1,8 |
–1,7±1,8 |
|
Kurzwirksame i.v. Injektion (D) |
–0,3±1,3 |
–0,2±1,4 |
–0,2±1,4 |
MW: Mittelwerte; SD: Standardabweichungen; signifikante Unterschiede (p<0,05) sind unterstrichen. i.v.: intravenös; i.m.: intramuskulär; <: signifikant günstigere Beurteilung (Mann-Whitney-U-Test); günstiger bewertete Applikationsformen sind unterstrichen.
Konventionelle Tabletten wurden von Patienten signifikant günstiger als rasch lösliche Schmelztabletten bewertet, bei den Mitarbeitern verfehlte der Unterschied das Signifikanzniveau. Gegenüber Depotinjektionen wurden konventionelle Tabletten zur Langzeiteinnahme von Patienten und Mitarbeitern deutlich günstiger beurteilt, wohingegen die Bevorzugung intravenöser gegenüber intramuskulären kurzwirksamen Injektionen in beiden Gruppen nur gering war.
Präferenz für eine Applikationsform
Bei der Nennung einer präferierten Applikationsform, falls eine längerfristige Psychopharmakotherapie notwendig wäre, standen bei Patienten (46%) und Mitarbeitern (32%) konventionelle Tabletten an erster Stelle. An zweiter Stelle wurden von beiden Gruppen herkömmliche Kapseln genannt (Patienten 20%, Mitarbeiter 24%), gefolgt von rasch löslichen Tabletten (Sublingualtabletten, Schmelztabletten) (Patienten 10%, Mitarbeiter 12%).
Diskussion
Die Untersuchung hatte zum Ziel, Einstellungen gegenüber verschiedenen möglichen Applikationsformen psychotroper Medikamente bei Patienten und bei Mitarbeitern (Pflegedienst, Psychologen, Ärzten) einer psychiatrischen Klinik zu erfassen. Die Ergebnisse mögen in gewisser Weise überraschen, da althergebrachte Tabletten und Kapseln in beiden Untersuchungsgruppen die deutlich besten Bewertungen erhielten. Andere orale Verabreichungsformen wie Tropfen und Saftzubereitungen, aber auch innovativere Formulierungen wie rasch lösliche Schmelztabletten, Lutschtabletten und Brausepulver (bekannt z.B. durch Acetylsalicylsäure-, Acetylcystein- und Kalium-Präparationen), wurden – auf etwas niedrigerem Niveau – positiv bewertet. Insbesondere Injektionen erfuhren geringere Akzeptanz gleichermaßen bei Patienten und bei Mitarbeitern. Andere Applikationsformen (Tee, Kaugummi, Spray, Pflaster, Suppositorien) lagen mit einem nicht unerheblichen Anteil an ungünstigen Bewertungen im mittleren Bereich.
Es ergaben sich keine bedeutsamen Unterschiede der Bewertungen zwischen Patienten und Mitarbeitern einer psychiatrischen Klinik sowie keine bedeutsamen Geschlechts- und Altersunterschiede. Die Rangreihen der Einstellungen zu verschiedenen Applikationsformen für Medikamente waren in den untersuchten Gruppen eindrucksvoll ähnlich und lassen auf generelle „Einstellungs-Stereotypien“ schließen, die allenfalls geringfügig durch individuelle Erfahrungen und situative Faktoren modifiziert werden.
Die wenig konkretisierte Frageform mit einem psychometrisch nicht evaluierten Fragebogen und die mangelnde Berücksichtigung von Vorerfahrungen, soziodemographischen Parametern (z.B. Ausbildung, Beruf, Herkunft) und psychopathologischen Merkmalen der Patienten relativiert die Ergebnisse sicherlich ebenso wie die eingeschränkte Stichprobengröße. Bei einer Replikation in einer größeren Stichprobe sollten auch aktuelle Entwicklungen (z.B. langwirksame Retard-Tabletten) berücksichtigt werden.
Die Teilnehmer der vorliegenden Untersuchung waren nicht selektiert, bei den Patienten ist davon auszugehen, dass sie dem typischen Diagnosespektrum stationärer Behandlungen entsprachen. Die Mitarbeiter waren zumeist im Pflegedienst (etwa 85% der Beschäftigten) und im ärztlichen Dienst beschäftigt. Das Hauptziel einer möglichst breiten niedrigschwelligen Teilnahme konnte nur durch Wahrung vollständiger Vertraulichkeit und Anonymität realisiert werden. Mehr als 50% der im Untersuchungszeitraum stationär behandelten Patienten nahmen teil. Ein gleichwohl dennoch möglicher Selektionseffekt wird durch die Untersuchung einer Vergleichsgruppe relativiert. In zukünftigen Studien sollten jedoch soziodemographische und klinische Parameter umfassender erhoben werden. Des Weiteren ist zu berücksichtigen, dass in der vorliegenden Untersuchung lediglich die generelle Einstellung in Bezug auf die Verabreichungsform erfasst wurde, weitere relevante Aspekte wie Farbe, Größe, Geschmack bei oralen Applikationen oder Schmerzhaftigkeit und Volumina bei Injektionen können ebenfalls die Akzeptanz der Psychopharmakotherapie beeinflussen.
Trotz der Einschränkungen lassen sich interessante Ergebnisse als Hypothesen für Behandler und auch für die pharmazeutische Industrie ableiten. Es hat sich auch in dieser Untersuchung bestätigt, dass sich Patienten mit psychischen Störungen in ihren Einstellungen und Haltungen häufig nicht wesentlich von anderen Patientengruppen und von der Allgemeinbevölkerung unterscheiden. Dies wurde bereits für Medikamenten-Noncompliance [13] und den Wunsch nach Partizipation an Behandlungsentscheidungen und Informationen [21] gezeigt.
Bezüglich der Präferenz von Applikationsformen von Medikamenten lagen Patienten und Mitarbeiter auf sehr ähnlichem Niveau. Injektionen wurden in beiden Gruppen von über der Hälfte der Teilnehmer eher ablehnend beurteilt. Dies mag an einer prinzipiellen Abneigung gegenüber schmerzhaft-invasiven Methoden und einer verbreiteten phobischen Tendenz gegenüber Blut und Injektionen liegen [12, 35]; weitere Gründe könnten in der geringeren Kontrolle und der unmittelbaren Konfrontation mit der Erkrankung bei Applikation des Medikaments durch einen anderen liegen. Interessanterweise lagen die Anteile der Patienten, die einer Injektionsbehandlung gegenüber positiv eingestellt waren, eher etwas höher, als dies bei Mitarbeitern der Fall war. Bei intramuskulären Depotinjektionen lag dieser Anteil bei Patienten mit 28% (Mitarbeiter 20%) in Übereinstimmung mit der seither einzigen Studie zur Präferenz von Applikationsformen antipsychotischer Langzeitmedikation bei schizophrenen Patienten (24%) [37]; bei kurzwirksamen intravenösen Injektionen erreichte der Unterschied der positiven Einschätzungen (Patienten 22%, Mitarbeiter 10%) statistische Signifikanz.
Die Akzeptanz von Medikamentenverabreichungsformen wurde seither nicht systematisch untersucht, obwohl sie einen nicht unerheblichen Faktor im Marketing für neuere Psychopharmaka darstellt. In den letzten Jahren wurden nicht nur Medikamente mit neueren Wirkungsmechanismen und besserer Verträglichkeit entwickelt, sondern es wurden damit häufig auch neue Formulierungen mit veränderter Pharmakokinetik (u.a. auch Präparate mit verzögertem oder verlängertem Wirkungseintritt) und neuere Applikationsformen eingeführt [17], die Vorteile in Bezug auf Praktikabilität, Akzeptanz und Compliance mit sich bringen sollen [10]. Insbesondere intramuskuläre Injektionsformen für atypische Antipsychotika (kurzwirksam: Olanzapin, Ziprasidon; langwirksam: Risperidon) und rasch lösliche Schmelztabletten (Mirtazapin, Olanzapin, Risperidon) sind mittlerweile in vielen Ländern verfügbar. Beide „neuen“ Verabreichungsformen sind allerdings bereits seit vielen Jahren in der Psychopharmakologie weltweit etabliert (z.B. Lorazepam-Schmelztabletten; intramuskuläre Zubereitungen konventioneller Antipsychotika) [20]. Insbesondere rasch lösliche Tabletten (Schmelztabletten, Sublingualtabletten) erscheinen nicht nur für die sichere und akzeptierte Behandlung von Kindern, älteren Menschen sowie Patienten mit Schluckstörungen und geringer Compliance [17, 38] geeignet.
Die Akzeptanz der Applikationsform eines Psychopharmakons ist jedoch nur eine Komponente, die zu Compliance und Behandlungserfolg beitragen kann. Wirksamkeit, Verträglichkeit, Dosierungsstrategie [8] sowie individuelle und krankheitsbezogene Aspekte sind bekannte Determinanten. Insbesondere bei schizophrenen Patienten wurden eine geringe Zufriedenheit mit der Arzt-Patienten-Beziehung [14, 33], mangelnde Krankheitseinsicht und fortbestehend negative Einstellungen und Erwartungen gegenüber Psychopharmaka als Hauptursachen mangelnder Compliance gefunden [16, 27, 34], wobei bezüglich des Stellenwerts der Krankheitseinsicht durchaus auch widersprüchliche Befunde vorliegen [42]. Klinische Studien haben zumindest für Antidepressiva gezeigt, dass neuere Applikationsformen (Schmelztablette, Retardpräparate) die Behandlungsakzeptanz bei Patienten fördern können [30, 36]. Direkte Zusammenhänge zwischen Einstellungen, Compliance und Behandlungsergebnissen bedürfen jedoch einer empirischen Prüfung [vgl. 16, 25, 32].
Bei der Verbesserung der Akzeptanz psychopharmakologischer Behandlung spielen Angehörige und Mitarbeiter im Gesundheitssystem eine herausragende Rolle. Adäquate Information und Beratung vermag die Einstellung von Patienten zu medikamentösen Behandlungen zu verbessern [19, 29, 39]. Daher sind die vorliegenden Ergebnisse von kaum unterscheidbaren Mustern der Einstellungen von Patienten und Mitarbeitern einer psychiatrischen Klinik auch ein Hinweis auf die Grenzen solcher Interventionen. Die vorliegenden Ergebnisse belegen daher, dass die klassischen Verabreichungsformen nicht nur für Patienten die meist akzeptierte, aber auch die möglicherweise „gewöhnlichste“, am ehesten erwartete Form der Medikamenteneinnahme darstellen. Dies bedeutet, dass bei der Einführung neuerer Medikamente, die nicht in Tablettenform verabreicht werden können, die Patienten und zuständigen Mitarbeiter zu einem frühen Zeitpunkt informiert und beraten werden sollten, um die Akzeptanz insbesondere von Injektionen zu erhöhen, wenn solche Applikationen indiziert und klinisch vorteilhaft sind. Die Ergebnisse zeigen aber auch, dass eine zeitgemäße, rationale Psychopharmakotherapie vor der ersten Medikamenteneinnahme beginnen und individuelle Einstellungen, Befürchtungen, aber auch Vorurteile und Stereotypien auf Seiten des Patienten und des Behandlers berücksichtigen sollte.
Danksagung
Die Untersuchung wurde unabhängig von externer Unterstützung an der Psychiatrischen Klinik und Poliklinik der Universität Mainz durchgeführt. Der Autor dankt allen teilnehmenden Patienten und Mitarbeitern.
Literatur
1. Althaus D, Stefanek J, Hasford J, Hegerl U. Wissensstand und Einstellungen der Allgemeinbevölkerung zu Symptomen, Ursachen und Behandlungsmöglichkeiten depressiver Erkrankungen. Nervenarzt 2002;73:659–64.
2. Angermeyer MC, Kenzine DV, Korolenko TP, Beck M, et al. Vorstellungen der Bewohner der Stadt Nowosibirsk über psychische Erkrankungen: Ergebnisse einer Repräsentativerhebung. Psychiatr Prax 2004;31:90–5.
3. Angermeyer MC, Matschinger H, Sandmann J, Hillert A. Die Einstellung von Medizinstudenten zur Behandlung mit Psychopharmaka. Psychiatr Prax 1994;21:58–63.
4. Angermeyer MC, Matschinger H. Have there been any changes in the public’s attitudes toward psychiatric treatment? Results from representative population surveys in Germany in the years 1990 and 2001. Acta Psychiatr Scand 2005;111:68–73.
5. Angermeyer MC, Matschinger H. Lay beliefs about mental disorders: a comparison between the western and the eastern parts of Germany. Soc Psychiatry Psychiatr Epidemiol 1999;34:275–81.
6. Angermeyer MC, Matschinger H. Public attitude toward psychiatric treatment. Acta Psychiatr Scand 1996;94:326–36.
7. Angermeyer MC, Matschinger H. Public attitudes to people with depression: have there been any changes over the last decade? J Affect Dis 2004;83:177–82.
8. Atreja A, Bellam N, Levy S. Strategies to enhance patient adherence. Making it simple. Medscape Gen Med 2005;7:E1–6.
9. Awad AG, Voruganti LN. New antipsychotics, compliance, quality of life, and subjective tolerability – are patients better off? Can J Psychiatry 2004;49:297–302.
10. Behnke K, Sogaard J, Martin S, Bauml J, et al. Mirtazapine orally disintegrating tablet versus sertraline: a prospective onset of action study. J Clin Psychopharmacol 2003;23:358–64.
11. Benkert O, Graf-Morgenstern M, Hillert A, Sandmann J, et al. Public opinion on psychotropic drugs: an analysis of the factors influencing acceptance or rejection. J Nerv Ment Dis 1997;185:151–8.
12. Bienvenu OJ, Eaton WW. The epidemiology of blood-injection-injury phobia. Psychol Med 1998;28:1129–36.
13. Cramer JA, Rosenheck R. Compliance with medication regimens for mental and physical disorders. Psychiatr Serv 1998;49: 196–201.
14. Day JC, Bentall RP, Roberts C, Randall F, et al. Attitudes toward antipsychotic medication: the impact of clinical variables and relationships with health professionals. Arch Gen Psychiatry 2005;62:717–24.
15. Erinosho OA, Ayonrinde A. A comparative study of opinion and knowledge about mental illness in different societies. Psychiatry 1978;41:403–10.
16. Freudenreich O, Cather C, Evins AE, Henderson DC, et al. Attitudes of schizophrenia outpatients toward psychiatric medications: relationship to clinical variables and insight. J Clin Psychiatry 2004;65:1372–6.
17. Frijlink HW. Benefits of different drug formulations in psychopharmacology. Eur Neuropsychopharmacol 2003;13(Suppl 3):77–84.
18. Gaebel W, Baumann A, Witte AM, Zaeske H. Public attitudes toward people with mental illness in six German cities: results of a public survey under special consideration of schizophrenia. Eur Arch Psychiatry Clin Neurosci 2002;252:278–87.
19. Gigantesco A, Picardi A, Chiaia E, Balbi A, et al. Patients’ and relatives’ satisfaction with psychiatric services in a large catchment area in Rome. Eur Psychiatry 2002;17:139–47.
20. Greenblatt DJ, Divoll M, Harmatz JS, Shader RI. Pharmacokinetic comparison of sublingual lorazepam with intravenous, intramuscular, and oral lorazepam. J Pharmacol Sci 1982;71:248–52.
21. Hamann J, Cohen R, Leucht S, Busch R, et al. Do patients with schizophrenia wish to be involved in decisions about their medical treatment? Am J Psychiatry 2005;162:2382–4.
22. Hegerl U, Althaus D, Stefanek J. Public attitudes toward treatment of depression: effects of an information campaign. Pharmacopsychiatry 2003;36:288–91.
23. Hillert A, Sandmann J, Angermeyer MC, Daumer R. Die Einstellung von Medizinstudenten zur Behandlung mit Psychopharmaka. II: Der Wandel der Einstellung im Verlauf des Studiums. Psychiatr Prax 1994;21:64–9.
24. Hillert A, Sandmann J, Ehmig SC, Weisbecker H, et al. Psychopharmaka in den Medien. Nervenarzt 1995;66:835–44.
25. Hofer A, Kemmler G, Eder U, Honeder M, et al. Attitudes toward antipsychotics among outpatient clinic attendees with schizophrenia. J Clin Psychiatry 2002;63:49–53.
26. Hofer A, Kemmler G, Eder U, Edlinger M, et al. Quality of life in schizophrenia: the impact of psychopathology, attitude toward medication, and side effects. J Clin Psychiatry 2004;65:932–9.
27. Hudson TJ, Owen RR, Thrush CR, Han X, et al. A pilot study of barriers to medication adherence in schizophrenia. J Clin Psychiatry 2004;65:211–6.
28. Jorm AF, Korten AE, Jacomb PA, Rodgers B, et al. Helpfulness of interventions for mental disorders: beliefs of health professionals compared with the general public. Br J Psychiatry 1997;171:233–7.
29. Jorm AF, Korten AE, Rodgers B, Pollitt P, et al. Belief systems of the general public concerning the appropriate treatments for mental disorders. Soc Psychiatry Psychiatr Epidemiol 1997;32:468–73.
30. Judge R. Patient perspectives on once-weekly fluoxetine. J Clin Psychiatry 2001;62(Suppl 22):53–7.
31. Kurihara T, Kato M, Sakamoto S, Reverger R, et al. Public attitudes toward the mentally ill: a cross-cultural study between Bali and Tokyo. Psychiatry Clin Neurosci 2000;54:547–52.
32. Lieberman JA, Stroup TS, McEvoy JP, Swartz MS, et al. Effectiveness of antipsychotic drugs in patients with chronic schizophrenia. N Engl J Med 2005;353:1209–23.
33. Müller MJ, Schlösser R, Kapp-Steen G, Schanz B, et al. Patients’ satisfaction with psychiatric treatment: comparison between an open and a closed ward. Psychiatr Q 2002;73:93–107.
34. Mutsatsa SH, Joyce EM, Hutton SB, Webb E, et al. Clinical correlates of early medication adherence: West London first episode schizophrenia study. Acta Psychiatr Scand 2003;108:439–46.
35. Nir Y, Paz A, Sabo E, Potasman I. Fear of injections in young adults: prevalence and associations. Am J Trop Med Hyg 2003;68:341–4.
36. Norman TR, Olver JS. New formulations of existing antidepressants: advantages in the management of depression. CNS Drugs 2004;18:505–20.
37. Pajonk FG, Schmidt FS, Birkenheier C, Classen W, et al. Psychopharmacological treatment of schizophrenia – How is medication favoured by the patient? First results of the FAME I-Study. Pharmacopsychiatry 2005;38:268.
38. Popa G, Gafitanu E. Oral disintegrating tablets. A new, modern, solid dosage form. Rev Med Chir Soc Med Nat Iasi 2003;107:337–42.
39. Rettenbacher MA, Burns T, Kemmler G, Fleischhacker WW. Schizophrenia: attitudes of patients and professional carers toward the illness and antipsychotic medication. Pharmacopsychiatry 2004;37:103–9.
40. Rettenbacher MA, Hofer A, Eder U, Hummer M, et al. Compliance in schizophrenia: psychopathology, side effects, and patients’ attitudes toward the illness and medication. J Clin Psychiatry 2004;65:1211–8.
41. Shikiar R, Rentz AM. Satisfaction with medication: an overview of conceptual, methodologic, and regulatory issues. Value Health 2004;7:204–15.
42. Simon AE, Berger GE, Giacomini V, Ferrero F, et al. Insight in relation to psychosocial adjustment in schizophrenia. J Nerv Ment Dis 2004;192:442–5.
Priv.-Doz. Dr. med. Dipl.-Psych. Matthias J. Müller, Ärztlicher Direktor, Klinik für Psychiatrie und Psychotherapie Marburg-Süd, Klinik für Psychiatrie und Psychotherapie Gießen, Zentrum für Soziale Psychiatrie Mittlere Lahn, Cappeler Straße 98, 35039 Marburg, E-Mail: mjmueller@zsp-mittlere-lahn.de
Attitudes toward different drug formulations: the view of patients and healthcare providers of a psychiatric department
Attitudes toward psychopharmacologic therapy are related to medication adherence and outcome, but attitudes toward different drug formulations have rarely been studied. The aim of the present observational study was to assess the opinion regarding available drug formulations in psychiatric patients and health professionals. Inpatients (n=59, 63% female) and staff members (n=96, 64% female) of a psychiatric department were investigated with a 18-items questionnaire on attitudes toward different application forms of psychotropic drugs. Attitudes were compared between patients and healthcare providers. Almost identical patterns of attitudes were found in patients and healthcare providers; oral applications, particularly conventional tablets were preferred by most patients (44%) and staff members (32%). Injectable drug formulations received significantly lower acceptance in both groups. Attitudes toward different application forms of psychotropic medication were rather similar in unselected patients and staff members of a psychiatric department. The generally low acceptance of injections should be taken into account and patients should be informed carefully at an early stage if treatment with injectable drugs is recommendable.
Keywords: Attitudes, route of administration, drug formulation, injections, tablets, psychopharmacology
Psychopharmakotherapie 2007; 14(02)
