Thomas Schulte-Vels, Kilchberg, Detlef Degner, Merle Haust, Göttingen, Renate Grohmann, München, und Andreas Horvath, Kilchberg
Ein Schwerpunkt der AMSP-Beiträge in den letzten Ausgaben der „Psychopharmakotherapie“ waren lebertoxische unerwünschte Arzneimittelwirkungen (UAW) unter Psychopharmaka. Als letzten Fall dieser Reihe beschreiben wir einen Fall mit Leberwerterhöhungen und im weiteren Verlauf mit einer Gewichtszunahme unter Olanzapin. Der Fall zeigt exemplarisch den Umfang möglicher Komplikationen von Gewichtszunahmen und die komplexe Problematik von metabolischen Störungen. Diese Störungsbilder unter Antipsychotika stehen zunehmend im Mittelpunkt des Interesses.
Kasuistik
24-jähriger, männlicher, frühberenteter Patient mit einer paranoid-halluzinatorischen Schizophrenie (ICD-10: F20.0), die Erstdiagnose wurde im 23. Lebensjahr gestellt. Insgesamt wurde der Patient mehrfach stationär, teilstationär sowie ambulant in den letzten zwei Jahren in der Klinik Kilchberg behandelt.
An organischen Vorerkrankungen sind eine Asthmasymptomatik während der Kindheit bekannt sowie eine Allergie gegen Hausstaubmilben. Hinweise auf eine Hepatitis fanden sich nicht.
Anamnestisch bestand zu keinem Zeitpunkt ein relevanter Konsum psychotroper Substanzen, insbesondere nicht von Alkohol.
Bei der stationären Aufnahme am 25. Oktober 2002 erhielt der Patient zur Behandlung schizophrener Symptome (Wahnerleben, affektive sowie katatone Symptome, gestörtes formales Denken) zunächst Haloperidol über 3 Tage in einer Dosis bis zu 5,5 mg/Tag. Darauf reagierte er mit extrapyramidal-motorischen Nebenwirkungen in Form von Dystonien der Kaumuskulatur, weswegen die Medikation auf Olanzapin (Zyprexa®) umgestellt wurde. Dieses wurde rasch innerhalb eines Monats auf eine Tagesdosis von 15 mg gesteigert und bis Mitte März 2003 aufrechterhalten. Nach anfangs mehrfach unauffälligen laborchemischen Befunden zeigte sich erstmals eine Erhöhung der Leberwerte am 31. Dezember 2002 (Alaninaminotransferase [ALT] 85 U/l, Aspartataminotransferase [AST] 208 U/l, Gammaglutamyltransferase [γ-GT] 117 U/l). Bis zu diesem Zeitpunkt hatte sich eine Zunahme des Körpergewichts um knapp 12 kg auf 69 kg eingestellt (Körpergröße 175 cm, Body-Mass-Index [BMI] 22,5 kg/m²). Da sich bei Kontrolle im Januar 2003 leicht regrediente Werte für die ALT und die AST zeigten, wurde die Medikation mit Olanzapin jedoch belassen (Abb. 1).
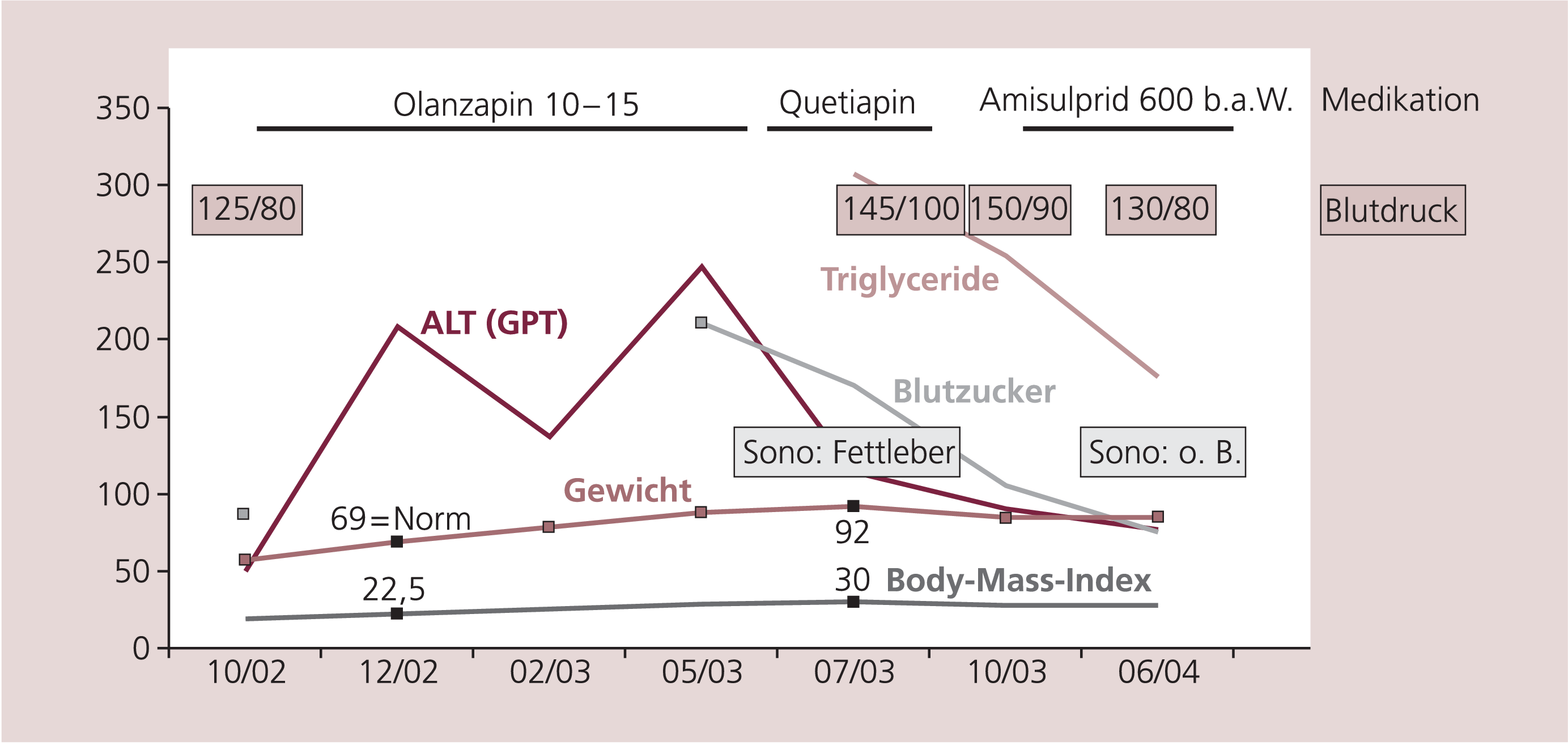
Abb. 1. Verlauf der angesprochenen klinischen und Laborparameter. ALT = Alaninaminotransferase (Glutamat-Pyruvat-Transaminase [GPT])
In der Folge bildeten sich die psychotischen Symptome zurück, der Patient wurde im Januar 2003 entlassen, es bestand aber ein ausgeprägter sozialer Rückzug sowie eine Umkehr des Tag-Nacht-Rhythmus.
Von Mitte Januar bis Mitte August 2003 wurde der Patient in der Tagesklinik behandelt. Wegen weiterer Gewichtszunahme und ausgeprägter Müdigkeit wurde die Dosis von Olanzapin in 2,5-mg-Schritten kontinuierlich ausgeschlichen und am 16. Mai 2003 eine Therapie mit Quetiapin (Seroquel®), 50 mg/Tag, begonnen und bis zum Austritt Mitte August bei 200 mg/Tag belassen.
Zwischenzeitlich hatten sich die Leberwerte im Mai 2003 weiter erhöht, die AST auf 247 U/l fast verfünffacht, die ALT betrug 117 U/l und die γ-GT 117 U/l. Zu diesem Zeitpunkt zeigte sich erstmals eine Hyperglykämie mit einer Serumglucose von 11,8 mmol/l (Normbereich 3,9–5,8 mmol/l). Bis Juni hatte sich eine weitere Gewichtserhöhung auf 90 kg bei einem BMI von 30 kg/m² eingestellt, die ALT hatte sich mit 47 U/l normalisiert, die AST betrug noch 116 U/l, die γ-GT 98 U/l. Auf Grund dieser Laborkonstellation wurde eine internistische Konsiliaruntersuchung veranlasst. Die Sonographie der Leber erbrachte die Verdachtsdiagnose einer Fettleber mit einem hyperdensen, homogenen Reflexmuster und einer Größe an der oberen Norm von 14,5 cm. Die Bestimmung der Lipid-Parameter erbrachte einen erhöhten Triglycerid-Wert von 3,5 mmol/l (postprandialer Wert nachmittags). Zum Auschluss viraler Ursachen wurde eine Hepatitis-Serologie durchgeführt, die negativ blieb.
Nach Austritt aus der teilstationären Behandlung der Tagesklinik setzte der Patient seine neuroleptische Medikation selbstständig ab. Als Grund gab er eine fehlende Wirkung sowie sexuelle Funktionsstörungen an. Im September 2003 zeigten sich erstmalig hypertone Blutdruckwerte bis 145/100 mmHg.
Auf Grund neuerlicher psychopathologischer Verschlechterung, unter anderem mit wahnhaften Beschwerden, wurde der Patient erneut stationär von Anfang Oktober bis Anfang November 2003 behandelt. Bei den Laboruntersuchungen fanden sich eine Erhöhung der Nüchtern-Glucose mit 9,5 bzw. 5,9 mmol/l an zwei verschiedenen Tagen, weiterhin eine Dyslipidämie mit erhöhten Triglyceriden (2,9 mmol/l) und erniedrigtem HDL-Spiegel (0,7 mmol/l), die Leberwerte waren zu diesem Zeitpunkt weiter regredient (ALT normalisiert mit 47 U/l, AST 90 U/l, γ-GT 75 U/l). Der Patient erhielt eine Medikation mit Amisulprid (Solian®) in rasch gesteigerter Dosis bis 600 mg/Tag bis Juni 2004, dann 500 mg/Tag bis auf weiteres.
Auf Grund der pathologischen Laborparameter, der hypertonen Blutdrucklage (150/90 mmHg) sowie einer für den Morbus Cushing typischen Morphologie wurde eine Bestimmung des Cortisol-Spiegels vorgenommen, der mit 201 nmol/l im Normbereich lag. Bei Austritt aus der stationären Behandlung Anfang November 2003 hatten sich sämtliche Leberparameter sowie die Nüchtern-Glucose und die hypertonen Blutdruckwerte normalisiert. Es bestand weiterhin eine Dyslipidämie (Triglyceride 3,8 mmol/l und HDL 0,8 mmol/l) sowie ein erhöhtes Körpergewicht von knapp 86 kg (BMI 28,1 kg/m²).
Der Patient wurde in der Folge ambulant betreut. Ab Februar wurde wegen starker Negativsymptomatik (Antriebsarmut, Interesselosigkeit) die Dosis von Amisulprid auf 500 mg/Tag reduziert. Ende Juni erfolgte eine sonographische Kontrolle der Leber, die einen unauffälligen Befund erbrachte (kein Hinweis für ein hyperdenses Reflexmuster, normale Größe von 12,5 cm). Im Juli zeigte das Labor wieder leicht erhöhte Werte für ALT und γ-GT (77 U/l bzw. 87 U/l) bei normaler Nüchtern-Glucose.
Der Patient hatte zur Behandlung der veränderten Blutfette nach eigenen Angaben lediglich eine Diät angewendet. Bei erneuter Kontrolle im November 2004 ergaben sich wieder komplett normalisierte Leberparameter, die Serum-Glucose war allerdings erneut erhöht auf 9,7 mmol/l. Das Gewicht betrug Mitte Oktober 87,2 kg (BMI 28,4 kg/m²), wobei die Werte nach Angaben des Patienten in den letzten Monaten immer schwankend gewesen seien.
Diskussion
Bei bekannter guter Wirksamkeit der atypischen Antipsychotika stehen zunehmend Probleme der Verträglichkeit im Fokus des Interesses und besitzen einen hohen klinischen Stellenwert. Bei dem hier vorgestellten Patienten war zunächst ein bekannter hepatotoxischer Effekt unter Olanzapin eingetreten. Die nach Gabe von Olanzapin erhöhten Leberwerte waren, wie häufig zu beobachten, nach Weitergabe zunächst rückläufig, wenn auch nicht ganz normalisiert. Im Verlauf kam es dann zu einem erneuten Leberwertanstieg bei einer inzwischen erheblichen Gewichtszunahme von 23 kg (die anfängliche Normalisierung des krankheitsbedingten Gewichtsverlustes ist dabei nicht berücksichtigt) und einer sonographisch nachgewiesenen Fettleber. Eine Gewichtszunahme kann eine Fettleber und darüber hinaus protrahierte Leberwerterhöhungen induzieren, insbesondere dann, wenn vorher schon eine hepatotoxische Reaktion erfolgt war. Leberenzymerhöhungen unter Olanzapin sind bekannt [5]. Bender und Mitarbeiter [2] stellten im Rahmen einer Analyse von AMSP-Daten fest, dass bei insgesamt 9231 mit Olanzapin behandelten Patienten 17 Fälle mit schweren Leberenzymerhöhungen auftraten. Olanzapin war damit nach Clozapin das zweihäufigste Antipsychotikum, unter dem hepatische UAW auftraten. Pae et al. [9] fanden in einer retrospektiven Untersuchung bei insgesamt 667 untersuchten Patienten eine verlängerte Erholungszeit der zunächst erhöhten Leberwerte unter Olanzapin gegenüber Risperidon.
Im weiteren Verlauf kam es bei dem beschriebenen Patienten unter einer Olanzapin-Medikation zu einem Blutzucker-Anstieg, der Entwicklung einer Hyperlipidämie sowie zu einem Blutdruck-Anstieg, insgesamt also zu einem Vollbild eines metabolischen Syndroms. Trotz einer anschließend nur mäßigen Gewichtsabnahme von maximal 6 kg kam es erfreulicherweise zur Rückbildung von Fettleber und der erhöhten Leber- und Glucosewerte sowie einer Blutdruck-Normalisierung, allerdings waren die Blutfette zum Teil weiter erhöht.
Die hier dokumentierten typischen metabolischen Komplikationen nach einer deutlichen Gewichtszunahme traten allerdings in milder und zumindest partiell passagerer Form auf.
Ursachen, Ausmaß und klinische Relevanz von metabolischen Störungen werden für die Substanzklasse der Antipsychotika in der Literatur derzeit intensiv diskutiert [6–8].
Eine Gewichtszunahme mit viszeraler Adipositas gilt als wesentlicher Mechanismus für ein erhöhtes Diabetesrisiko [7]. Bei insgesamt heterogener Datenlage bezüglich der Einzelsubstanzen der atypischen Antipsychotika besitzen offenbar Clozapin und Olanzapin ein erhöhtes Risiko [1, 3, 4] .
In einer der nächsten Ausgaben der „Psychopharmakotherapie“ wird ein Konsensus-Papier des AMSP-Projekts zu metabolischen Störungen unter Neuroleptika vorgestellt.
Literatur
1. Baptista T, Beaulieu S. Body weight gain, insulin, and leptin in olanzapine treated patients. J Clin Psychiatry 2001;62:902–4.
2. Bender S, Grohmann R, Engel RR, et al. Severe adverse drug reactions in psychiatric inpatients treated with neuroleptics. Pharmacopsychiatry 2004;37:46–53.
3. Fric M, Laux G, Artmann S, et al. Atypische Antipsychotika und metabolisches Syndrom. Psychopharmakotherapie 2005;2:51–6.
4. Kinon BJ, Basson BR, Gilmore JA, Tollefson GD. Long-term olanzapine treatment: weight change and weight-related health factors in schizophrenia. J Clin Psychiatry 2001;62:92–100.
5. Kolpe M, Ravasia S. Effect of olanzapine on the liver transaminases. Can J Psychiatry 2003;48:210.
6. Lindenmayer JP, Czobor P, Volavka J, et al. Changes in glucose and cholesterol levels in patients with schizophrenia treated with typical or atypical antipsychotics. Am J Psychiatry 203;160:290–6.
7. Mackin P, Watkinson HM, Young AH. Prevalence of obesity, glucose homeostasis disorders and metabolic syndrome in psychiatric patients taking typical or atypical antipsychotic drugs: a cross-sectional study. Diabetologia 2005;48:215–21.
8. Newcomer JW. Metabolic risk during antipsychotic treatment. Clin Ther 2004;26:1936–46.
9. Pae CU, Lim HK, Kim TS, et al. Naturalistic observation on the hepatic enzyme changes in patients treated with either risperidone or olanzapine alone. Int Clin Psychopharmacol 2005;20:173–6.
Dr. med. Thomas Schulte-Vels, Dr. med. Andreas Horvath, Psychiatrische Privatklinik Sanatorium Kilchberg, Kilchberg/Schweiz Dr. med. Detlef Degner, Merle Haust, Klinik für Psychiatrie und Psychotherapie, Georg-August-Universität Göttingen
Dr. med. Renate Grohmann (Korrespondenzautorin), Klinik für Psychiatrie der Ludwig-Maximilians-Universität München, Nussbaumstr. 7, 80336 München
Psychopharmakotherapie 2005; 12(04)
