Charly Gaul, Frankfurt am Main
CGRP und seine Rolle in der Pathophysiologie der Migräne
Gepante und Ditane sind Neuentwicklungen zur Therapie der Migräne, wobei Gepante neben der Akuttherapie auch zur Prophylaxe geeignet sind. In der Schmerzentstehung der Migräne, der peripheren und zentralen Sensitisierung, der neurogenen Vasodilatation sowie bei der Plasmaextravasation im Zusammenhang mit der sterilen Inflammation im Migräneanfall spielt Calcitonin Gene-Related Peptide (CGRP) im kaudalen trigeminalen Kerngebiet, im Ganglion trigeminale sowie im Bereich der meningealen Arterien eine wesentliche Rolle [24]. Die migränespezifischen Behandlungsoptionen wirken alle auf Mechanismen, die die Freisetzung oder die Wirkung von CGRP hemmen (Abb. 1). Dies trifft auch auf die bereits langjährig etablierten Triptane zu. Triptane hemmen die perivaskuläre Entzündung, die im Migräneanfall durch Substanz P und CGRP ausgelöst wird. Sie binden agonistisch an bestimmte Serotoninrezeptoren (bevorzugt 5-HT1B, 5-HT1D, geringer an 5-HT1F) und führen zur Vasokonstriktion und zur Schmerzreduktion. Triptane hemmen dabei auch die Freisetzung von CGRP aus dem trigeminalen System. Ditane wirken hingegen selektiv auf den 5-HT1F-Rezeptor, was nicht mit einer Vasokonstriktion einhergeht. Monoklonale Antikörper hemmen CGRP, indem sie entweder an dessen Rezeptor binden (Erenumab) oder direkt an CGRP (Galcanezumab, Fremanezumab, Eptinezumab). Sie werden monatlich (Galcanezumab, Fremanezumab, Erenumab) oder quartalsweise (Eptinezumab, Fremanezumab) zur Migräneprophylaxe injiziert. Eptinezumab wird als einziger dieser Antikörper intravenös verabreicht. Ihre Wirksamkeit in der Prophylaxe der Migräne wurde in zahlreichen klinischen Studien für die episodische und für die chronische Migräne gezeigt; dabei wirken sie auch, wenn ein Kopfschmerz durch Medikamentenübergebrauch vorliegt oder wenn vorausgehend andere Migräneprophylaktika unzureichend wirksam oder unverträglich waren.
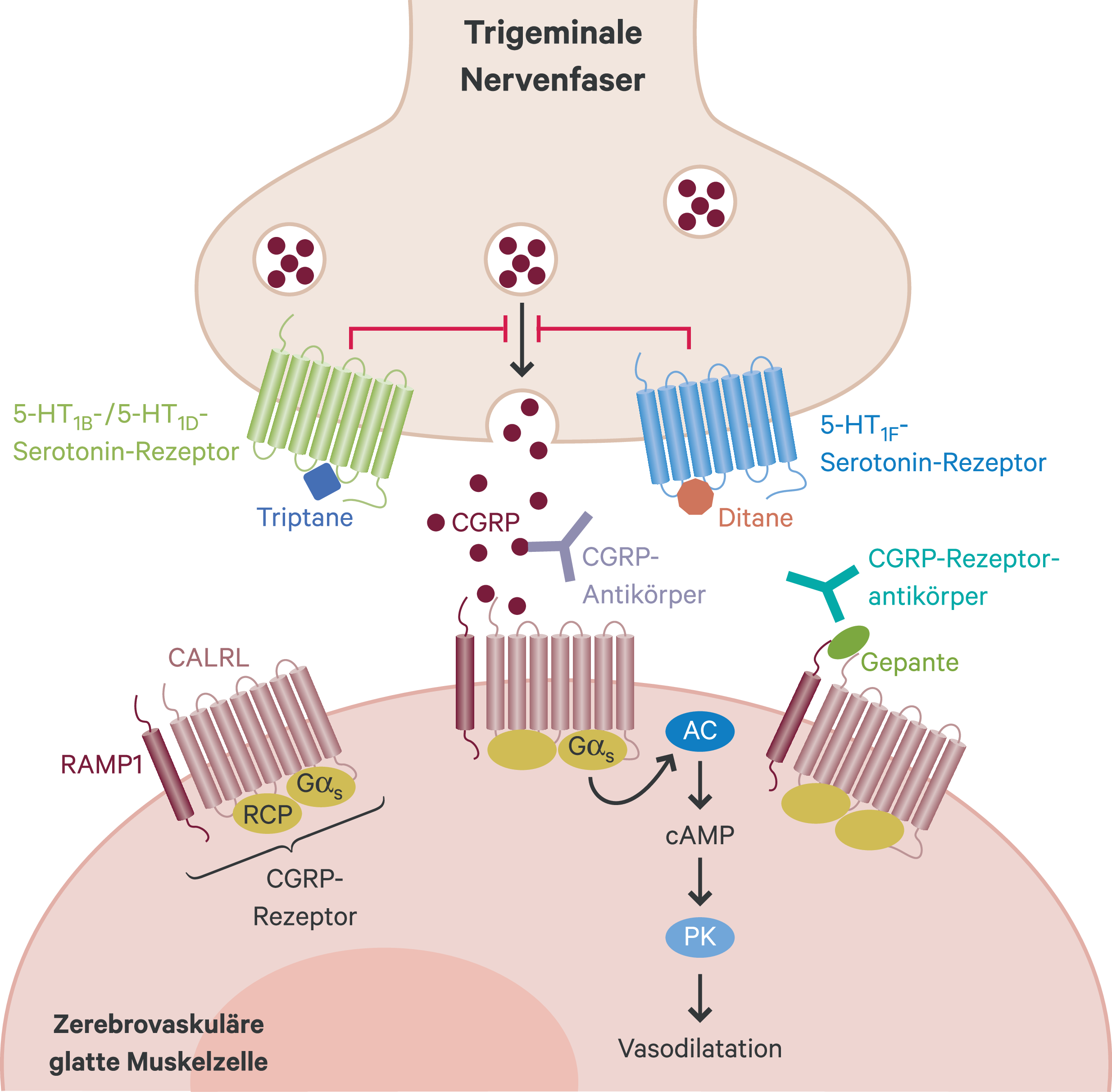
Abb. 1. Wirkungsmechanismen migränespezifischer Behandlungsoptionen: Im Mittelpunkt steht Calcitonin Gene-Related Peptide (CGRP). AC: Adenylatcyclase; CALRL: Calcitonin receptor-like receptor; PK: Proteinkinase; RAMP1: Receptor activity-modifying protein 1; RCP: Receptor component protein
Bedarf an neuen Substanzen zur Akuttherapie und Prophylaxe der Migräne
Zum einen sind Wirksamkeit und Sicherheit der bisherigen Therapeutika nicht für alle Patientengruppen gegeben. Triptane sind als überwiegende 5-HT1B/1D-Rezeptoragonisten nur für den Einsatz bis zum 65. Lebensjahr zugelassen, da sie aufgrund ihres Wirkungsmechanismus die Konstriktion von zerebralen wie auch von Koronargefäßen bewirken können. Deshalb sind kardiovaskuläre Erkrankungen, ein zurückliegender Schlaganfall oder Myokardinfarkt, eine relevante koronare Herzerkrankung (KHK) oder eine unzureichend behandelte arterielle Hypertonie als Kontraindikationen in der Fachinformation aller zugelassenen Triptan-Präparate aufgeführt.
Langzeitdaten zu kardiovaskulären Risiken der monoklonalen Antikörper liegen noch nicht vor; in den Zulassungsstudien wurden keine Patienten mit erhöhten kardiovaskulären Risiken eingeschlossen. Bislang zeigen die Sicherheitssignale auch im klinischen Alltag noch kein erhöhtes Risiko auf, eine Blutdruckerhöhung unter Therapie wurde jedoch vereinzelt beobachtete und führte zu einer Sicherheitswarnung für Erenumab [28].
Die aktuelle AWMF-Leitlinienergänzung der Deutschen Gesellschaft für Neurologie (DGN) und der Deutschen Migräne- und Kopfschmerzgesellschaft (DMKG) empfiehlt, dass bei Patienten mit akuten oder schweren kardiovaskulären Erkrankungen CGRP-Antikörper oder CGRP-Rezeptorantikörper nur im begründeten Einzelfall vom Experten verordnet werden. Das gleiche gilt für Patienten mit Autoimmunerkrankungen. Vom Einsatz wird ebenfalls abgeraten bei: Patienten mit symptomatischer koronarer Herzerkrankung, ischämischem Insult, Subarachnoidalblutung, peripherer arterieller Verschlusskrankheit, chronisch obstruktiver Lungenerkrankung (COPD), pulmonaler Hypertension und M. Raynaud sowie bei Transplantationsempfängern. Monoklonale Antikörper dürfen in Schwangerschaft und Stillzeit nicht angewendet werden [8].
Zum anderen können bislang alle Akutmedikamente bei zu häufigem Einsatz zum Kopfschmerz durch Medikamentenübergebrauch führen [9], weshalb Präparate benötigt werden, die dieses Risiko möglichst nicht in sich bergen.
Auch ist eine unzureichend wirksame Akutmedikation mit der Verdoppelung des Risikos verbunden, dass eine episodische Migräne in eine chronische Migräne übergeht und zu einer erheblich höheren Beeinträchtigung der Patienten führt [22]. 40 % der Migränepatienten geben außerdem an, dass sie mit dem Ausmaß oder der Geschwindigkeit der Schmerzreduktion beim Einsatz der Akutmedikation unzufrieden sind [3]. Gründe hierfür sind unzureichende Wirksamkeit und Verträglichkeit. Hinsichtlich der Beurteilung der Wirksamkeit der aktuellen Therapieoptionen sollte dabei berücksichtigt werden, dass die Möglichkeiten einer Therapie inklusive unterschiedlicher Dosierungen und Applikationsformen (Tabletten, Schmelztabletten, Nasenspray, Subkutaninjektion) häufig nicht ausgeschöpft werden.
Gepante
Gepante sind sogenannte Small molecules. Small molecules weisen eine niedermolekulare Struktur mit einer Molekülmasse von < 1000 Da auf. Die monoklonalen Antikörper hingegen sind makromolekulare Verbindungen mit einer Molekülmasse von mehr als 10 000 Da [29].
Die Gepante gehören zu den CGRP-Rezeptorantagonisten und wirken damit ähnlich wie der monoklonale Antikörper Erenumab, der eine CGRP-Rezeptorblockade bewirkt. Sie wurden zur Migräneprophylaxe und Akuttherapie untersucht. In der Migränetherapie untersucht wurden Rimegepant, Ubrogepant, Olcegepant, Telcagepant, Atogepant und Zavegepant.
Bei der Beurteilung der Sicherheit der Substanzgruppe müssen die Ergebnisse mit Rimegepant und Olcagepant in einem Tiermodell des Schlaganfalls bedacht werden [25]. Die Untersuchung zeigte, dass es bei einer experimentell induzierten Ischämie (durch temporäre Unterbindung der A. cerebri media) bei mit Gepanten vorbehandelten Tieren zu einem größeren Schlaganfall mit größeren neurologischen Defiziten kam. Ob und in welcher Weise sich diese Ergebnisse auf den Menschen übertragen lassen, ist allerdings umstritten.
Olcegepant und Telcagepant
Olcegepant und Telcagepant gehören zu den früh untersuchten Gepanten. Beide wurden dann nicht mehr weiterentwickelt.
Olcegepant zeigt eine schlechte orale Bioverfügbarkeit und wurde deshalb in den Studien intravenös verabreicht. In einer Phase-II-Studie erreichten mit 2,5 mg Olcegepant 44 % der Studienteilnehmer Schmerzfreiheit nach zwei Stunden (Placebo 2 %). Die Wiederkehrkopfschmerzrate lag mit Olcegepant bei 19 % (Placebo 46 %) [26].
Bei Telcagepant fiel in einer Studie zur Migräneprophylaxe mit einer Einnahme von zweimal täglich 140 mg und 280 mg dessen lebertoxische Wirkung auf, mit einem Anstieg von ALT (Alanin-Aminotransferase) und AST (Aspartat-Aminotransferase). Bei zwei Patienten wurde die lebertoxische Wirkung symptomatisch und die Studie wurde abgebrochen [17]. Zuvor war Telcagepant in verschiedenen Studien untersucht worden. In einer Phase-II-Studie wurden Dosierungen von 25 bis 600 mg zur Akuttherapie der Migräneattacke verabreicht [18]. In weiteren Studien war Telcagepant 300 mg gegenüber Rizatriptan 10 mg und Zolmitriptan 5 mg nicht unterlegen. Gegenüber den Triptanen bestand der Vorteil, dass keine kardiovaskulären Nebenwirkungen beobachtet wurden. Das Präparat wurde auch bei Patienten mit koronarer Herzerkrankung und stabiler Angina pectoris untersucht.
Rimegepant
Im April 2022 wurde Rimegepant (Handelsname Vydura®) in Europa sowohl in der Prophylaxe als auch der Akuttherapie der Migräne mit und ohne Aura bei Erwachsenen zugelassen; die Markteinführung steht jedoch noch aus. Das Arzneimittel wird oral verabreicht. Zur Akuttherapie kann maximal eine 75-mg-Schmelztablette am Tag eingesetzt werden, zur Prophylaxe wird jeden zweiten Tag eine Tablette eingenommen. Rimegepant ist verschreibungspflichtig.
Von der EMA (European Medicines Agency) werden als Risiken Übelkeit (bis zu 1 von 10 Personen kann betroffen sein) und allergische Reaktionen einschließlich Dyspnoe und gravierendem Ausschlag (bis zu 1 von 100 Personen kann betroffen sein) angegeben.
Zum Einsatz in Schwangerschaft und Stillzeit liegen keine belastbaren Daten vor. In Tierstudien zeigten sich Fruchtschädigungen erst bei 200-facher Dosierung der klinisch verwendeten Dosen. In einer kleinen Studie (n = 12) konnten in der Muttermilch nach Einnahme einer Dosis von 75 mg Rimegepant nur minimale Konzentrationen des Wirkstoffs nachgewiesen werden.
Kontraindikation für den Einsatz von Rimegepant ist eine Überempfindlichkeit gegen den Wirkstoff. Es wird darüber hinaus empfohlen, Rimegepant nicht einzusetzen, wenn schwere Leberfunktionsstörungen und Niereninsuffizienz vorliegen. Da Rimegepant über das Cytochrom-P450-Enzym CYP3A4 verstoffwechselt wird, sollte es nicht gleichzeitig mit starken CYP3A4-Inhibitoren (z. B. Ketoconazol, Clarithromycin, Itraconazol) sowie moderaten bis starken CYP3A4-Induktoren (z. B. Bosentan, Efavirenz, Modafinil) eingenommen werden [14].
Akuttherapie
Rimegepant wurde in einer Phase-II-Studie zur Akuttherapie in Dosierungen von 10 bis 600 mg untersucht und mit Placebo und 100 mg Sumatriptan verglichen [23]. Sowohl Sumatriptan 100 mg als auch Rimegepant 75 mg, 150 mg und 300 mg waren Placebo hinsichtlich des Endpunkts Schmerzfreiheit nach zwei Stunden überlegen. Mit 100 mg Sumatriptan wurde Schmerzfreiheit nach zwei Stunden bei 35 % der Studienteilnehmer, mit Rimegepant 75 mg bei 31,4 %, mit Rimegepant 150 mg bei 32,9 % und mit Rimegepant 300 mg bei 29,7 % erreicht. Durch Placebo wurde Schmerzfreiheit nach zwei Stunden bei 15,3 % der Studienteilnehmer erreicht. Rimegepant zeigte insbesondere in den höheren Dosen von 600 mg Nebenwirkungen; vor allem Übelkeit, Benommenheit und Erbrechen traten auf. Thorakaler Druck, wie er bei Sumatriptan vorkommt, wurde in dieser Studie auch nur in der Sumatriptan-Gruppe berichtet.
In einer Placebo-kontrollierten Phase-III-Studie [20] wurde Schmerzfreiheit nach zwei Stunden bei 19,6 % mit Rimegepant 75 mg erreicht (12 % in der Placebo-Gruppe). Freiheit vom am meisten beeinträchtigenden Symptom (Most bothersome Symptom; MBS) erreichten nach zwei Stunden 37,6 % mit Rimegepant 75 mg und 25,2 % mit Placebo. Eine relevante Hepatotoxizität wurde in der Studie nicht beobachtet. Übelkeit war die häufigste Nebenwirkung (1,8 % bei Rimegepant, 1,1 % bei Placebo).
In einer Placebo-kontrollierten Studie mit 75-mg-Rimegepant-Schmelztabletten zeigte sich in der Verum-Gruppe Schmerzfreiheit nach zwei Stunden bei 21 % der Teilnehmer (Placebo 11 %). Freiheit vom am meisten beeinträchtigenden Symptom erreichten nach zwei Stunden 35 % (Placebo 27 %). Die Erhöhung von Leberwerten trat je einmal in der Verum- und in der Placebo-Gruppe auf [6].
Migräneprophylaxe
Rimegepant 75 mg wurde auch in einer Phase-II/III-Studie zur Migräneprophylaxe untersucht [7]. Bei der Einnahme alle zwei Tage über 12 Wochen verringerten sich die Migränetage in den Wochen 9 bis 12 gegenüber der Baseline um –4,3 pro 28 Tage (–3,5 Tage in der Placebo-Gruppe). Eine Erhöhung der Leberwerte trat jeweils in der Verum- und in der Placebo-Gruppe bei 1 % der Patienten auf.
Möglicherweise ergeben sich künftig noch weitere Indikationen für den Einsatz von Rimegepant. Die Substanz wird aktuell in einer klinischen Studie auf ihre Wirksamkeit zur Behandlung der therapierefraktären Trigeminusneuralgie untersucht (NCT03941834) [11].
Ubrogepant
Ubrogepant wurde zur Akuttherapie der Migräneattacke untersucht. In den USA wurde es Ende 2019 zugelassen; bei der EMA liegt noch kein Zulassungsantrag vor. Bislang wurden zwei Phase-III-Studien (ACHIEVE I und ACHIEVE II) durchgeführt [10, 21]. In ACHIEVE I [10] wurden bei insgesamt 1672 Studienteilnehmern in drei Studienarmen 50 mg Ubrogepant, 100 mg Ubrogepant oder Placebo zur Behandlung einer einzelnen Migräneattacke untersucht. 19,2 % der Patienten mit Ubrogepant 50 mg erreichten Schmerzfreiheit nach zwei Stunden, 21,2 % der Patienten mit Ubrogepant 100 mg und 11,8 % mit Placebo. Zwei Stunden nach Einnahme waren 38,6 % der mit 50 mg Ubrogepant, 37,7 % der mit 100 mg Ubrogepant und 27,8 % der mit Placebo behandelten Studienteilnehmer frei von MBS. Unerwünschte Ereignisse innerhalb von 48 Stunden nach Einnahme traten bei 9,4 % der mit 50 mg Ubrogepant, 16,3 % der mit 100 mg Ubrogepant und 12,8 % der mit Placebo behandelten Studienteilnehmer auf. Zu den häufigsten unerwünschten Ereignissen zählten Übelkeit, Benommenheit und Mundtrockenheit, die etwas häufiger in der mit 100 mg Ubrogepant behandelten Gruppe auftraten. Schwerwiegende unerwünschte Ereignisse traten in den 48 Stunden nach Einnahme nicht auf. Leberwerterhöhungen traten bei einem Teilnehmer der Placebo-Gruppe, bei zwei Teilnehmern der 50-mg-Gruppe und drei Teilnehmern der 100-mg-Gruppe auf; keine der Leberfunktionsstörungen wurde nach Hy’s Law (Kasten) als schwerwiegend eingestuft.
Hy’s Law
Daumenregel, die z. B. von den amerikanischen Zulassungsbehörden empfohlen wird, um das lebertoxische Potenzial von Arzneistoffen vor der Zulassung zu beurteilen, d. h. in einer Phase, in der die Datenbasis für den gesicherten Nachweis solcher seltener Komplikationen noch zu klein ist.
Aus den Studiendaten werden diejenigen Fälle („Hy’s Law cases“) identifiziert, bei denen
- die Prüfsubstanz einen ALT- oder AST-Anstieg auf mehr als das 3-Fache des oberen Normwerts (ULN) hervorgerufen hat (Indikator für hepatozelluläre Schädigung), UND
- der Gesamt-Serumbilirubinwert auf mehr als das Doppelte des ULN erhöht wurde, ohne dass es initial Anzeichen einer Cholestase (erhöhte alkalische Phosphatase) gab, UND
- es keine andere mögliche Erklärung für den Anstieg von Transaminasen und Bilirubin gibt (z. B. Virushepatitis, vorbestehende akute Lebererkrankung, Einnahme eines anderen potenziell ursächlichen Arzneistoffs).
Wenn die Studiendaten zwei Fälle mit dieser Konstellation enthalten, gilt dies als starker Indikator, dass die Prüfsubstanz das Potenzial hat, in einer größeren Population schwere arzneimittelinduzierte Leberfunktionsstörungen hervorzurufen.
Die ACHIEVE-II-Studie umfasste 1686 Teilnehmer und zeigte vergleichbare Ergebnisse [21]. Schmerzfreiheit nach zwei Stunden erreichten mit 25 mg Ubrogepant 20,7 %, mit 50 mg Ubrogepant 21,8 % und mit Placebo 14,3 % der Studienteilnehmer. Freiheit von am meisten beeinträchtigenden Symptomen war nach zwei Stunden bei 34,1 % in der 25-mg-Gruppe erreicht, bei 38,9 % in der 50-mg-Gruppe und bei 27,4 % in der Placebo-Gruppe.
Patienten, die ACHIEVE I und II absolviert hatten, konnten an einer Langzeitstudie zur Sicherheit von Ubrogepant teilnehmen [2]. Die Studienteilnehmer wurden zu ihrer üblichen vorherigen Standardtherapie 50 mg oder 100 mg Ubrogepant randomisiert. Die Ubrogepant-Dosis war verblindet. In dieser Studie wurden insgesamt 21 454 Migräneattacken behandelt. Bei 20 Studienteilnehmern kam es zu Leberwerterhöhungen, keine davon wurde nach Hy’s Law als schwerwiegend eingestuft.
Atogepant
Atogepant wurde in einer doppelblinden Phase-IIb/III-Studie zur Prophylaxe der episodischen Migräne untersucht. Der Antrag auf die europäische Zulassung wird derzeit geprüft. Zur oralen Anwendung kamen Dosierungen von 10 mg, 30 mg und 60 mg sowie zweimal täglich 30 mg und zweimal täglich 60 mg über 12 Wochen. Die Reduktion der Migränetage pro Monat betrug –4 Tage bei der Anwendung von 10 mg, –3,8 Tage bei 30 mg, –3,6 Tage bei 60 mg, –4,2 Tage bei zweimal 30 mg, –4,1 Tage bei zweimal 60 mg und –2,9 Tage bei Placebo. Übelkeit war bei 5 bis 12 % der mit Atogepant behandelten Studienteilnehmer die häufigste Nebenwirkung (3 % bei Placebo); Nebenwirkungen traten insgesamt bei 18 bis 26 % der Studienteilnehmer in den Verum-Gruppen auf und bei 16 % in der Placebo-Gruppe. Einige Studienteilnehmer zeigten eine Leberwerterhöhung, davon auch Teilnehmer aus der Placebo-Gruppe. Keine Leberwerterhöhung erfüllte die Kriterien von Hy’s Law, sodass abschließend kein mit der Substanz verbundenes relevantes Risiko angenommen wurde [15].
Atogepant wurde noch in einer weiteren Studie zur Migräneprophylaxe bei Teilnehmern mit 4 bis 14 Migränetagen untersucht [1]. In die Datenauswertung gingen 873 Studienteilnehmer ein, sie erhielten einmal täglich 10, 30 oder 60 mg Atogepant oder Placebo. Zur Baseline lag die Migränehäufigkeit zwischen 7,5 und 7,9 Tagen, die Reduktion der monatlichen Migränetage betrug dann –3,7 Tage (10-mg-Atogepant-Gruppe), –3,9 Tage (30-mg-Atogepant-Gruppe), –4,2 Tage (60-mg-Atogepant-Gruppe) und –2,5 Tage (Placebo-Gruppe). Alle Dosierungen waren Placebo signifikant überlegen. Die häufigsten Nebenwirkungen über alle Dosierungsgruppen waren Obstipation (6,9 bis 7,7 %) und Übelkeit (4,4 bis 6,1 %).
Zavegepant
Zavegepant (BHV3500) ist ein intranasal applizierbares Gepant zur Behandlung der Migräneattacke. Zavegepant ist noch nicht zugelassen (die amerikanische Zulassung wurde im Mai 2022 beantragt). Es liegen drei abgeschlossene, aber noch nicht publizierte Studien vor, eine vierte Studie läuft noch [12].
Die Wirkung der intranasalen Gabe von Zavegepant wird auch zur Hemmung der alveolären Inflammation bei an COVID-19 erkrankten Patienten aktuell untersucht (NCT04346615) [13].
Ditane
Ditane sind hochspezifische 5-HT1F-Rezeptoragonisten, die zur oralen Akutbehandlung der Migräneattacke eingesetzt werden. 5-HT1F-Rezeptoren sind Serotonin-Rezeptoren, deren Aktivierung die trigeminale Hyperpolarisation und die trigeminale präsynaptische CGRP-Freisetzung hemmt [5]. Darin ähnelt die Wirkung der Ditane derjenigen der Triptane und führt zur Blockierung einer neurogenen Entzündung. Die Lokalisierung des 5-HT1F-Rezeptors in Bereichen, die an der Vermittlung und Übertragung von nozizeptiven Informationen beteiligt sind, legt eine Beteiligung dieses Rezeptors bei der Schmerzverarbeitung nahe. 5-HT1F-Rezeptoren sind im Gehirn im Bereich des Globus pallidus, des Putamen, des Hippocampus, der Substantia nigra, des spinalen Abschnittes des Trigeminuskerns, des Nucleus tractus solitarius, der Substantia gelatinosa und im Bereich des periaquäduktalen Grau nachgewiesen [24]. Im Tiermodell können 5-HT1F-Rezeptoragonisten die Plasmaextravasation und den trigeminozervikalen Komplex inhibieren.
Lasmiditan
Lasmiditan ist der erste Vertreter der Substanzgruppen der Ditane und in der Lage, die Blut-Hirn-Schranke zu überwinden. Durch seine selektive Bindung an 5-HT1F-Rezeptoren wirkt es – anders als Triptane, die auch an 5-HT1B/1D-Rezeptoren binden – nicht gefäßverengend und kann deshalb auch von Patienten nach einem Schlaganfall oder Myokardinfarkt sowie von Patienten mit koronarer Herzkrankheit oder Hypertonie verwendet werden. Lasmiditan zeigte im Tiermodell keinen messbaren konstriktiven Effekt auf die Vena saphena und die Koronargefäße [24].
Zwei 5-HT1F-Rezeptoragonisten (LY334 370 und LY57 314 [COL-144 bzw. Lasmiditan]) wurden in klinischen Studien untersucht. Die Studien mit LY334 370 wurden gestoppt, da sich im Tiermodell Toxizität zeigte. Die Prüfung von Lasmiditan wurde bis in Phase-III-Studien fortgeführt. In den Studien SAMURAI und SPARTAN wurde jeweils eine Attacke behandelt.
In der Phase-III-Studie SAMURAI wurden Patienten mit 100 mg Lasmiditan, 200 mg Lasmiditan oder Placebo behandelt [19]. Primäre Endpunkte waren sowohl Schmerzfreiheit innerhalb von zwei Stunden nach Einnahme der Substanz wie auch Freiheit vom am meisten beeinträchtigenden Symptom innerhalb von zwei Stunden nach Einnahme der Substanz. Die Einnahme sollte innerhalb von vier Stunden nach Beginn der Migräneattacke erfolgen. Schmerzfreiheit innerhalb von zwei Stunden erreichten 28,2 % nach Einnahme von Lasmiditan 100 mg, 32,2 % nach Einnahme von Lasmiditan 200 mg und 15,3 % nach Einnahme des Placebos. Freiheit vom am meisten beeinträchtigenden Symptom nach zwei Stunden erreichten mit 100 mg Lasmiditan 40,9 % der Studienteilnehmer, mit 200 mg Lasmiditan 40,7 % und mit Placebo 29,5 %. Die häufigste Nebenwirkung war Schwindel/Benommenheit (12,5 % der Studienteilnehmer bei 100 mg Lasmiditan, 16,3 % bei 200 mg Lasmiditan und 3,4 % bei Placebo). Die Nebenwirkungen wurden überwiegend als mild bis moderat eingestuft.
In der Phase-III-Studie SPARTAN wurde die Attackenbehandlung mit 50 mg,100 mg und 200 mg Lasmiditan Placebo-kontrolliert untersucht [16]. 79,2 % Patienten wiesen mindestens einen kardiovaskulären Risikofaktor auf. Schmerzfreiheit nach zwei Stunden wurde mit Lasmiditan 50 mg bei 28,6 % der Studienteilnehmer erreicht, mit Lasmiditan 100 mg bei 31,4 %, mit Lasmiditan 200 mg bei 38,8 % und mit Placebo bei 21,3 %. Freiheit vom am meisten beeinträchtigenden Symptom nach zwei Stunden wurde mit Lasmiditan 50 mg bei 40,8 % der Studienteilnehmer erreicht, mit Lasmiditan 100 mg bei 44,2 %, mit Lasmiditan 200 mg bei 48,7 % und mit Placebo bei 33,5 %. Die häufigste Nebenwirkung war auch in dieser Studie Schwindel/Benommenheit bei 8,6 % (50 mg Lasmiditan), 18,1 % (100 mg Lasmiditan), 18 % (200 mg Lasmiditan) und 2,5 % (Placebo) der Studienteilnehmer.
In der offenen, nicht Placebo-kontrollierten Phase-III-Studie GLADIATOR wurde die wiederholte Anwendung von Lasmiditan untersucht. Für ein Jahr weiterbehandelt wurden Studienteilnehmer, die zuvor an der SPARTAN- oder der SAMURAI-Studie teilgenommen hatten [4]. Insgesamt wurden 19 879 Attacken behandelt. Schmerzfreiheit nach zwei Stunden erreichten 26,7 % der Studienteilnehmer mit 100 mg Lasmiditan und 32,2 % mit 200 mg Lasmiditan. Die häufigsten Nebenwirkungen waren Schwindel/Benommenheit (18,5 %), Somnolenz (8,5 %) und Parästhesien (6,8 %).
Ob Lasmiditan das Risiko für die Entwicklung eines Kopfschmerzes durch Medikamentenübergebrauch birgt, ist aufgrund klinischer Daten noch nicht geklärt. Experimentell konnte am Rattenmodell gezeigt werden, dass die tägliche Verabreichung von Lasmiditan zu einer kutanen Allodynie als Ausdruck einer Sensibilisierung führt [27]. Lasmiditan ist in den USA bereits auf dem Markt, dort gilt die Einschränkung, dass unabhängig vom individuellen Auftreten von Schwindel oder Benommenheit acht Stunden nach Einnahme kein Kraftfahrzeug geführt werden darf; nähere Informationen zur europäischen Fachinformation stehen noch aus. Das Committee for Medicinal Products for Human Use der EMA gab im Juni 2022 seine Empfehlung für die europäische Zulassung für Lasmiditan-Filmtabletten.
Fazit für die Praxis
Nachdem über viele Jahre keine Neueinführungen von Arzneimitteln zur Akuttherapie und Prophylaxe der Migräne erfolgten, wurden in den letzten Jahren bereits mehre Arzneimittel neu eingeführt und weitere werden in nächster Zeit erwartet. Dies stellt insgesamt eine erhebliche Verbesserung für die Patientenversorgung dar. Die neuen Arzneimittel wirken alle aufgrund spezifischer Mechanismen und wurden aufbauend auf dem Verständnis der zentralen Rolle von CGRP in der Pathophysiologie der Migräne entwickelt. Der künftige praktische Stellenwert lässt sich für einen Teil der Substanzen noch nicht abschätzen. Wesentlich für den künftigen Einsatz sind in Deutschland allerdings auch die Regularien, die vom Gemeinsamen Bundesausschuss (G-BA) für die Kostenerstattung im System der gesetzlichen Krankenversicherung festgelegt werden.
Interessenkonflikterklärung
Der Autor erhielt in den letzten drei Jahren Honorare für Beratung und Vorträge von Allergan Pharma, Lilly, Novartis Pharma, Hormosan Pharma, Grünenthal, Sanofi-Aventis, Weber & Weber, Lundbeck, Perfood und TEVA. Er besitzt keine Aktien oder Anteile von Unternehmen aus dem Bereich Pharmakotherapie oder Medizintechnik. Er ist ehrenamtlich als Generalsekretär der Deutschen Migräne- und Kopfschmerzgesellschaft tätig.
Literatur
1. Ailani J, Lipton RB, Goadsby PJ, Guo H, et al. ADVANCE Study Group. Atogepant for the preventive treatment of migraine. N Engl J Med 2021;385:695–706.
2. Ailani J, Lipton RB, Hutchinson S, et al. Long-term safety evaluation of ubrogepant for the acute treatment of migraine: phase 3, randomized, 52-week extension trial. Headache 2020;60:141–52.
3. Bigal M, Rapoport A, Aurora S, et al. Satisfaction with current migraine therapy: experience from 3 centers in US and Sweden. Headache 2007;47:475–9.
4. Brandes JL, Klise S, Krege JH, et al. Long-term safety and efficacy of lasmiditan for acute treatment of migraine: final results of the GLADIATOR study. Cephalalgia Reports 2020;3:1–5.
5. Capi M, Angelis VD, De Bernardini D, De Luca O, et al. CGRP receptor antagonists and 5-HT1F receptor agonist in the treatment of migraine. J Clin Med 2021;10:1429.
6. Croop R, Goadsby JP, Stock DA, et al. Efficacy, safety, and tolerability of rimegepant orally disintegrating tablet for the acute treatment of migraine: a randomised, phase 3, double-blind, placebo-controlled trial. Lancet 2019;394:737–45.
7. Croop R, Lipton RB, Kudrow D, et al. Oral rimegepant for preventive treatment of migraine: a phase 2/3, randomised, double-blind, placebo-controlled trial. Lancet 2021;397:51–60.
8. Diener HC, May A. Prophylaxe der Migräne mit monoklonalen Antikörpern gegen CGRP oder den CGRP-Rezeptor, Ergänzung der S1-Leitlinie Therapie der Migräneattacke und Prophylaxe der Migräne, 2019, in: Deutsche Gesellschaft für Neurologie (Hrsg.) Leitlinien für Diagnostik und Therapie in der Neurologie. Online: www.dgn.org/leitlinien. (Zugriff am 04.08.2022).
9. Diener HC, Holle D, Dresler T, Gaul C. Chronic headache due to overuse of analgesics and anti-migraine agents. Dtsch Arztebl Int 2018;115:365–70.
10. Dodick DW, Lipton RB, Ailanet J, et al. Ubrogepant for the treatment of migraine. N Engl J Med 2019;381:2230–41.
11. https://clinicaltrials.gov/ct2/show/NCT03941834 (Zugriff am 07.08.2022).
12. https://clinicaltrials.gov/ct2/results?cond=&term=zavegepant&cntry=&state=&city=&dist= (Zugriff am 07.08.2022).
13. https://clinicaltrials.gov/ct2/show/NCT04346615 (Zugriff am 07.08.2022).
14. https://www.ema.europa.eu/en/medicines/human/EPAR/vydura#authorisation-details-section (Zugriff am 07.08.2022).
15. Goadsby PJ, Dodick DW, Ailani J, et al. Safety, tolerability, and efficacy of orally administered atogepant for the prevention of episodic migraine in adults: a double-blind, randomised phase 2b/3 trial. Lancet Neurol 2020;19:727–37.
16. Goadsby PJ, Wietecha LA, Dennehy EB, et al. Phase 3 randomized, placebo-controlled, double-blind study of lasmiditan for acute treatment of migraine. Brain 2019;142:1894–904.
17. Ho TW, Connor KM, Zhang, et al. Randomized controlled trial of the CGRP receptor antagonist telcagepant for migraine prevention. Neurology 2014;83:958–66.
18. Ho TW, Mannix LK, Fan X, et al. MK-0974 Protocol 004 study group. Randomized controlled trial of an oral CGRP receptor antagonist, MK-0974, in acute treatment of migraine. Neurology 2008;70:1304–12.
19. Kuca B, Silberstein SD, Wietecha L, et al. Lasmiditan is an effective acute treatment for migraine: a phase 3 randomized study. Neurology 2018;91:e2222–32.
20. Lipton RB, Croop R, Stock EG. Rimegepant, an oral calcitonin gene-related peptide receptor antagonist, for migraine. N Engl J Med 2019;381:142–9.
21. Lipton RB, Dodick DW, Ailani J, et al. Effect of ubrogepant versus placebo on pain and the most bothersome associated symptom in the acute treatment of migraine: The ACHIEVE II randomized clinical trial. JAMA 2019;322:1887–98.
22. Lipton RB, Fanning KM, Serrano D, et al. Ineffective acute treatment of episodic migraine is associated with new-onset chronic migraine. Neurology 2015;84:688–95.
23. Marcus R, Goadsby PJ, Dodick D, et al. BMS-927711 for the acute treatment of migraine: a double-blind, randomized, placebo controlled, dose-ranging trial. Cephalalgia 2014;34:114–25.
24. Moreno-Ajona D, Chan C, Villar-Martínez MD, Goadsby PJ. Targeting CGRP and 5-HT1F receptors for the acute therapy of migraine: a literature review. Headache 2019;59 (Suppl 2):3–19.
25. Mulder I, Li M, de Vries T, et al. Anti-migraine calcitonin gene-related peptide receptor antagonists worsen cerebral ischemic outcome in mice. Ann Neurol 2020;88:771–84.
26. Olesen J, Diener HC, Husstedt IW, et al. BIBN 4096 BS Clinical Proof of Concept Study Group. Calcitonin gene-related peptide receptor antagonist BIBN 4096 BS for the acute treatment of migraine. N Engl J Med 2004;350:1104–10.
27. Rau JC, Navratilova E, Oyarzo J, et al. Evaluation of LY573144 (lasmiditan) in a preclinical model of medication overuse headache. Cephalalgia 2020;40: 903–12.
28. Saely S, Croteau D, Jawidzik L, Brinker A, et al. Hypertension: a new safety risk for patients treated with erenumab. Headache 2021;61:202–8.
29. Samanen J. Similarities and differences in the discovery and use of biopharmaceuticals and small-molecule chemotherapeutics. In: Ganellin CR, Jefferis R, Roberts S. (Hrsg.): Introduction to Biological and Small Molecule Drug Research and Development. Theory and Case Studies. Elsevier, Amsterdam 2013: 161–204. https://doi.org/10.1016/B978-0-12-397176-0.00005-4.
Priv.-Doz. Dr. Charly Gaul, Kopfschmerzzentrum Frankfurt, Dalbergstr. 2a, 65929 Frankfurt, E-Mail: c.gaul@kopfschmerz-frankfurt.de
Advances in headache therapy. Use of gepants and ditans in migraine therapy
Gepants and ditans are new drugs for the treatment of migraine, with which further therapeutic options are now in prospect for those patients who have responded insufficiently to the guideline-based therapy or who have contraindications for the various active ingredients.
In this review article, the effects and mechanisms of action of the new substances are to be presented.
Key words: Gepante, Ditane, CGRP, migraine therapy, migraine attack treatment, migraine prophylaxis
Psychopharmakotherapie 2022; 29(05):162-167
