Matthias Schützwohl, Dresden, Nicole Stasch, Lea Mayer, Günzburg, Indra Krönke, Annegret Reupert, Dresden, und Silvia Krumm, Günzburg
Aufgrund epidemiologischer Studien ist davon auszugehen, dass in Deutschland etwa 75 000 bis 300 000 Personen mit einer intellektuellen Entwicklungsstörung (IE) unter einer psychischen Störung leiden und etwa 300 000 bis 1,25 Millionen Personen mit einer IE Verhaltensauffälligkeiten zeigen, die einen psychiatrischen oder/und psychotherapeutischen Versorgungsbedarf implizieren [2, 22]. Psychopharmaka sind auch bei Menschen mit IE ein wesentlicher Bestandteil einer in der Regel multimodalen Behandlung, sollten allerdings nur bei eindeutiger Indikation sowie unter Beachtung publizierter Leitlinien verordnet werden [1, 8]. Im Ergebnis vorliegender Studien muss konstatiert werden, dass dieser Grundsatz international (z. B. [10, 25, 29]) und in Deutschland vor allem in der Behandlung von Personen mit IE, die in institutionalisierten Wohnformen leben, nicht ausreichend berücksichtigt wird [24]. Ein Trend zu einer höheren Leitlinienadhärenz lässt sich in der Literatur nicht erkennen [5, 7, 9]. Es muss daher von einer fortbestehenden gravierenden Fehlversorgung mit potenziellen Risiken für die Gesundheit und die Lebensqualität von Personen mit IE [13] sowie erhöhten Folgekosten [17] ausgegangen werden. Mängel in der Kooperation zwischen den beteiligten Akteuren gelten als ein zentrales Hindernis einer rationalen Psychopharmakotherapie [9].
Die Zielstellungen existierender Leitlinien zur Psychopharmakotherapie bei Personen mit IE [1, 3, 19, 28] sind umfassend. Es liegen vor allem Empfehlungen zur Abklärung der Indikationsstellung sowie zum Monitoring vor. Es soll beispielsweise sichergestellt werden, dass Psychopharmaka nur nach umfassender Diagnostik verordnet werden, die Indikationsstellung im Verlauf regelhaft überprüft wird und Dosisreduktionen regelhaft in Erwägung gezogen werden. Die im Rahmen einer Verordnung notwendigen körperlichen, apparativen und laborchemischen Untersuchungen sind regelmäßig in erforderlichen Abständen durchzuführen. Es ist zudem sicherzustellen, dass die Einnahmevorschriften beachtet und Wirkungen und Nebenwirkungen möglichst standardisiert erhoben werden. Die Verordnung und Behandlung soll patientenzentriert erfolgen und damit vor allem den wohlverstandenen Bedürfnissen und Interessen der Patienten entsprechen. In ihrer Gesamtheit zielen die Leitlinien darauf ab, die Versorgung möglichst bedarfsgerecht, patientenorientiert und letztlich auch möglichst wirtschaftlich zu gestalten [23].
Die Umsetzung von Leitlinienempfehlungen gelingt in der Versorgungspraxis allerdings nicht durch deren Publikation. Um die Versorgung tatsächlich in der angestrebten Art zu verbessern, müssen vielmehr Barrieren einer leitliniengerechten Versorgungspraxis identifiziert und gezielt überwunden werden [11]. Vor diesem Hintergrund haben wir Mitarbeiter von Wohnheimen für Menschen mit IE gebeten, die Qualität der Psychopharmakotherapie der von ihnen betreuten Klienten zu bewerten. Ziel dieser Befragung war es, Rahmenbedingungen der Versorgung zu identifizieren, die im Zusammenhang mit den subjektiven Qualitätsbeurteilungen stehen und damit vermeintlich die Qualität der Psychopharmakotherapie beeinflussen. Um ergänzend hierzu aus der Versorgungspraxis heraus Anregungen zur Verbesserung der Psychopharmakotherapie bei Menschen mit IE zu erhalten, haben wir die Studienteilnehmer diesbezüglich befragt.
Methode
Datenerhebung
Mitarbeiter von Wohnheimen für Menschen mit einer IE wurden mit einem selbst entwickelten und im Ergebnis von Pilotierungen mehrmals revidierten Fragebogen befragt. Dieser erfasste in einem ersten Teil Informationen über die Studienteilnehmer und die zugehörigen Einrichtungen. In einem zweiten Teil wurden Einstellungen und Meinungen zur Psychopharmakotherapie bei Menschen mit IE im Allgemeinen sowie Beurteilungen zur Qualität der Praxis der Psychopharmakotherapie bei in der eigenen Wohneinrichtung lebenden Menschen mit IE erhoben. Die zu beurteilenden Qualitätskriterien korrespondieren mit Handlungsempfehlungen, die sich aus existierenden Leitlinien zum Einsatz von Psychopharmaka bei Menschen mit IE ergeben [23]. Die quantitativen Beurteilungen erfolgten entsprechend der Schulnoten jeweils auf einer Skala von 1 = „sehr gut“ bis 6 = „mangelhaft“. Es gab zudem die Möglichkeit, „nicht beurteilbar“ anzugeben. Die gültigen Beurteilungen über die 20 Qualitätskriterien wurden zu einem Summenwert zusammengefasst. Die Reliabilität dieser Skala ist bei einer internen Konsistenz von Cronbachs α = 0,941 als sehr gut zu bewerten.
Anregungen zu Möglichkeiten, die Psychopharmakotherapie bei Menschen mit IE einerseits im Allgemeinen, andererseits speziell in der eigenen Wohneinrichtung zu verbessern, wurden mit zwei offenen Fragen erhoben.
Rekrutierung der Studienteilnehmer
Anhand intensiver Internetrecherchen wurden 1530 E-Mail-Adressen von 2471 deutschlandweit identifizierten stationären Wohneinrichtungen für Menschen mit IE ermittelt, über die die potenziellen Studienteilnehmer zu einer anonymen Online-Befragung mittels SoSci-Survey eingeladen wurden. Im Ergebnis lagen 350 Fragebogen vor, bei denen Angaben zu mindestens einem interessierenden Qualitätskriterium gemacht wurden. Dies entspricht einem Rücklauf von 22,9 %. Charakteristika der Studienteilnehmer und der beteiligten Wohneinrichtungen sind Tabelle 1 zu entnehmen.
Tab. 1. Stichprobendeskription
|
Parameter und Ausprägung |
n |
(%) |
|
|
Charakteristika der Studienteilnehmer |
|||
|
Region |
Ostdeutschland (inkl. Berlin) Westdeutschland |
110 240 |
(31,4) (68,6) |
|
Alter [Jahre] |
Jünger als 30 Zwischen 30 und 40 Zwischen 40 und 50 Älter als 50 |
21 97 96 136 |
(6,0) (27,7) (27,4) (38,9) |
|
Geschlecht |
Männlich Weiblich |
148 202 |
(42,3) (57,7) |
|
Höchster Schulabschluss |
10. Klasse Erweiterte Oberschule, Gymnasium Sonstiger Abschluss |
85 209 56 |
(24,3) (59,7) (16,0) |
|
Berufsausbildung |
Fachausbildung Fachhochschulabschluss Hochschulabschluss Kein Abschluss, anderer Abschluss |
109 156 72 13 |
(31,1) (44,6) (20,6) (3,7) |
|
Aktueller Beruf |
Bezugsbetreuer Wohnbereichsleiter Wohnstättenleiter Anderer |
36 85 163 66 |
(10,3) (24,3) (46,6) (18,8) |
|
Abschluss als |
Ja Nein |
129 221 |
(63,1) (63,1 |
|
Abschluss als Heilpädagoge |
Ja Nein |
25 325 |
(7,1) (92,9) |
|
Abschluss als Sonderpädagoge |
Ja Nein |
56 294 |
(16,0) (84,0) |
|
Berufserfahrung |
Weniger als 5 Jahre Zwischen 6 und 10 Jahren Seit mehr als 11 Jahren |
47 70 233 |
(13,4) (20,0) (66,6) |
|
Berufserfahrung |
Weniger als 5 Jahre Zwischen 6 und 10 Jahren Seit mehr als 11 Jahren |
95 75 180 |
(27,1) (21,4) (51,4) |
|
Regelmäßige Teilnahme an fachärztlichen Visiten |
Ja Nein |
205 145 |
(58,6) (41,4) |
|
Charakteristika der Wohneinrichtungen |
|||
|
Zielgruppen der Wohneinrichtungen1 |
Menschen mit leichter und mittelgradiger IE Menschen mit schwerer und schwerster IE Menschen mit IE und CPK2 Menschen mit IE und Verhaltensauffälligkeiten Sonstige |
243 213 51 268 33 |
(69,4) (60,9) (14,6) (76,6) (9,4) |
|
Wohnbereich speziell für Bewohner mit herausforderndem Verhalten |
Vorhanden Nicht vorhanden |
85 265 |
(24,3) (75,7) |
|
Gesamtkapazität der Wohneinrichtung (n = 329) |
Bis zu 24 Bewohner 25 bis 48 Bewohner 49 bis 120 Bewohner Mehr als 121 Bewohner |
67 103 103 56 |
(20,3) (31,3) (31,3) (17,0) |
|
Modus der Tagesstrukturierung |
Ausschließlich intern Ausschließlich extern Intern und extern |
45 31 274 |
(12,9) (8,9) (78,3) |
|
Kooperation mit Allgemeinärzten |
Ja Nein |
237 113 |
(67,7) (32,3) |
|
Häufigkeiten von Visiten von Allgemeinärzten |
Häufiger als einmal im Quartal Einmal im Quartal Einmal im halben Jahr Seltener als einmal im halben Jahr |
146 102 19 83 |
(41,7) (29,1) (5,4) (23,7) |
|
Kooperation mit Fachärzten für Psychiatrie und Psychotherapie |
Ja Nein |
227 123 |
(64,9) (35,1) |
|
Häufigkeiten von Arztvisiten von Fachärzten für Psychiatrie und Psychotherapie |
Häufiger als einmal im Quartal Einmal im Quartal Einmal im halben Jahr Seltener als einmal im halben Jahr |
81 173 28 68 |
(23,1) (49,4) (8,0) (19,4) |
|
Modus der regulären Arztvisiten |
Aufsuchend in der Wohneinrichtung In der Arztpraxis („Kommstruktur“) Sowohl aufsuchend als auch in der Arztpraxis |
79 114 157 |
(22,6) (32,6) (44,9) |
|
Anteil der psychopharmakologisch behandelten Bewohner |
Weniger als 25 % 25 % bis 50 % 50 % bis 75 % Mehr als 75 % |
49 157 99 45 |
(14,0) (44,9) (28,3) (12,9) |
|
Fallkonferenzen unabhängig v. d. regulären Visiten |
Ja Nein |
99 251 |
(28,3) (71,7) |
|
Regelhafter Kontakt zu spezialisierter stationärer akutpsychiatrischer Einrichtung |
Ja Nein |
135 215 |
(38,6) (61,4) |
|
Regelhafter Kontakt zu ambulanten Psychotherapeuten |
Ja Nein |
107 243 |
(30,6) (69,4) |
1 Mehrfachantworten möglich
2 CPK: Menschen mit einer chronischen psychischen Erkrankung
Datenauswertung
Die Auswertung der quantitativen Daten erfolgte deskriptiv über Häufigkeitsauszählungen. Mittelwertdifferenzen wurden mittels t-Test oder varianzanalytisch mit Tukey-Post-hoc-Test auf Signifikanz geprüft.
Die Antworten auf die offenen Fragen wurden mittels qualitativer, inhaltlich-strukturierender Inhaltsanalyse nach Kuckartz [16] ausgewertet. In einer ersten Materialsichtung fand sich kein systematischer Unterschied in den Antworten auf die beiden offenen Teilfragen zu allgemeinen und wohneinrichtungsspezifischen Verbesserungsvorschlägen, weshalb die weitere Entwicklung des Kategoriensystems zusammenfassend für beide Teilfragen erfolgte. Zunächst wurden deduktive Kategorien basierend auf den Qualitätskriterien zum Einsatz von Psychopharmaka bei Menschen mit IE [23] erstellt. Im weiteren Schritt wurden aus den Antworttexten die induktiven Kategorien entwickelt. Deduktive und induktive Kategorien wurden anschließend schrittweise zusammengefasst, modifiziert und sukzessive zu einem Kategoriensystem strukturierend zusammengefasst. Zwei Teams, bestehend aus jeweils zwei Mitautorinnen (LM und NSt, AR und IK), kodierten zunächst unabhängig voneinander alle Antworten entsprechend deduktiver und induktiver Kategorien. Anschließend wurde das Kategoriensystem im Rahmen mehrerer Auswertungstreffen verglichen und nicht übereinstimmende Kategorien so lange diskutiert, bis eine Übereinstimmung erreicht wurde (konsensuelle Validierung). Das finale Kategoriensystem wurde abschließend von den beiden Teams unabhängig angewendet. Die Prüfung der Kohärenz innerhalb der Kategorien ergab eine Intercoder-Übereinstimmung von κ = 0,75. Alle Analysen wurden mithilfe von MAXQDA (Version 2020) durchgeführt.
Ergebnisse
Einstellungen zur Psychopharmakotherapie
Auf einer 6-stufigen Skala von „sehr kritisch“ bis „sehr positiv“ gaben 198 Studienteilnehmer an, im Allgemeinen „sehr kritisch“ (n = 3), „kritisch“ (n = 48) oder „eher kritisch“ (n = 142) zu Psychopharmaka zu stehen; demgegenüber stehen 152 Studienteilnehmer, die angaben, „eher positiv“ (n = 114), „positiv“ (n = 35) oder „sehr positiv“ (n = 3) eingestellt zu sein. Fast drei Viertel der Befragten (n = 261, 74,6 %) waren der Ansicht, dass sich die Praxis der Psychopharmakotherapie von Menschen mit geistiger Behinderung von der Praxis der Psychopharmakotherapie von nicht geistig behinderten Menschen unterscheidet.
Qualitätsbeurteilungen
Die Qualität der Psychopharmakotherapie in der eigenen Wohneinrichtung beurteilten die Studienteilnehmer mit Blick auf die unterschiedlichen Qualitätskriterien sehr differenziert (Tab. 2). Im Durchschnitt die besten Bewertungen gab es bezogen auf den Grundsatz, dass sichergestellt wird, dass die Einnahmevorschriften eingehalten werden (M [Mittelwert] = 1,56; SD [Standardabweichung] = 0,7). Mit „gut“ bewerteten die Studienteilnehmer darüber hinaus nur noch die Praxis der Verordnung von Bedarfsmedikation, in deren Rahmen Dosis und Tageshöchstdosis (M = 1,92; SD = 1,0) und zeitlicher Mindestabstand zwischen zwei Gaben (M = 2,17; SD = 1,1) exakt festgelegt sein müssen und die Gaben zu dokumentieren sind (M = 2,10; SD = 1,2). Die schlechtesten Bewertungen wurden bezogen auf den Grundsatz abgegeben, dass die behandelten Personen mit IE bzw. deren Vertreter (M = 4,69; SD = 1,5) und die Mitarbeiter der Wohneinrichtungen (M = 4,42; SD = 1,7) über den Off-Label-Gebrauch von Psychopharmaka informiert werden. Mit „ausreichend“ bewerteten die Studienteilnehmer zudem den Grundsatz, dass vor Beginn und im Verlauf einer psychopharmakologischen Behandlung die Möglichkeit nicht-psychopharmakologischer Behandlungsoptionen in Betracht gezogen (M = 4,18; SD = 1,5) und gegebenenfalls ein nicht-psychopharmakologisches Behandlungsangebot tatsächlich verordnet (M = 4,43; SD = 1,5) wird.
Tab. 2. Beurteilungen zur Qualität der Psychopharmakotherapie
|
Kriterium |
1 |
2 |
3 |
4 |
5 |
6 |
–1 |
M (SD) |
|
Sicherstellung der Beobachtung der Einnahmevorschriften |
189 |
130 |
22 |
4 |
0 |
2 |
1 |
1,6 (0,7) |
|
Information der Mitarbeiter über die Einnahmebedingungen für Bedarfsmedikation |
||||||||
|
a) Dosis, Tageshöchstdosis |
139 |
133 |
40 |
21 |
8 |
1 |
2 |
1,9 (1,0) |
|
b) Mindestabstand |
111 |
125 |
64 |
26 |
11 |
5 |
2 |
2,2 (1,1) |
|
c) Dokumentation |
120 |
131 |
49 |
20 |
18 |
3 |
3 |
2,1 (1,2) |
|
Gewähr, dass Verordnung nach umfassender Diagnostik erfolgte |
84 |
147 |
61 |
25 |
22 |
3 |
4 |
2,3 (1,2) |
|
Monitoring arzneimittelspezifischer Laborparameter |
62 |
126 |
82 |
36 |
26 |
9 |
5 |
2,6 (1,3) |
|
Monitoring von Umweltfaktoren |
34 |
113 |
93 |
44 |
48 |
11 |
3 |
2,8 (1,2) |
|
Patientenzentriertheit der Verordnung und Behandlung |
18 |
133 |
129 |
41 |
24 |
2 |
3 |
2,8 (1,0) |
|
Berücksichtigung möglicher Arzneimittelinteraktionen |
38 |
102 |
81 |
47 |
53 |
8 |
17 |
3,0 (1,3) |
|
Monitoring von körperlichen Beschwerden |
36 |
122 |
101 |
45 |
33 |
3 |
6 |
3,0 (1,3) |
|
Überprüfung der Indikationsstellung im Behandlungsverlauf |
45 |
100 |
87 |
52 |
49 |
10 |
3 |
3,0 (1,3) |
|
Gewähr, dass Verordnung nur bei entspr. Indikationsstellung erfolgte |
25 |
104 |
111 |
33 |
50 |
14 |
9 |
3,1 (1,3) |
|
Prüfung von Wirkungen und unerwünschten Nebenwirkungen |
32 |
86 |
94 |
54 |
64 |
9 |
7 |
3,2 (1,3) |
|
Einbeziehung und Unterstützung von Angehörigen und Umfeld |
||||||||
|
a) Über Ziele der Behandlung |
45 |
151 |
66 |
49 |
23 |
10 |
5 |
2,7 (1,2) |
|
b) Über Wirkungen und Nebenwirkungen |
19 |
79 |
85 |
64 |
74 |
22 |
6 |
3,5 (1,4) |
|
Aufklärung und Einwilligung |
28 |
74 |
94 |
48 |
60 |
30 |
12 |
3,4 (1,4) |
|
Berücksichtigung nicht-psychopharmakologischer Behandlungsoptionen |
||||||||
|
a) In Betracht gezogen |
8 |
45 |
61 |
49 |
86 |
74 |
23 |
4,2 (1,5) |
|
b) Tatsächlich verordnet |
6 |
41 |
52 |
35 |
81 |
105 |
26 |
4,4 (1,5) |
|
Aufklärung über Off-Label-Gebrauch |
||||||||
|
a) Mitarbeiter |
20 |
34 |
28 |
22 |
67 |
101 |
72 |
4,4 (1,7) |
|
b) Bewohner bzw. gesetzliche Vertreter |
10 |
20 |
31 |
26 |
63 |
109 |
85 |
4,7 (1,5) |
Anmerkung: Mittelwert (M) und Standardabweichung (SD) errechnen sich aus den gültigen Antworten. Die Kriterien sind aufsteigend nach dem Mittelwert sortiert
Qualitätsbeurteilungen in Abhängigkeit von Stichproben- und Einrichtungsmerkmalen
Der Summenwert der Qualitätsbewertungen unterscheidet sich in Abhängigkeit von einzelnen Stichprobencharakteristika (Tab. 3): Die Praxis der Psychopharmakotherapie beurteilten die unter 30-jährigen Studienteilnehmer negativer (M = 3,28; SD = 0,7) als die über 50-jährigen (M = 2,84; SD = 0,8). In Übereinstimmung hiermit fand sich, dass Studienteilnehmer, die seit mehr als elf Jahren in ihrem Beruf tätig sind, die Psychopharmakotherapie besser (M = 2,91; SD = 0,9) bewerteten als diejenigen, die zwischen sechs und zehn Jahren Berufserfahrung aufweisen (M = 3,40; SD = 0,7). In ähnlicher Form bewerteten Studienteilnehmer, die seit mehr als elf Jahren in der eigenen Wohneinrichtung tätig sind, die Praxis der Psychotherapie besser (M = 2,88; SD = 0,9) als Studienteilnehmer, die in der eigenen Wohneinrichtung seit weniger als fünf Jahren (M = 3,22; SD = 0,8) bzw. seit sechs bis zehn Jahren (M = 3,16; SD = 0,8) tätig sind. Studienteilnehmer, die regelmäßig an ärztlichen Visiten mit einem Psychiater oder einem Neurologen teilnahmen, bewerteten die Praxis der Psychopharmakotherapie signifikant besser (M = 2,90; SD = 0,9) als Studienteilnehmer, die dies nicht von sich berichteten (M = 3,22; SD = 0,7).
Tab. 3. Qualitätsbeurteilungen in Abhängigkeit von Stichprobencharakteristika; Fettdruck: statistisch signifikant
|
Item |
n |
M |
(SD) |
t-, F-Wert |
p(Kennwert) |
|
Bundesland
|
110 240 |
3,08 3,01 |
(0,8) (0,9) |
t = 7,38 |
0,461 |
|
Alter [Jahre]
|
21 97 96 136 |
3,28 3,20 3,07 2,84 |
(0,7)a (0,8)a,b (0,8)a,b (0,8)b |
F = 4,44 |
0,004 |
|
Geschlecht
|
148 202 |
2,94 3,10 |
(0,8) (0,9) |
t = 1,86 |
0,061 |
|
Höchster Schulabschluss
|
85 209 |
3,04 3,06 |
(0,9) (0,8) |
t = 0,14 |
0,889 |
|
Berufsausbildung
|
109 156 72 |
3,10 3,04 2,95 |
(0,8) (0,8) (0,8) |
F = 0,73 |
0,481 |
|
Aktueller Beruf
|
36 85 163 |
3,17 3,03 3,00 |
(0,7) (0,8) (0,8) |
F = 0,68 |
0,506 |
|
Abschluss als Heilerziehungspfleger
|
129 221 |
3,09 3,00 |
(0,8) (0,9) |
t = 0,96 |
0,338 |
|
Abschluss als Heilpädagoge
|
25 325 |
3,08 3,03 |
(1,0) (0,8) |
t = 0,31 |
0,754 |
|
Abschluss als Sonderpädagoge
|
56 294 |
2,82 3,07 |
(0,8)a (0,8)b |
t = 2,06 |
0,040 |
|
Berufserfahrung, insgesamt
|
47 70 233 |
3,10 3,40 2,91 |
(0,7)a,b (0,7)a (0,9)b |
F = 9,86 |
0,000 |
|
Berufserfahrung, in aktueller Einrichtung
|
95 75 180 |
3,22 3,16 2,88 |
(0,8)a (0,8)a (0,9)b |
F = 4,19 |
0,002 |
|
Regelmäßige Teilnahme an fachärztlichen Visiten
|
205 145 |
2,90 3,22 |
(0,9)a (0,7)b |
t = 3,58 |
0,000 |
a,b Mittelwerte mit unterschiedlichen Hochindizes unterscheiden sich signifikant
Tabelle 4 zeigt, dass die Bewertungen zur Qualität der Praxis der Psychopharmakotherapie der Menschen mit IE von zahlreichen einrichtungsspezifischen Faktoren bestimmt sind. Es ergibt sich insgesamt das Bild, dass vor allem die Art der Kooperation mit den verschiedenen Facharztgruppen und der Modus der regulären Arztvisiten einen Einfluss auf die Qualitätsbeurteilungen haben. Ein besonders großer Mittelwertunterschied (Cohens d = 0,71) findet sich in Abhängigkeit davon, ob in der Wohneinrichtung unabhängig von den regulären Visiten regelmäßig Fallkonferenzen zwischen den Mitarbeitern und den betreuenden Ärzten stattfinden (M = 2,60; SD = 0,8) oder nicht (M = 3,20; SD = 0,9). Die Gesamtbeurteilungen zur Qualität der Psychotherapie waren dabei unabhängig von der Gesamtkapazität der Wohneinrichtung.
Tab. 4. Qualitätsbeurteilungen in Abhängigkeit von Einrichtungsmerkmalen; Fettdruck: statistisch signifikant
|
Item |
n |
M |
(SD) |
t-, F-Wert |
p(Kennwert) |
|
Zielgruppen der Wohneinrichtungen1 |
Menschen mit leichter und mittelgradiger IE
|
243 107 |
3,13 2,81 |
(0,8)a (0,8)b |
t = 3,31 |
0,001 |
|
Menschen mit schwerer und schwerster IE
|
213 137 |
3,04 3,02 |
(0,8) (0,8) |
t = 0,18 |
0,859 |
|
Menschen mit IE und CPK2
|
51 299 |
3,04 3,03 |
(0,8) (0,9) |
t = 0,03 |
0,975 |
|
Menschen mit IE und Verhaltensauffälligkeiten
|
268 82 |
3,01 3,12 |
(0,9) (0,8) |
t = 1,06 |
0,291 |
|
Wohnbereich speziell für Bewohner mit herausforderndem Verhalten
|
85 265 |
2,84 3,10 |
(0,9)a (0,8)b |
t = 2,50 |
0,013 |
|
Gesamtkapazität der Wohneinrichtung (n = 329)
|
67 103 103 56 |
3,15 3,08 2,95 2,84 |
(0,8) (0,8) (0,9) (0,9) |
F = 1,88 |
0,133 |
|
Modus der Tagesstrukturierung
|
45 31 274 |
3,14 3,30 2,98 |
(0,9) (0,7) (0,8) |
F = 2,48 |
0,085 |
|
Kooperation mit Allgemeinärzten
|
237 112 |
2,94 3,24 |
(0,8)a (0,8)b |
t = 3,16 |
0,002 |
|
Häufigkeiten von Visiten von Allgemeinärzten
|
146 102 19 83 |
2,91 3,15 3,01 3,10 |
(0,9) (0,8) (0,8) (0,8) |
F = 1,95 |
0,122 |
|
Kooperation mit Fachärzten für PSY
|
227 122 |
2,88 3,32 |
(0,8)a (0,8)b |
t = 4,84 |
0,000 |
|
Häufigkeiten von Visiten von Fachärzten für PSY
|
81 173 28 68 |
2,79 3,03 3,17 3,25 |
(0,9)a (0,8)a,b (0,7)a,b (0,8)b |
F = 2,91 |
0,005 |
|
Modus der regulären Arztvisiten
|
79 114 157 |
2,82 3,27 2,97 |
(0,8)a (0,8)b (0,9)a |
F = 7,85 |
0,000 |
|
Anteil der psychopharm. behandelten Bewohner
|
49 157 99 45 |
2,95 3,08 2,99 3,03 |
(0,8) (0,8) (0,9) (0,9) |
F = 0,45 |
0,719 |
|
Fallkonferenzen unabhängig v. d. regulären Visiten
|
99 251 |
2,60 3,20 |
(0,8)a (0,9)b |
t = 6,33 |
0,000 |
|
Regelhafter Kontakt zu spezialisierter stationärer akutpsychiatrischer Einrichtung
|
135 215 |
2,83 3,16 |
(0,8)a (0,8)b |
t = 3,61 |
0,000 |
|
Regelhafter Kontakt zu ambulantem Psychotherapeuten
|
107 243 |
2,77 3,15 |
(0,7)a (0,8)b |
t = 3,97 |
0,000 |
1 Mehrfachantworten möglich; 2 CPK: Menschen mit einer chronischen psychischen Erkrankung; a,b Mittelwerte mit unterschiedlichen Hochindizes unterscheiden sich signifikant; PSY: Psychiatrie und Psychotherapie
Problemfelder bei und Anregungen zur Verbesserung der Psychopharmakotherapie
Aus den Antworten auf die offenen Fragen zu Verbesserungsvorschlägen konnten fünf Oberkategorien zu Problemfeldern und darauf bezogenen Verbesserungsvorschlägen identifiziert werden: 1.) Schließen bestehender Versorgungslücken, 2.) Verbesserung von Wissensstand, 3.) stärkere Patientenzentrierung und Einbezug des Umfelds, 4.) Gewährleistung einer umfassenden Diagnostik und regelhafter Kontrollen sowie 5.) kritischer Umgang mit Psychopharmaka und Einsatz von Alternativen bzw. Ergänzungen zur Psychopharmaka. Die skizzierten Problemfelder und die sich darauf jeweils beziehenden Anregungen sind in Abbildung 1 dargestellt. Das detaillierte Kategoriensystem inklusive der Häufigkeitsangaben und Ankerbeispielen ist vom korrespondierenden Autor erhältlich.
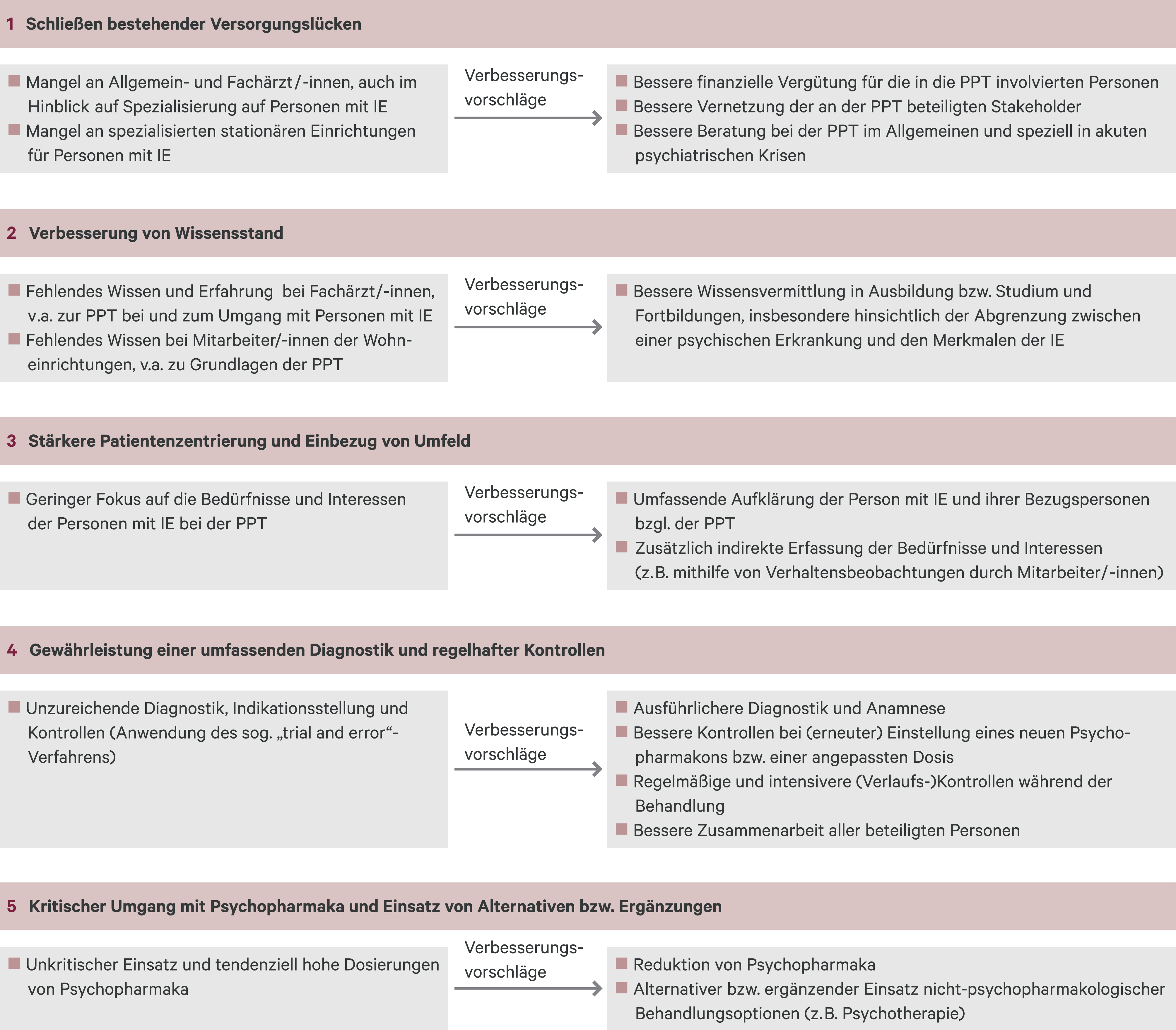
Abb. 1. Problemfelder (links) bei der und Verbesserungsvorschläge (rechts) für die Psychopharmakotherapie (PPT) bei Menschen mit intellektuellerEntwicklungsstörung (IE) aus Sicht der Mitarbeiter
Diskussion
Stärken und Limitationen, Zusammenfassung
Im Rahmen unserer bundesweiten Befragung konnten 350 Mitarbeiter aus stationären Wohneinrichtungen für Menschen mit IE befragt werden. Daten über die in den teilnehmenden Wohneinrichtungen verordneten Psychopharmaka liegen uns nicht vor; auch sind die Angaben zu den in den Wohneinrichtungen lebenden Menschen mit IE begrenzt. Die Erhebung hat keinen Anspruch auf Repräsentativität, bildet aber das Meinungsbild einer Vielzahl in diesem Versorgungssektor tätiger Personen ab. Die qualitativen Auswertungen erfolgten systematisiert und nach höchstem methodischem Standard.
Die Studienteilnehmer urteilten sehr differenziert über die Qualität der in der eigenen Wohneinrichtung praktizierten Psychopharmakotherapie, wobei die jüngeren, über weniger Berufserfahrung verfügenden Studienteilnehmer im Durchschnitt ein kritischeres Bild zeichneten als die älteren Studienteilnehmer mit längerer Berufserfahrung. Es muss offenbleiben, inwieweit die Angaben Ausdruck einer allgemeinen und grundlegenden Einstellung gegenüber Psychopharmaka sind und inwieweit die zum Teil auch sehr kritischen Äußerungen zu bestimmten Aspekten die Realität der erlebten Praxis widerspiegeln. Hierfür spricht, dass fast drei Viertel der Befragten vor dem Hintergrund ihrer Praxiserfahrung der Ansicht sind, dass sich die Praxis der Psychopharmakotherapie von Menschen mit geistiger Behinderung von der Praxis der Psychopharmakotherapie von nicht geistig behinderten Personen unterscheidet.
Die vorgelegten quantitativen Auswertungen deuten darauf hin, dass die Qualität der Psychopharmakotherapie vielfach bereits durch die Modifikation struktureller Rahmenbedingungen verbessert werden kann. Dies ergibt sich zum einen daraus, dass die Studienteilnehmer die Psychopharmakotherapie im Durchschnitt dann besser beurteilten, wenn sie regelmäßig an Fallkonferenzen teilnehmen konnten und wenn Fallkonferenzen unabhängig von regulären Arztvisiten stattfanden; zum anderen war die Qualität der Psychopharmakotherapie aus Sicht der Studienteilnehmer auch dann besser, wenn die Arztvisiten aufsuchend und damit in der Wohneinrichtung stattfanden und nicht im Rahmen einer „Kommstruktur“ ausschließlich in der Arztpraxis.
Die qualitativen Auswertungen zeigen, dass es aus Sicht der befragten Mitarbeiter einer Vielzahl weiterer Maßnahmen bedarf, um die Qualität der Psychopharmakotherapie der von ihnen betreuten Klienten zu optimieren. Hierzu zählen die Schließung der bestehenden stationären und ambulanten Versorgungslücken (u. a. mithilfe einer besseren finanziellen Vergütung aller Beteiligten), ein besseres Fachwissen bei Ärzten und Mitarbeitern der Wohneinrichtungen sowie die Fokussierung auf die Bedürfnisse und Interessen der Person mit IE. Ein „Trial-and-Error“-Vorgehen sei möglichst zu vermeiden, eine umfassende Diagnostik und regelhafte Kontrollen bei Einstellung und Dosisanpassung müssten gewährleistet werden. Unterstützt werden könne dies unter anderem durch eine verbesserte Zusammenarbeit aller an der Psychopharmakotherapie beteiligten Personen. Außerdem berichteten die Mitarbeiter von einem aus ihrer Sicht häufig unreflektierten Umgang mit Psychopharmaka und forderten die vermehrte Anwendung nicht-psychopharmakologischer Alternativen und Ergänzungen wie eine Psychotherapie. Nach Ansicht vieler Studienteilnehmer fehlt es hier jedoch an Psychotherapeuten, die sich auf die Behandlung von Personen mit IE und psychischer Störung spezialisiert haben.
Einordnung
Die im Rahmen unserer Befragung ermittelten kritischen Beurteilungen zur Qualität der Psychopharmakotherapie stehen in guter Übereinstimmung mit nationalen und internationalen Befunden. Im Ergebnis empirischer Studien zur Psychopharmakotherapie von Menschen mit IE ist ein übermäßiger Off-Label-Gebrauch häufig festgestellt und vielfach kritisch bewertet worden (z. B. [14, 20, 26]). Übersichtsartikel zur Wirksamkeit nicht-psychopharmakologischer Behandlungsoptionen fanden kaum Studien hierzu und riefen daher zu verstärkter Forschung in diesem Bereich auf (z. B. [6, 15]).
Die von unseren Studienteilnehmern vorgeschlagenen Maßnahmen zur Verbesserung der Psychopharmakotherapie von Menschen mit IE wurden in dieser oder ähnlicher Form bereits von unterschiedlichen Autorengruppen vorgeschlagen. Versorgungslücken im Bereich Psychiatrie und Psychotherapie wurden beispielsweise auch im Rahmen einer Befragung von Menschen mit IE, Angehörigen von Menschen mit IE sowie von Mitarbeitern von Eingliederungshilfeträgern aufgezeigt [27]. Die Forderung nach einer adäquaten Vergütung für den vermehrten Zeitaufwand für Kommunikation und Diagnose wird seit Langem aufgestellt (z. B. [4, 12, 18]). Ein verbessertes Konzept zur Aus-, Fort- und Weiterbildung wird ebenfalls seit einigen Jahren gefordert; Mau et al. [18] sowie die Deutsche Gesellschaft für Psychiatrie und Psychotherapie, Psychosomatik und Nervenheilkunde (DGPPN) [4] weisen beispielsweise darauf hin, dass für die Versorgung von Menschen mit IE notwendiges Wissen „bereits im Studium in Teilen erworben und danach kontinuierlich vertieft werden“ muss. In ähnlicher Form wie die Teilnehmer unserer Studie fordern beispielsweise Sappok et al. [21] ein interdisziplinäres Denken und die Vernetzung allgemeiner und spezialisierter Angebotsformen. Die DGPPN schließlich fordert, auch das in Übereinstimmung mit befragten Studienteilnehmern, die Intensivierung und Qualifizierung der Forschung, vor allem der Versorgungsforschung sowie der Therapieforschung [25].
Resümee
Die in dieser Arbeit erhobenen Qualitätsbeurteilungen deuten erneut darauf hin, dass Leitlinien zur Psychopharmakotherapie bei Menschen mit IE in zentralen Punkten nicht ausreichend umgesetzt werden und daher Anstrengungen unternommen werden sollten, die zu einer erhöhten Leitlinienadhärenz beitragen. Die diesbezüglichen Empfehlungen, die die in der Wohnbetreuung von Menschen mit IE tätigen Mitarbeiter gegeben haben, unterscheiden sich nicht wesentlich von Empfehlungen ärztlicher Experten und Fachgesellschaften. In der aktuellen Versorgungspraxis scheint auch vor diesem Hintergrund ein engerer Austausch der beteiligten Personen vielversprechend.
Danksagung
Wir danken Dr. Irina Müller, Katlen Trautmann, Paula Moritz, Julia Dobrindt und Dr. Andrea Koch sowie allen Studienteilnehmern.
Interessenkonflikterklärung
Die Autoren erklären, dass kein Interessenkonflikt besteht.
Literatur
1. AWMF (2021). S2k Praxisleitlinie Intelligenzminderung. AWMF-Register Nr. 028–042. https://www.awmf.org/uploads/tx_szleitlinien/028-042l_S2k_Intelligenzminderung_2021-09.pdf (Zugriff am 21.04.2022).
2. Cooper S, Smiley E, Morrison J, Williamson A, et al. Mental ill-health in adults with intellectual disabilities: prevalence and associated factors. Br J Psychiatry 2017;190:27–35.
3. Deb S, Kwok H, Bertelli M, Salvador-Carulla L, et al. International guide to prescribing psychotropic medication for the management of problem behaviours in adults with intellectual disabilities. World Psychiatry 2009;8:181–6.
4. DGPPN. Positionspapier „Zielgruppenspezifische psychiatrische und psychotherapeutische Versorgung von Erwachsenen mit geistiger Behinderung und zusätzlichen psychischen Störungen – Situation, Bedarf und Entwicklungsperspektiven“, 2019.
5. Engel C, Szrama E, Häßler F. Die psychopharmakologische Therapie von Menschen mit geistiger Behinderung – Ein Vergleich der Jahre 1991 und 2005. Psychiat Prax 2010;37:391–6.
6. Hamers PCM, Festen DAM, Hermans H. Non-pharmacological interventions for adults with intellectual disabilities. J Intellect Disabil Res 2018;62:684–700.
7. Häßler F, Buchmann J, Reis O. Psychopharmaka und Polypharmazie. Die Behandlung von Menschen mit geistiger Behinderung. Nervenheilkunde 2005;24:811–8.
8. Häßler F, Reis O, Weirich S. Psychopharmakotherapie bei Kindern, Jugendlichen und Erwachsenen mit Intelligenzminderung und expansivem herausforderndem Verhalten. Psychopharmakotherapie 2019;26:315–21.
9. Hennicke K. Psychopharmaka in Wohnstätten der Behindertenhilfe – Vermutungen über eine zunehmend unerträgliche Situation. In: Hennicke K (Hrsg.). Psychopharmaka in der Behindertenhilfe – Fluch oder Segen? Materialien der DGSGB. Band 17. Berlin: DGSGB, 2008.
10. Hsu SW, Chiang YC, Chang YC, Lin JD, et al. Trends in the use of psychotropic drugs in people with intellectual disability in Taiwan: a nationwide outpatient service study, 1997–2007. Res Dev Disabil 2014;35:364–72.
11. Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen. Umsetzung von Leitlinien – hinderliche und förderliche Faktoren. IQWIG-Berichte Nr. 389, 2016.
12. Klinkhammer G. Medizinische Versorgung von Menschen mit schwerer geistiger Behinderung. Zeit zum Hinhören, Hinschauen und Mitfühlen. Dtsch Ärztebl 2009;106:A335–8.
13. Koch A, Vogel A, Becker T, Salize HJ, et al. Proxy- and self-reported QoL in adults with intellectual disabilites: impact of psychiatric symptoms, problem behavior, psychotropic medication and unmet needs. Res Dev Disabil 2015; 45–46:136–46.
14. Koch A, Dobrindt J, Schützwohl M. Prevalence of psychotropic medication and factors associated with antipsychotic treatment in adults with intellectual disabilities. A cross-sectional, epidemiological study in Germany. JIDR 2021;65:186–98.
15. Koslowski N, Klein K, Arnold K, Kösters M, et al. Effectiveness of interventions for adults with mild to moderate intellectual disabilities and mental health problems: systematic review and meta-analysis. Br J Psychiatry 2016;209: 469–74.
16. Kuckartz U. Qualitative Inhaltsanalyse: Methoden, Praxis, Computerunterstützung. Grundlagentexte Methoden. 4. Auflage. Weinheim, Basel: Beltz Juventa, 2017.
17. Lunsky Y, De Oliveira C, Wilton A, Wodchis W. High health care costs among adults with intellectual disabilities: a population-based study. JIDR 2019;63:124–37.
18. Mau V, Grimmer A, Poppele G, Felchner A, et al. Geistig oder mehrfach behinderte Menschen. Bessere Versorgung möglich. Dtsch Ärztebl 2015;47:A1980–4.
19. National Institute for Clinical Excellence (NICE). Psychotropic medicines in people with learning disabilities whose behaviour challenges. London: NICE, 2017.
20. Ramerman L. Off-label use of antipsychotic medication in people with intellectual disabilities: adherence to guidelines, long-term-effectiveness, and effects on quality of life. Rijksuniversiteit Groningen, 2019.
21. Sappok T, Diefenbacher A, Winterholler M. Medizinische Versorgung von Menschen mit Intelligenzminderung. Dtsch Ärztebl Int 2019;116:809–16.
22. Schützwohl M, Koch A, Koslowski N, Puschner B, et al. Mental illness, problem behaviour, needs and service use in adults with intellectual disability. Soc Psychiatry Psychiatr Epidemiol 2016;51:767–76.
23. Schützwohl M, Sappok T. CME Zertifizierte Fortbildung. Psychische Gesundheit bei Personen mit Intelligenzminderung. Nervenarzt 2020;91:271–81.
24. Schützwohl M, Voss E, Stiawa M, Salize HJ, et al. Bedingungsfaktoren psychopharmakologischer Behandlung von Erwachsenen mit leichter oder mittelgradiger Intelligenzminderung. Nervenarzt 2017;88:1273–80.
25. Sheehan R, Hassiotis A, Walters K, Osborn D, et al. Mental illness, challenging behavior, and psychotropic prescribing in people with intellectual disability: UK population based cohort study. BMJ 2015;351:h4326.
26. Sheehan R. Psychotropic prescribing in people with intellectual disability and challenging behaviour. Aligning evidence, practice, and policy. BMJ 2017;358:j3896.
27. Steffen P, Blum K. Menschen mit geistiger Behinderung. Defizite in der Versorgung. Dtsch Ärztebl 2012;109:A860–2.
28. Trollor JN, Salomon C, Franklin C. Prescribing psychotropic drugs to adults with an intellectual disability. Austr Prescr 2016;39:126–30.
29. Tsiouris JA, Kim SY, Brown WT, Pettinger J, et al. Prevalence of psychotropic drug use in adults with intellectual disability: Positive and negative findings from a large scale study. J Autism Dev Disord 2013;43:719–31.
Prof. Dr. sc. hum. habil. Dipl.-Psych. Matthias Schützwohl, Klinik und Poliklinik für Psychiatrie und Psychotherapie am Universitätsklinikum Carl Gustav Carus der TU Dresden, Fetscherstraße 74, 01307 Dresden, E-Mail: matthias.schuetzwohl@ukdd.de
Nicole Stasch, Lea Mayer, Silvia Krumm, Klinik für Psychiatrie und Psychotherapie II der Universität Ulm am Bezirkskrankenhaus Günzburg
Indra Krönke, Annegret Reupert, Klinik und Poliklinik für Psychiatrie und Psychotherapie am Universitätsklinikum Carl Gustav Carus der TU Dresden, Fetscherstraße 74, 01307 Dresden
Psychotropic medication in adults with intellectual disability. The view of caregivers from residential facilities
Background: Psychopharmacotherapy for adults with disorders of intellectual development (ID) is subject to criticism, particularly with regard to the treatment of individuals living in residential accommodation. The aim of the present study was to assess the quality of the psychotropic medication and to identify factors that may affect adherence to existing guidelines for prescribing these drugs to adults with ID. Moreover, suggestions for the improvement of psychotropic medication were to be gathered.
Methods: We interviewed staff of residential accommodation for adults with ID using an anonymous online survey based on a self-developed questionnaire.
Results: Study participants (n = 350) assessed the quality of psychopharmacotherapy differentially and in part very critically. An improvement of psychotropic prescription was indicated through the adjustment of specific parameters. In addition, the following suggestions for improvement of psychopharmacotherapy were mentioned: Closing of existing gaps in care, improvement of knowledge, stronger patient-centeredness and inclusion of the environment, guarantee of comprehensive diagnostics and regular controls as well as critical handling of psychopharmaceuticals and the use of alternatives or supplements to psychopharmaceuticals.
Conclusion: Psychopharmacotherapy of adults with ID living in residential accommodations might be improved by establishing case conferences during outreach visits. However, comprehensive structural changes are needed to close the gaps in care identified by the study participants.
Key words: intellectual developmental disorder, psychopharmacotherapy, guideline adherence, supported accommodation, online-survey
Psychopharmakotherapie 2022; 29(03):96-105
