Michael Schneider, Timo Greiner, Rüdersdorf bei Berlin/Neuruppin, Detlef Degner, Göttingen, Stefan Bleich, Hannover, Renate Grohmann, München, Sermin Toto, Hannover, und Martin Heinze, Rüdersdorf bei Berlin/Neuruppin
Kasuistik
Die Aufnahme der Anfang 80-jährigen Patientin auf die akutpsychiatrische Station erfolgte unter der Diagnose einer akut polymorphen psychotischen Störung ohne Symptome einer Schizophrenie (ICD 10: F23.0). Psychopathologisch standen akustische und optische Halluzinationen, Beeinträchtigungswahn, Wahnstimmung sowie eine gedrückte Stimmungslage begleitet von Ängsten im Vordergrund.
An somatischen Begleiterkrankungen waren ein Hypertonus, behandelt mit Ramipril, ein Glaukom, behandelt mit Dorzolamid-Augentropfen, sowie eine asymptomatische Harnstauung Grad II bei Verdacht auf Ureterabgangsstenose dokumentiert. Aufgrund einer überaktiven Blase nahm die Patientin seit Jahren Solifenacin (Vesikur®) in einer Dosis von 5 mg/Tag ein.
Die Medikation der Patientin ist in Abbildung 1 dargestellt. Zu Beginn des zweimonatigen Aufenthalts erhielt die Patientin Risperidon in einer Tagesdosis zwischen 2 und 3 mg/Tag und Lorazepam mit einer festen Tagesdosis von 1 mg sowie weitere Bedarfsgaben bis maximal 3 mg/Tag. Solifenacin wurde auf 2,5 mg reduziert, da eine mögliche delirogene Wirkung vermutet wurde. Lorazepam konnte im weiteren Verlauf beendet und die weiterhin notwendige schlafanstoßende Wirkung durch Pipamperon 20 mg/Tag erreicht werden.
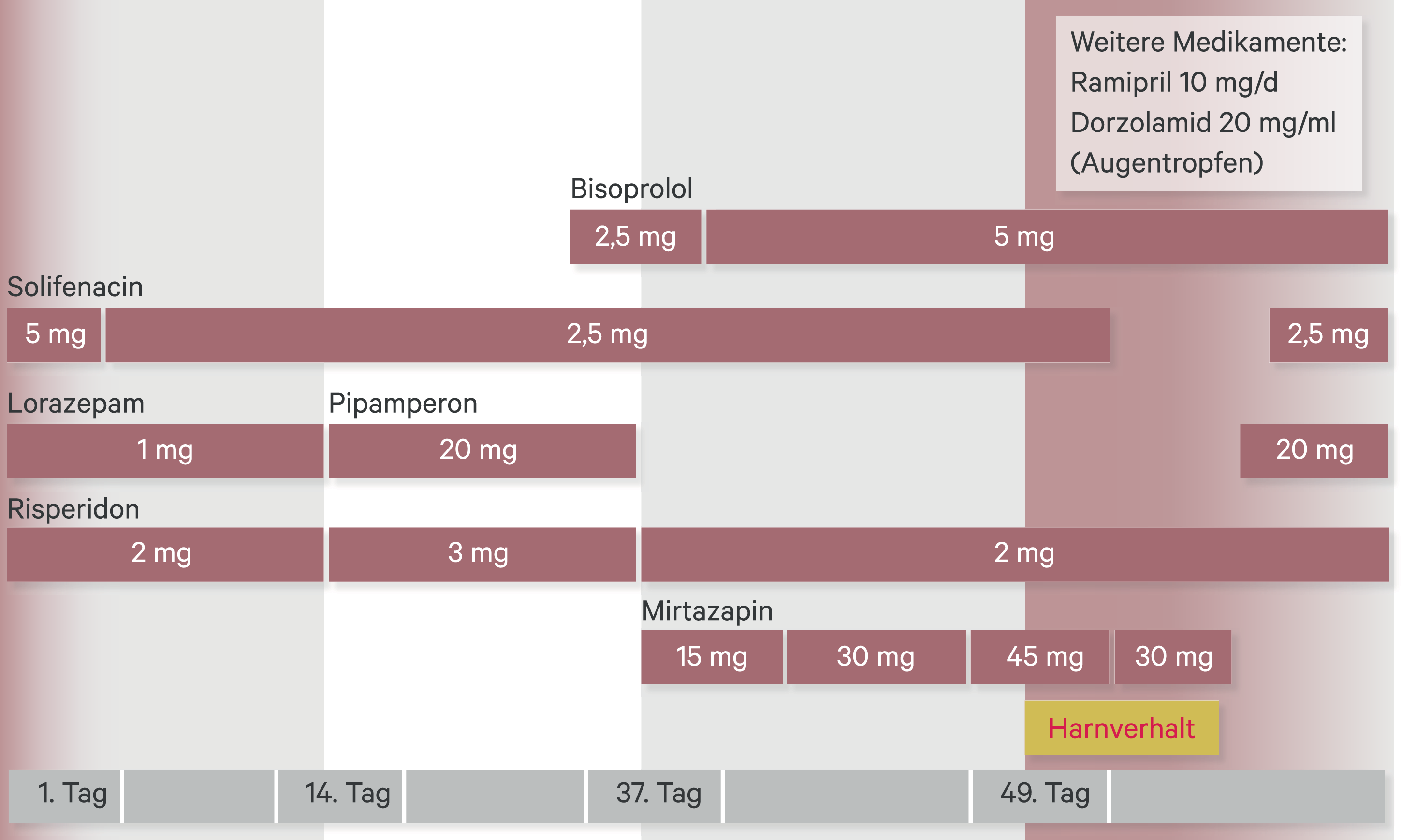
Abb. 1. Übersicht zum Verlauf der medikamentösen Behandlung im dargestellten Fall
Aufgrund wiederholt deutlich erhöhter Blutdruckwerte > 180 mm Hg systolisch wurde die vorbestehende antihypertensive Medikation mit der schrittweisen Eindosierung von Bisoprolol bis auf 5 mg/Tag erweitert.
Nach Abklingen der psychotischen Symptome sowie der Ängste stand nun eine depressive Symptomatik im Vordergrund. Die Behandler beendeten die Medikation mit Pipamperon und verordneten Mirtazapin in einer Dosis von 15 mg/Tag, welche nach fünf Tagen auf 30 mg/Tag und nach einer weiteren Woche auf 45 mg/Tag erhöht wurde. Nach Einnahme der erstmaligen Dosis von 45 mg klagte die Patientin wenige Stunden später über ausgeprägten Harndrang mit Schmerzen. Trotz mehrfacher Versuche gelang es der Patientin nicht, Wasser zu lassen. Nach Anlage eines Katheters wurden 900 ml Urin abgelassen. Mirtazapin wurde auf 30 mg/Tag reduziert, Solifenacin pausiert. Der Katheter konnte noch am gleichen Tag gezogen werden, Komplikationen oder ein erneuter Harnverhalt traten nicht auf.
In der Folge lehnte die Patientin eine weitere Einnahme des Mirtazapins ab. Auch der Wechsel auf ein anderes Antidepressivum kam für sie nicht mehr infrage. Da sich der Tag-Nacht-Rhythmus erneut destabilisierte, wurde die abendliche Medikation mit Pipamperon 20 mg/Tag wieder aufgenommen. Das Solifenacin wurde nach zehn Tagen Pause mit 2,5 mg/Tag fortgeführt. Die Patientin stabilisierte sich nur zögerlich und wurde mit depressiver Restsymptomatik in die ambulante Behandlung entlassen.
Diskussion
Ein Harnverhalt bezeichnet die Unfähigkeit, die Blase vollständig zu entleeren. Bei einem akuten Harnverhalt als urologischem Notfall können die Betroffenen überhaupt keine bewusste Harnentleerung mehr herbeiführen, oft treten begleitend intensive Schmerzen auf. Um weitere Schäden wie eine Ruptur der Blasenwand oder Nierenschäden zu verhindern, ist eine umgehende Katheterisierung indiziert.
Ein akuter Harnverhalt tritt ungleich häufiger bei Männern als bei Frauen auf. In einem Review zu medikamenteninduziertem Harnverhalt nennen Verhamme et al. eine Inzidenz für Männer von 2,2 bis 6,8 pro 1000 Personenjahre [15]. Für Frauen finden sich nur wenige verlässliche Zahlen. Die Autoren ziehen zum Vergleich eine ältere prospektive Studie aus Schweden heran, welche 18 Fälle auf 700 000 Frauen analysiert [9]. Die Diskrepanz erklärt sich durch den Hauptrisikofaktor eines Harnverhalts: eine Obstruktion der ableitenden Harnwege aufgrund einer benignen Prostatahyperplasie (BPH) bei Männern. Weitere Risikofaktoren sind ein fortgeschrittenes Patientenalter (gekoppelt an das Auftreten der BPH), weitere chronische Ursachen einer Obstruktion wie eine Urethrastriktur oder Neoplasien der Harnwege und der benachbarten Organe, Diabetes mellitus, Verstopfung, Bewegungsarmut, neurologische Erkrankungen, chirurgische Eingriffe oder Medikamente [15]. Medikamenteninduzierter Harnverhalt erscheint insgesamt selten. In nur 2 % der Fälle bei adulten Patienten und 13 % bei Kindern werden Medikamente als allein verursachend angesehen. Neben Antidepressiva und Antipsychotika werden auch Anästhetika, Opioide, Benzodiazepine, Anticholinergika, Calciumkanalblocker und nichtsteroidale Antirheumatika als häufigste Auslöser genannt [4].
Eine Vielzahl an Medikamenten zeigt eine anticholinerge Wirkkomponente, dies kann sich klinisch unter anderem als Blockade des parasympathischen Teils des vegetativen Nervensystems zeigen. Die Kontrolle der Miktion ist komplex, der Parasympathikus spielt bei der Ausführung der Miktion eine wichtige Rolle. So ist der Blasenmuskel hauptsächlich parasympathisch innerviert. Während des Miktionsvorgangs wird die Blase durch Kontraktion des M. detrusor vesicae entleert. Durch eine anticholinerge Blockade kann der hierbei ausgeschüttete Neurotransmitter Acetylcholin sein Signal an die vorrangig in der Detrusormuskulatur vorhandenen muskarinergen M2/M3-Rezeptoren nicht weiterleiten. Eine mögliche Folge kann eine Blasenentleerungsstörung sein. Ein weiterer kontinenzerhaltender Mechanismus ist die Kontraktion des M. sphincter vesicae internus; dieser ist über Alpha1-Adrenozeptoren sympathisch innerviert und kann durch alpha1-agonistisch wirkende Medikamente in seiner für die Miktion wichtigen Relaxation gehindert werden.
Die bei diesem Fallbericht angewendeten Psychopharmaka zeigen hinsichtlich dieser peripher vermittelten unerwünschten Arzneimittelwirkungen (UAW) ein günstiges Profil. Mirtazapin als zugleich noradrenerg und serotonerg wirkendes Antidepressivum mit zusätzlicher Blockade präsynaptischer adrenerger Alpha2A/C-Autozeptoren und Serotoninrezeptoren vom Subtyp 5-HT2A mit begleitender antihistaminerger Komponente zeigt nur geringe Affinität zu muskarinergen und alpha1-adrenergen Rezeptoren. Risperidon ist ein Antipsychotikum der zweiten Generation mit vorrangiger Blockade von 5-HT2A(C)-, 5-HT7-, D2- und Alpha1-Rezeptoren [1]. Folgerichtig erscheint die Möglichkeit einer Harninkontinenz als UAW laut der Fachinformation wahrscheinlicher als eine Harnretention [5].
Für diesen Fall von großer Bedeutung ist die schon seit Jahren vorbestehende Einnahme von Solifenacin, einem oral wirksamen Muscarinrezeptor-(M3-)Antagonisten, der zur Behandlung der sogenannten Reizblase oder überaktiven Blase eingesetzt wird [10, 11]. Anticholinergika sind bei diesem Krankheitsbild eine erprobte und zuverlässige Therapie, Wirkstoffe wie Oxybutynin, Darifenacin, Fesoterodin, Tolterodin, Trospiumchlorid und Solifenacin zeigten in zahlreichen Studien eine Verbesserung subjektiver als auch objektiver, urodynamisch verifizierbarer Parameter und werden breit angewendet.
Anticholinerge Nebenwirkungen wie ein Harnverhalt liegen somit in der Natur der Therapie und lassen sich nie ganz vermeiden. Eine aktuelle Übersichtsarbeit berechnet für Patienten über 65 Jahren ein relatives Risiko von 4,17 (95 %-Konfidenzintervall [KI] 1,76–9,89) für das Erleiden einer Harnretention unter Anticholinergika im Vergleich zu Patienten unter 65 Jahren. Eine anticholinerge Therapie der überaktiven Blase ist eine Dauertherapie, 62 % der Patienten beklagen die Rückkehr der Symptome nach Beendigung der Einnahme [11].
Somit zeigt sich bei diesem Fall ein erhöhtes Risiko für einen Harnverhalt durch das fortgeschrittene Alter und die anticholinerge Medikation. Das Solifenacin ist jedoch zu Beginn des Aufenthalts in der Dosis halbiert worden und Risperidon macht einen Harnverhalt durch eine Alpha1-Rezeptorblockade eher unwahrscheinlicher. Eine Erklärung für die Symptomatik der Patientin allein über die peripheren Mechanismen führt hier nicht weiter.
Die zentralen Areale der Miktionskontrolle reichen vom zentralmotorischen Miktionszentrum im präfrontalen Kortex über das pontine Miktionszentrum zum sakralen Zentrum, es werden dabei unter anderem serotonerge und dopaminerge Signalwege integriert. Serotonerge Aktivität bahnt die Speicherung von Urin durch Verstärkung sympathischer und Abschwächung parasympathischer Signale [15]. Veränderungen in der dopaminergen Transmission kann je nach Rezeptorbesatz beides bewirken: Dopamin-D1-Rezeptoren scheinen eine Rolle in der Suppression der Blasenaktivität zu haben, Dopamin-D2-Rezeptoren bahnen die Blasenentleerung [15].
Die serotonerge Aktivität des Mirtazapins in Kombination mit der von Risperidon vermittelten Dopamin-D2-Rezeptor-Blockade kann offensichtlich einen Harnverhalt begünstigen. Es ist anzunehmen, dass die Patientin ein Grundrisiko für einen Harnverhalt durch die anticholinerge Medikation mitbrachte, welches sich durch Risperidon erhöhte und sich schließlich bei der Gabe von 45 mg/Tag Mirtazapin durch eine akut auftretende Symptomatik klinisch manifestierte.
Insgesamt erscheint ein vergleichbar zentral ausgelöster Harnverhalt offenbar selten. Es existieren nur einzelne Fallberichte, beispielsweise bei der Gabe von Ziprasidon über einen Zeitraum von sechs Monaten, bei einer Kombination aus Risperidon und Fluoxetin und unter Mirtazapin mit Anti-Parkinson-Medikation [2, 12, 14].
Zum Ausschluss anderer Ursachen eines Harnverhalts wurde der abgelassene Katheterurin auf Hinweise einer Infektion untersucht, aber weder dort noch in den Blutuntersuchungen fanden sich pathologische Befunde. In der Recherche zu diesem Fallbericht konnte kein explizit erhöhtes Risiko für einen Harnverhalt bei einer vorbekannten Ureterabgangsstenose ermittelt werden. Diese Nebendiagnose wurde aus einem älteren internistischen Arztbrief übernommen und war während des Aufenthalts asymptomatisch.
Zu Beginn des Aufenthalts erhielt die Patientin eine cCT- und MRT-Bildgebung. Dort konnte ein älterer begrenzter Defekt im Centrum semiovale rechts bei ansonsten altersgerechtem Befund dokumentiert werden. Im EEG zeigte sich keine epilepsietypische Aktivität.
Eine Abfrage in einer Interaktionsdatenbank ergab keine für diesen Fall richtungsweisende pharmakokinetische Interaktion zwischen allen angeordneten Medikamenten [13]. Für die begleitende internistische/ophthalmologische Pharmakotherapie bestehend aus Bisoprolol 5 mg/Tag, Ramipril 10 mg/Tag und Dorzolamid 20 mg/ml findet sich laut den entsprechenden Fachinformationen kein erhöhtes Risiko für einen Harnverhalt [6–8].
Der Rückgang der Verschreibungszahlen von Psychopharmaka mit ausgeprägt anticholinerger Wirksamkeit wie trizyklischer Antidepressiva oder – aus der Klasse der Antipsychotika – von Phenothiazinen und Thioxanthenen [3, 15] und die verstärkte Anwendung besser verträglicher Optionen zeigen die erfreuliche Entwicklung hin zu einer für die Patienten optimierten Medikation mit bestmöglicher Verträglichkeit und somit gesteigerten Akzeptanz der Psychopharmakotherapie. Die Entwicklung eines Harnverhalts war bei der hier vorgestellten Patientin bei vorbestehender und noch reduzierter anticholinerger Medikation und der Anwendung von Psychopharmaka ohne nennenswerte anticholinerge Aktivität sicher nicht befürchtet worden. Dieser Fall zeigt, dass in der komplexen Regulation der Miktion mehrere Wirkungsmechanismen zusammenwirken und letzten Endes zu Symptomen führen können. Darüber hinaus darf die im Alter zunehmende Empfindlichkeit bezüglich der Entwicklung von UAW trotz langanhaltender, gut vertragener Pharmakotherapie nicht vergessen werden. In der Leitlinie Harninkontinenz für geriatrische Patienten findet sich zur Therapie der überaktiven Blase mit Anticholinergika der Hinweis, dass die Abwägung zur Pharmakotherapie mit Hinweis auf das Nebenwirkungspotenzial sehr sorgfältig zu erfolgen habe und die Patienten gut überwacht sein sollten [11]. Dies gilt umso mehr, wenn die Pharmakotherapie, so wie im geschilderten Fall, mit Psychopharmaka erweitert wird.
Interessenkonflikterklärung
MS: Keine
TG: Keine
MH: Keine
DD: Keine
RG: Keine
ST: Vortragshonorare Janssen-Cilag GmbH, Otsuka/Lundbeck und Servier, Advisory Board Otsuka
Literatur
1. Benkert O, Hippius H. Kompendium der psychiatrischen Pharmakotherapie. 11. Auflage. Berlin, Heidelberg: Springer Verlag, 2017.
2. Bozikas V, Petrikis P, Karavatos A. Urinary retention caused after fluoxetine-risperidone combination. J Psychopharmacol 2001;15:142–3.
3. Degner D, Grohmann R, Kropp S, Rüther E, et al. Severe adverse drug reactions of antidepressants: results of the German multicenter drug surveillance program AMSP. Pharmacopsychiatry 2004;37(Suppl 1):S39–45.
4. Faure Walker N, Brinchmann K, Batura D. Linking the evidence between urinary retention and antipsychotic or antidepressant drugs: A systematic review. Neurourol Urodyn 2016;35:866–74.
5. https://fachkreise.zentiva.de/-/media/files/zentivade/produkte/risperidon-winthrop/_de_fi_risperidon_winthrop_filmtabletten.pdf (Zugriff am 16.07.2019).
6. https://www.heumann.de/fileadmin/user_upload/produkte/infos/Fachinformation-Ramipril-Heumann-Tabletten.pdf (Zugriff am 24.07.2019).
7. https://www.heumann.de/fileadmin/user_upload/produkte/infos/Fachinformation-Dorzolamid-Heumann-20-mg-ml-Augentropfen.pdf (Zugriff am 24.07.2019).
8. https://www.ratiopharm.de/assets/products/de/label/Bisoprolol-ratiopharm%20Tabletten%20-%203.pdf?pzn=10330069 (Zugriff am 24.07.2019).
9. Klarskov P, Andersen JT, Asmussen CF, Brenøe J, et al. Acute urinary retention in women: a prospective study of 18 consecutive cases. Scand J Urol Nephrol 1987;21:29–31.
10. Leitlinie „Die überaktive Blase“, AWMF-Reg.-Nr: 015–007, Entwicklungsstand S2k, Gültig bis 01.06.2015. Hrsg.: Deutsche Gesellschaft für Gynäkologie und Geburtshilfe e. V. (DGGG), Deutsche Gesellschaft für Urologie e. V. (DGU).
11. Leitlinie „Harninkontinenz bei geriatrischen Patienten, Diagnostik und Therapie“, AWMF-Reg.-Nr: 084–001, Entwicklungsstand S2e. Deutsche Gesellschaft für Geriatrie (DGG).
12. Mago R, Chism LM, Pinninti NR, Certa K. Urinary retention associated with ziprasidone: a case report. J Clin Psychiatry 2008;69:499–500.
13. mediQ.ch: Interaktionsdatenbank. Abgerufen unter: https://mediq.ch/welcome_public (Zugriff am 16.07.2019).
14. Oulis P, Leonardos A, Koulouris GC, Konstantakopoulos G. Mirtazapine-associated urinary retention. J Neuropsychiatry Clin Neurosci 2010;22:352o.e21–2.
15. Verhamme KM, Sturkenboom MC, Stricker BH, Bosch R. Drug-induced urinary retention: incidence, management and prevention. Drug Saf 2008;31:373–88.
Dr. med. Michael Schneider, Dr. rer. nat. Timo Greiner, Prof. Dr. Martin Heinze, Hochschulklinik für Psychiatrie und Psychotherapie, Immanuel Klinik Rüdersdorf, Seebad 82/83, 15562 Rüdersdorf bei Berlin, Medizinische Hochschule Brandenburg, Fehrbelliner Straße 38, 16816 Neuruppin, E-Mail: m.schneider@immanuel.de
Prof. Dr. Detlef Degner, Klinik für Psychiatrie und Psychotherapie der Universitätsmedizin Göttingen, von-Siebold-Straße 5, 37075 Göttingen
Dr. Renate Grohmann, Klinik für Psychiatrie und Psychotherapie, Ludwig-Maximilians-Universität, Nussbaumstraße 7, 80336 München
Prof. Dr. Stefan Bleich, Dr. Sermin Toto, Medizinische Hochschule Hannover, Klinik für Psychiatrie, Sozialpsychiatrie und Psychotherapie, Carl-Neuberg-Straße 1, 30625 Hannover
Urinary retention on combination therapy with mirtazapine, risperidone and solifenacin
The spontaneous occurrence of urinary retention (ischuria) is an urological emergency that requires immediate action. The symptoms are often associated with severe pain and the therapy via catheterization may cause discomfort for the patient and affect adherence. Here we report the case of a female patient in her early eighties who experienced urinary retention under treatment with mirtazapine and risperidone in addition to long-term treatment with solifenacin due to overactive bladder. Mirtazapine is a standard drug in the treatment of depression and its low anticholinergic effects seem to make urinary retention unlikely.
The presented case has been documented in the project „Arzneimittelsicherheit in der Psychiatrie“ (drug safety in psychiatry; AMSP) and it has been evaluated in national conferences. Since 1993 AMSP systematically monitors the occurence of severe, new and unusual adverse drug reactions of psychopharmaceuticals in the treatment of psychiatric inpatients.
Key words: mirtazapine, antidepressants, urinary retention, AMSP
Psychopharmakotherapie 2019; 26(05)
