Tom Bschor, Berlin, Andrea Pfennig, Dresden, Christopher Baethge, Köln, Reinhard Gielen, Hamburg, Heinz Grunze, Newcastle, Ute Lewitzka, Dresden, Günter Niklewski, Nürnberg, Johanna Sasse, Chemnitz, Harald Scherk, Osnabrück, Roland Urban, Beate Weikert, Gudrun Weißenborn, Berlin, und Michael Bauer, Dresden
Korrespondenzautor:
Prof. Dr. Dr. Michael Bauer, Klinik und Poliklinik für Psychiatrie und Psychotherapie, Universitätsklinikum Carl Gustav Carus Dresden, Fetscherstraße 74, 01307 Dresden, E-Mail: michael.bauer@uniklinikum-dresden.de
Im Mai 2012 wurde die erste deutschsprachige evidenz- und konsensusbasierte S3-Leitlinie zur Diagnostik und Therapie bipolarer Störungen freigegeben [3]. „S3“ (Stufe 3) steht für den bestmöglichen, evidenzbasierten Empfehlungsgrad, den eine Leitlinie haben kann [6]. Dies bedeutet unter anderem, dass für die Erstellung der Leitlinie die gesamte internationale wissenschaftliche Literatur zum Thema zu analysieren und zu bewerten war, und dass alle relevanten Gruppen, die mit bipolaren Störungen befasst sind, sich in einem Konsensusprozess zu einigen hatten [1]. Die Leitlinie wurde ohne Unterstützung von pharmazeutischen Unternehmen und Medizinprodukteherstellern erstellt. Methodik, Entstehungsprozess und Sichtweisen der Beteiligten werden anderswo ausführlich beschrieben [2, 5, 7, 8]. An der Entstehung waren also nicht nur Psychiater aus Klinik, Universitäten und Praxis, Experten aus der Wissenschaft sowie psychologische und ärztliche Psychotherapeuten der verschiedenen Therapierichtungen beteiligt, sondern auch Hausärzte, Patienten- und Angehörigenvertreter.
Die S3-Leitlinie umfasst 484 Seiten und ist im Internet frei zugänglich (www.leitlinie-bipolar.de). Eine Kurz-, eine Patienten- und eine englische Version sind in der Erarbeitung. Nach Kapiteln zur Methodik und Entstehung der Leitlinie, zu Epidemiologie und Ätiopathogenese, zu Trialog und Selbsthilfe und dem umfangreichen Kapitel zur Diagnostik bipolarer Störungen folgt das Therapiekapitel, aus dem hier berichtet werden soll. Bewusst wurde das Kapitel nicht nach den Therapieverfahren (Pharmakotherapie, Psychotherapie usw.), sondern nach den verschiedenen Therapiezielen gegliedert. Im Rahmen der jeweiligen Therapieziele wird auch die Pharmakotherapie, auf die sich dieser Artikel beschränkt, abgehandelt.
Das Therapiekapitel der S3-Leitlinie gliedert sich in:
- Grundsätzliches
- Behandlung der akuten Manie
- Behandlung der akuten bipolaren Depression
- Phasenprophylaxe
- Spezielle Patientengruppen und spezielle Therapiesituationen
Grundsätzliches
In diesem Abschnitt wird hervorgehoben, dass vor Beginn einer Behandlung die Therapieziele gemeinsam von Patient, Behandler und (soweit vom Patienten erwünscht) Angehörigen partizipativ festgelegt und im Behandlungsverlauf deren Erreichen überprüft werden soll. Dies setzt eine intensive und wiederholte Aufklärung von Patient und gegebenenfalls Angehörigen über die verschiedenen Therapiemöglichkeiten und deren Vor- und Nachteile voraus. Bei der Auswahl eines Pharmakons für die Akutbehandlung soll bereits dessen Eignung für eine anschließende Phasenprophylaxe mit bedacht werden, da eine phasenprophylaktische Behandlung aufgrund der hohen Rezidivneigung von bipolaren Erkrankungen im Regelfall indiziert ist.
Behandlung der akuten Manie
Statistisch betrachtet verbringt ein bipolar erkrankter Patient im Laufe seines Lebens weniger Zeit in einer manischen als in einer depressiven Episode. Eine noch größere Bedeutung als der Akutbehandlung von Manie oder Depression kommt aber der Phasenprophylaxe zu. Vom Erfolg dieser hängt es ab, inwieweit der Patient ein möglichst unbeeinträchtigtes Leben führen kann. So betrachtet spiegelt es nicht den klinischen Bedarf wider, dass gerade für die Akutbehandlung der Manie besonders viele randomisierte und Plazebo-kontrollierte Studien zu vielen verschiedenen Wirkstoffen vorliegen (diese sind zumeist auch Grundlage für Zulassungen für diese Indikation).
Bezüglich aller Medikamente gab es jedoch methodische Defizite in den Studien oder aber Sicherheits- oder Verträglichkeitsbedenken, so dass für keine Substanz der höchste Empfehlungsgrad (A, „soll eingesetzt werden“) vergeben werden konnte (Abb. 1). Somit ergab sich die Situation, dass eine Vielzahl von Pharmaka gleichrangig den Empfehlungsgrad B („sollte eingesetzt werden“) erhielt. Dies sind für die Akutbehandlung der Manie: Aripiprazol, Carbamazepin, Haloperidol, Lithium, Olanzapin, Quetiapin, Risperidon, Valproinsäure und Ziprasidon. Da keine Vergleichsstudien zwischen den Substanzen vorliegen, in denen eine Substanz sich als der anderen Substanz überlegen erwies, war es nicht möglich, Empfehlungen für eine generelle Bevorzugung eines bestimmten Medikaments auszusprechen.
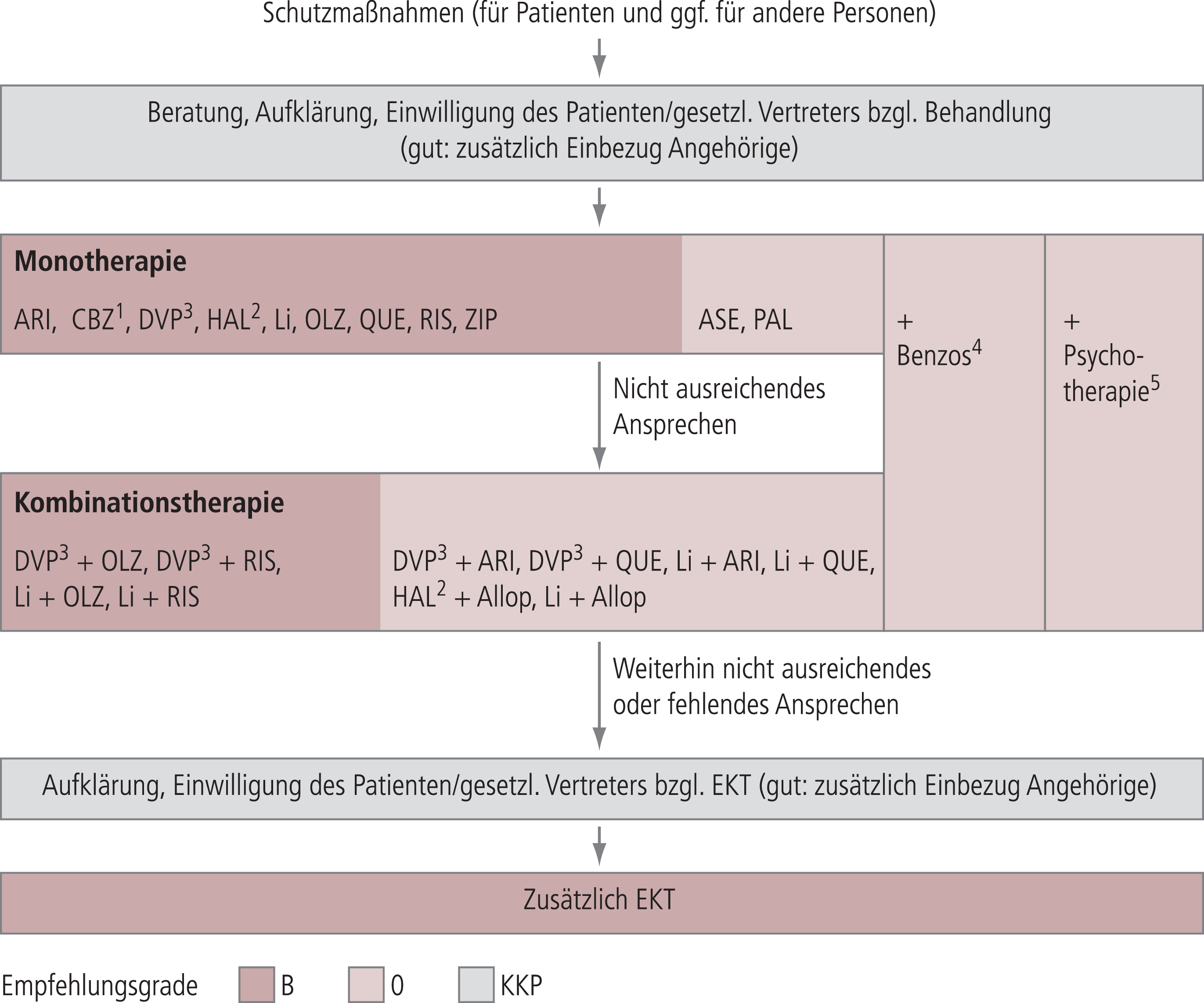
Abb. 1. Phasenspezifische Therapie der Manie Die Schattierung entspricht dem Empfehlungsgrad (B: sollte eingesetzt werden; 0: kann empfohlen werden; KKP: klinischer Konsenspunkt). Die Wirkstoffe sind innerhalb einer Empfehlungsgradstufe alphabetisch geordnet. 1Beachte hohes Interaktionsrisiko; 2im Rahmen einer Notfallsituation oder zur Kurzzeittherapie; 3Vorsicht: gilt nicht für Frauen im gebärfähigen Alter, 4zeitlich eng begrenzt; 5Kontakt halten, bei leichteren Phasen verhaltensnahe Maßnahmen; Allop: Allopurinol; ASE: Asenapin; ARI: Aripiprazol; Benzos: Benzodiazepin; CBZ: Carbamazepin; EKT: Elektrokonvulsionstherapie; HAL: Haloperidol; Li: Lithium; OLZ: Olanzapin; PAL: Paliperidon; QUE: Quetiapin; RIS: Risperidon; DVP: Valproinsäure; ZIP: Ziprasidon
Die Leitlinie benennt aber für jede Substanz sogenannte „limitierende Faktoren“, mit denen auf besondere Risiken und Schwierigkeiten bei bestimmten Patientengruppen oder Behandlungssituationen hingewiesen wird. Hierdurch wird es häufig doch möglich sein, eine individuelle Wahl innerhalb dieser Vielzahl von Pharmaka zu treffen. So wird bei Lithium mit Blick auf die Behandlung einer akuten Manie darauf hingewiesen, dass es ausschließlich oral verfügbar ist, vorsichtig aufdosiert werden muss, und der Patient nicht so schwer krank sein darf, dass er die Regelmäßigkeit der Einnahme und der erforderlichen Blutentnahmen nicht sicherstellen kann. Bei Carbamazepin wird unter anderem auf das bedeutsame Interaktionsrisiko und die fehlende Zulassung für diese Indikation, bei Valproinsäure auf die Teratogenität, bei Aripiprazol auf Unruhe und Akathisie, bei Olanzapin und Quetiapin auf die mögliche Entwicklung eines metabolischen Syndroms, bei Ziprasidon auf das Risiko einer QT-Zeit-Verlängerung und bei Risperidon und Haloperidol auf extrapyramidal-motorische Nebenwirkungen hingewiesen.
Mit dem nächst schwächeren Empfehlungsgrad 0 („kann empfohlen werden“) werden Asenapin und Paliperidon genannt, was nicht bedeutet, dass deren Wirkung schwächer ist, sondern dass die Erkenntnislage bezüglich der Wirksamkeit oder die Anwendungserfahrung unsicherer ist. Für Substanzen ohne ausreichend nachgewiesene Wirksamkeit in der Maniebehandlung wurden, wenn anzunehmen war, dass der Leser in der Leitlinie hierfür nach einer Aussage suchen könnte, auch abratende Empfehlungen gegeben. Dies ist für die Behandlung der akuten Manie der Fall für Amisulprid, Gabapentin, Lamotrigin, Levetiracetam, Oxcarbazepin und Topiramat. Benzodiazepine werden als zusätzliches Medikament mit dem Empfehlungsgrad 0 für einen eng begrenzten Zeitraum empfohlen.
Behandlung der akuten bipolaren Depression
Krankheitsimmanente und behandlungsassoziierte Aspekte unterscheiden die bipolare Depression von der unipolaren Depression (siehe Textkasten 1). Daher waren für die Behandlung der bipolaren Depression spezifische Empfehlungen zu erarbeiten und nicht lediglich auf die S3-Leitlinien Unipolare Depression [4] (www.depression.versorgungsleitlinien.de) zu verweisen.
Textkasten 1: Unterschiede bipolarer Depressionen zu unipolaren Depressionen
|
Krankheitsimmanente Unterschiede |
|
|
Behandlungsassoziierte Unterschiede |
|
Originalzitat aus: S3-Leitlinie zur Diagnostik und Therapie Bipolarer Störungen [3] (für Referenzen zu den einzelnen Aussagen siehe S3-Leitlinie im Original)
Vor allem wegen des Risikos, durch eine gezielte Depressionsbehandlung ein Umschlagen der Symptomatik in eine Manie auszulösen, war es zunächst wichtig, Empfehlungen festzulegen, wann überhaupt depressionsspezifisch behandelt werden soll. Die S3-Leitlinie unterscheidet hier nach dem Schweregrad der depressiven Episode.
Bei einer leichten depressiven Episode soll nur in Ausnahmefällen eine depressionsspezifische Pharmakotherapie begonnen werden. Dies sollte aber nicht als eine Empfehlung für eine generelle Medikamentenabstinenz bei leichten depressiven Episoden missverstanden werden. Vielmehr empfiehlt die Leitlinie, in diesen Fällen eine phasenprophylaktische Medikation (sofern indiziert) zu beginnen oder aber, wenn diese bereits besteht, bezüglich Dosis oder Serumspiegel zu optimieren. Auch die Situationen, in denen bei einer leichten depressiven Episode doch eine spezifische Pharmakotherapie zu erwägen ist, werden spezifiziert:
- Wunsch/Präferenz des Patienten
- Positive Erfahrung des Patienten mit gutem Ansprechen auf eine medikamentöse Therapie in der Vergangenheit
- Fortbestehen von Symptomen nach anderen Interventionen
- Episoden mittelgradiger oder schwerer Depression in der Vorgeschichte des Patienten
- Rasche Symptomprogredienz als Hinweis auf eine sich möglicherweise entwickelnde schwere depressive Episode
- Psychiatrische Komorbidität
Für eine mittelgradige depressive Episode wird die depressionsspezifische Pharmakotherapie als eine wesentliche Option benannt, während für eine schwere Episode die Empfehlung gegeben wird, eine depressionsspezifische Pharmakotherapie einzuleiten.
Ernüchternd war die Analyse der vorhandenen Daten zu Wirksamkeit und Sicherheit von Antidepressiva in der Behandlung bipolarer Depressionen. So konnte bei widersprüchlichen Ergebnissen weder eine Empfehlung für oder gegen den Einsatz von Antidepressiva in Monotherapie noch für die Bevorzugung eines bestimmten Antidepressivums abgegeben werden. Auch die gängige Überzeugung, dass Antidepressiva das Risiko des Umschlagens in eine Manie eindeutig erhöhen, ließ sich durch die nüchterne Betrachtung der verfügbaren Daten so nicht klar bestätigen. Am ehesten war davon auszugehen, dass dieses Risiko unter Fluoxetin, Paroxetin und Bupropion gering ist, unter trizyklischen Antidepressiva hingegen größer zu sein scheint. Wegen fehlender Vergleichsstudien konnte schließlich auch keine Empfehlung zur Bevorzugung von Antidepressiva oder aber Stimmungsstabilisierern als Monotherapeutika zur Behandlung bipolarer Depressionen abgegeben werden. Trotz der großen Praxisrelevanz war es leider ebenfalls nicht möglich, methodisch ausreichend gesicherte Empfehlungen zu Kombinationsbehandlungen bipolarer Depressionen zu geben.
Neben den Antidepressiva finden zahlreiche andere Medikamente Einsatz in der Behandlung der bipolaren Depression (Abb. 2). Aufgrund methodisch ausreichend guter Studien konnte nur für Quetiapin eine Empfehlung mit dem Empfehlungsgrad B ausgesprochen werden. Für Carbamazepin, Lamotrigin und Olanzapin konnte lediglich ein Empfehlungsgrad 0 vergeben werden; für alle drei Substanzen besteht aber keine Zulassung für diese Indikation. Wegen unzureichender oder negativer Daten werden für die Akutbehandlung der bipolaren Depression Aripiprazol, Lithium und Valproinsäure in Monotherapie explizit nicht empfohlen.

Abb. 2. Phasenspezifische Therapie der Depression Die Schattierung entspricht dem Empfehlungsgrad (B: sollte eingesetzt werden; 0: kann empfohlen werden; KKP: klinischer Konsenspunkt). Die Wirkstoffe sind innerhalb einer Empfehlungsgradstufe alphabetisch geordnet. 1Beachte hohes Interaktionsrisiko; 2beachte Erfordernis langsame Aufdosierung; 3Evidenz für Überlegenheit der Kombination mit Fluoxetin ist spärlich; 4nicht zur allgemeinen Phasenprophylaxe geeignet; 5Grad B in lebensbedrohlichen Situationen; *Fluoxetin, Paroxetin, Sertralin; BUP: Bupropion; CBZ: Carbamazepin; EKT: Elektrokonvulsionstherapie; FFT: familienfokussierte Therapie; IPSRT: interpersonelle und soziale Rhythmustherapie; KVT: kognitive Verhaltenstherapie; LAM: Lamotrigin; LT: Lichttherapie; OLZ: Olanzapin; QUE: Quetiapin; SSRI: selektiver Serotonin-Wiederaufnahmehemmer; WT: Wachtherapie
Phasenprophylaxe
Wie schon erwähnt, ist der Erfolg der Phasenprophylaxe für den Erkrankten entscheidend für die Frage, in welchem Ausmaß die Krankheit die Biografie und die Lebensqualität beeinträchtigt. Die Bedeutung einer optimierten Phasenprophylaxe kann daher kaum überschätzt werden. Die Erkenntnislage aus methodisch hochwertigen Studien war leider nicht so gut, wie es angesichts dieser Bedeutung wünschenswert wäre. Dies liegt insbesondere an den methodischen Herausforderungen für kontrollierte, möglichst randomisierte und Plazebo-kontrollierte Studien zur Phasenprophylaxe, die über ungleich längere Zeiträume durchgeführt werden müssen als Studien zur Akutbehandlung bipolarer Episoden. Methodisch weiter verkompliziert wird die Situation dadurch, dass in einer Phasenprophylaxe-Studie nicht das Eintreten eines gewünschten Behandlungserfolgs (Remission der Manie oder der Depression), sondern das Ausbleiben eines zu einem unbekannten Zeitpunkt zu erwartenden unerwünschten Ereignisses (Krankheitsrezidiv) erreicht werden soll. Weiterhin betrachten klassische Prophylaxestudien, basierend auf eine Kaplan-Meier-Survival-Analyse nur zwei Zeitpunkte: Studienbeginn und Eintritt des Ereignisses. Sie sagen uns aber nichts über die dazwischen liegende Zeitspanne und beantworten nicht klinisch relevante Fragen wie die Vollständigkeit einer Remission, Wiederauftreten subsyndromaler Symptome oder Verträglichkeitsprobleme und Nebenwirkungen, die nicht zum Studienabbruch führen.
Insbesondere mager ist die Erkenntnislage zur Frage, wann der Erfolg einer phasenprophylaktischen Behandlung beurteilt werden soll, und welche Strategien bei Non- oder Teil-Response auf Phasenprophylaxe zu empfehlen sind (Abb. 3). Die S3-Leitlinien gibt an diesen Stellen daher Empfehlungen als sogenannte Klinische Konsenspunkte (KKP), die immer dann zu vergeben waren, wenn methodisch hochwertige Studien zur jeweiligen Fragestellung nicht zu erwarten sind. Hiernach soll der Erfolg einer neu begonnenen phasenprophylaktischen Behandlung aufgrund der anzunehmenden Wirklatenz frühestens nach sechs Monaten evaluiert werden, in der Regel aber deutlich später, nämlich nach Ablauf der doppelten Dauer des durchschnittlichen Krankheitszyklus des Patienten (ein Krankheitszyklus ist die Zeit vom Beginn einer Krankheitsepisode bis zum Beginn der nächsten, das heißt einschließlich des dazwischen liegenden euthymen Intervalls). Bei Patienten mit seltenen Phasen müssen also lange Zeiträume betrachtet werden, um den Erfolg einer phasenprophylaktischen Behandlung zu beurteilen. Ferner wird (nicht evidenzgestützt) nahe gelegt, bei vollkommener Wirkungslosigkeit einer Phasenprophylaxe das Medikament auszutauschen, hingegen bei einem Partialerfolg (Krankheitsphasen seltener, kürzer oder weniger schwer, oder verringerte interepisodische Symptomatik) eine zweite Substanz zu addieren. Um phasenprophylaktische Teilerfolge sicher zu erkennen, ist es unumgänglich, dass jede Form der Phasenprophylaxe grundsätzlich von einer systematischen Verlaufsdokumentation begleitet wird. Diese kann auf Selbst- und/oder Fremdbeurteilung basieren. Erste Schritte bei unzureichender Response sind die Überprüfung der Einnahmeregelmäßigkeit und die Anhebung von Dosis oder Serumspiegel, sofern noch Spielraum besteht und die Verträglichkeit dies ermöglicht.
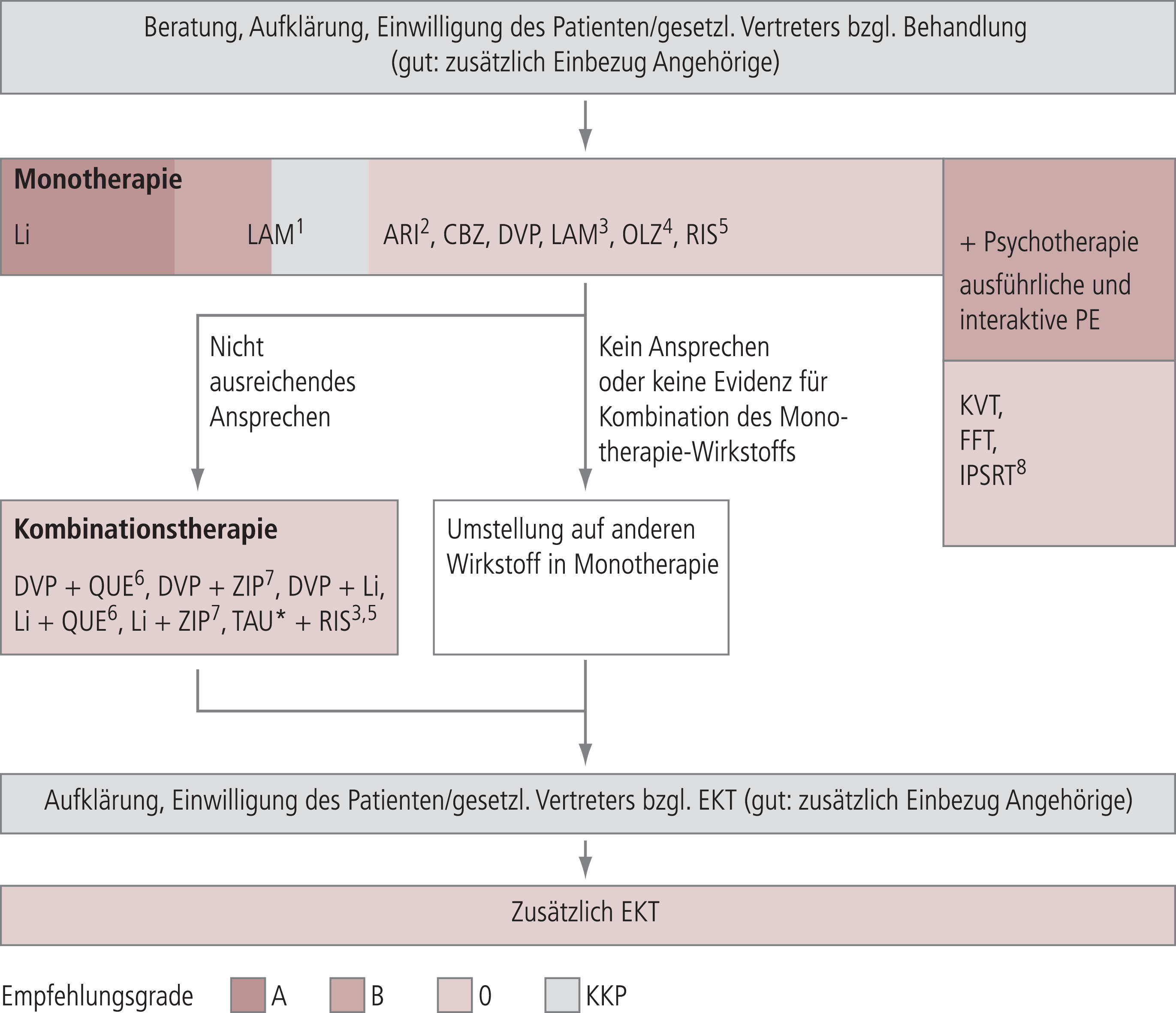
Abb. 3. Phasenprophylaxe bei bipolaren Störungen Die Schattierung entspricht dem Empfehlungsgrad (A: soll eingesetzt werden; B: sollte eingesetzt werden; 0: kann empfohlen werden; KKP: klinischer Konsenspunkt). Die Wirkstoffe sind innerhalb einer Empfehlungsgradstufe alphabetisch geordnet. 1Gegen depressive Episoden bei Ansprechen in Akutphase, klinischer Konsenspunkt für Einsatz gegen depressive Episoden auch ohne Ansprechen in Akutphase; 2gegen manische Episoden bei Ansprechen in Manie; 3Bei Rapid Cycling; 4bei Ansprechen in Manie; 5Depotpräparat, bei Ansprechen in Akutphase; 6bei Ansprechen auf diese Kombination in Akutbehandlung; 7bei Ansprechen auf ZIP in Manie; 8bei Beginn in akuter Phase und längerfristiger Planung; *Behandlung wie üblich: jede Monotherapie und Kombination von Antidepressiva, Stimmungsstabilisierern und Anxiolytika erlaubt; ARI: Aripiprazol; CBZ: Carbamazepin; DVP: Valproinsäure; EKT: Elektrokonvulsionstherapie; FFT: familienfokussierte Therapie; IPSRT: interpersonelle und soziale Rhythmustherapie; KVT: kognitive Verhaltenstherapie; LAM: Lamotrigin; Li: Lithium; OLZ: Olanzapin; PE: Psychoedukation; QUE: Quetiapin; RIS: Risperidon; ZIP: Ziprasidon
Aufgrund der hohen Quote unzureichender Response findet sich in der klinischen Praxis häufig eine pharmakologische Kombinationsbehandlung, was im Missverhältnis zu der nur dürftigen Erkenntnislage zu Kombinationsbehandlungen aus kontrollierten Studien steht. Die Leitlinie spricht sich dafür aus, eine rezidivprophylaktische Monotherapie anzustreben. Sofern trotzdem nötig, finden sich differenzierte Empfehlungen zu Kombinationsmöglichkeiten in der Langversion.
Im Abschnitt Phasenprophylaxe findet sich der seltene Fall einer A-Empfehlung, nämlich, dass Lithium zur Phasenprophylaxe bei bipolaren Störungen eingesetzt werden soll. Der Empfehlungsgrad ergab sich aus der inzwischen auch bezüglich hochwertiger Studien sehr guten Datenlage (Lithium wurde in den letzten Jahren bei zahlreichen Studien zur Erprobung neuer phasenprophylaktischer Medikamente neben Plazebo als dritter Arm mitgeführt). So ist Lithium das einzige Phasenprophylaktikum, dessen Wirksamkeit auch in Studien ohne sogenanntes „enriched design“ nachgewiesen wurde (ein Studientyp, bei dem zunächst in einer offenen Studienphase Patienten selektiert werden, bei denen das zu untersuchende Medikament hilft und gut vertragen wird; anschließend wird dann doppelblind dieses Medikament beibehalten oder gegen Plazebo oder eine andere Substanzen ausgetauscht), und gegenwärtig auch die einzige Substanz mit einer uneingeschränkten Zulassung zur Phasenprophylaxe bipolarer Erkrankungen. Im Konsensusprozess war ferner die jahrzehntelange Erfahrung ein Argument für den Evidenzgrad A. Aufgrund der gut belegten und einzigartigen antisuizidalen Wirkung wurde ebenfalls mit Empfehlungsgrad A der Einsatz von Lithium für Patienten mit hohem Suizidrisiko empfohlen.
Lamotrigin erhielt den Empfehlungsgrad B zur Prävention depressiver Episoden, sofern der Patient bereits in der Akutbehandlung der bipolaren Depression hiermit mit ausreichend guter Verträglichkeit behandelt wurde. In Form eines KKP einigte sich die Konsensgruppe darauf, Lamotrigin auch für Patienten, die nicht in der Akutphase hiermit behandelt wurden, zur Prophylaxe depressiver Episoden zu empfehlen. Aripiprazol, Carbamazepin, Olanzapin, Risperidon und Valproinsäure werden mit einer „kann“-Empfehlung (Evidenzgrad 0) genannt, jedoch mit unterschiedlichen Einschränkungen bezüglich der Erfordernis eines vorhergehenden Ansprechens in der Akutphase oder bezüglich eines Schutzes vor nur einem Pol der Erkrankung. Quetiapin (Empfehlungsgrad 0) wird als Phasenprophylaktikum zusätzlich zu Lithium oder Valproinsäure empfohlen. Eine Studie [9], die die Wirksamkeit als Phasenprophylaktikum auch in Monotherapie zeigt (und Grundlage der Zulassung dieser Substanz für diese Indikation ist), wurde zu spät publiziert, um noch für die Leitlinie berücksichtigt werden zu können.
Fazit
Die S3-Leitlinie Bipolare Störungen ist die aktuellste, umfassendste und methodisch hochwertigste Zusammenfassung der Erkenntnislage zu Diagnostik und Therapie bipolarer Störungen. Die mehrjährige Arbeit an der Leitlinie brachte viel Erkenntnisdefizit und Forschungsbedarf zu Tage. Dennoch bemüht sich die Leitlinie, Empfehlungen für den klinischen Alltag zu geben und individuelle Besonderheiten zu berücksichtigen. Die Empfehlungen zu den verschiedenen Medikamenten werden für die einzelnen Indikationen in Grafiken anschaulich zusammengefasst (Abb. 1–3). Diesen sind auch Empfehlungen zu entnehmen, wie bei unzureichender Response auf einen ersten Behandlungsschritt fortgefahren werden kann (wenngleich die Empfehlungen für den zweiten und dritten Behandlungsschritt zumeist auf einer sehr geringen Evidenz beruhen). Ihren besonderen Wert erhält die Leitlinie aus der S3-Methodik, nach der die gesamte internationale Literatur systematisch ausgewertet wurde und sich in einem Konsensprozess alle beteiligten Gruppen auf die Empfehlungen geeinigt haben (starker Konsens: ≥95% der Stimmen; schwacher Konsens: ≥75%). Die Leitlinie bietet das Potenzial, Therapeuten, Patienten und Angehörigen mehr Sicherheit in der Entscheidungsfindung zu ermöglichen und die Versorgungserfahrungen von Patienten und Angehörigen zu verbessern.
Erklärung zu möglichen Interessenkonflikten
Alle Autoren haben ihre Interessenkonflikte in der S3-Leitlinie detailliert dargelegt. Sie sind dort (www.leitlinie-bipolar.de) einsehbar.
Literatur
1. Bauer M. Neue evidenz- und konsensbasierte S3-Leitlinie zur Diagnostik und Therapie bipolarer Störungen. Nervenarzt 2012;83:564–7.
2. Brieger P, Bode L, Urban R, Pfennig A. Versorgung von Menschen mit bipolar affektiven Störungen in Deutschland: Welche Relevanz hat die S3-Leitlinie? Nervenarzt 2012;83:595–603.
3. DGBS e.V. und DGPPN e.V. S3-Leitlinie zur Diagnostik und Therapie Bipolarer Störungen. Langversion 1.0, Mai 2012 (www.leitlinie-bipolar.de) (letzter Zugriff am 26.10.2012).
4. DGPPN, BÄK, KBV, AWMF, AkdÄ, BPtK, BApK, DAGSHG, DEGAM, DGPM, DGPs, DGRW (Hrsg.) für die Leitliniengruppe Unipolare Depression*. S3-Leitlinie/Nationale Versorgungsleitlinie Unipolare Depression, 1. Auflage 2009. Berlin, Düsseldorf: DGPPN, ÄZQ, AWMF, 2009. Internet: www.dgppn.de, www.versorgungsleitlinien.de, www.awmf-leitlinien.de. (*Organisationen, die in der Leitliniengruppe kooperierten: DGPPN, BÄK, KBV, AWMF, AkdÄ, BPtK, BApK, DAGSHG, DEGAM, DGPM, DGPs, DGRW, BDK, BDP, BPM, BVDN, BVDP, BVVP, CPKA, DÄVT, DFT, DGGPP, DGPT, DGVT, DPG, DPV, DPtV, DVT, Deutscher Hausärzteverband, GwG, KND).
5. Gielen R, Geissler D, Giesler H, Bock T. Leitlinie Bipolare Störungen und die Bedeutung des Trialogs. Chancen und Risiken. Nervenarzt 2012;83:587–94.
6. Pfennig A, Kopp I, Strech D, Bauer M. Das Konzept der Entwicklung von S3-Leitlinien. Mehrwert gegenüber üblichen Standards, Problembereiche und Lösungsansätze. Nervenarzt 2010;81:1079–84.
7. Pfennig A, Bschor T, Baghai T, Bräunig P, et al. S3-Leitlinie zur Diagnostik und Therapie bipolarer Störungen. Nervenarzt 2012;83:568–86.
8. Soltmann B, Pfennig A, Weikert B, Bauer M, et al. „Quality of reporting“ in Studien zur bipolaren Störung. Folgen für die Leitlinienentwicklung. Nervenarzt 2012;83:604–17.
9. Weisler RH, Nolen WA, Neijber A, Hellqvist Å, et al. Continuation of quetiapin versus switch to placebo or lithium for maintenance treatment of bipolar I disorder (Trial 144: A randomized controlled study). J Clin Psychiatr 2011;72:1452–64.
S3-guidelines on diagnostics and therapy of bipolar disorders. Pharmacotherapy.
The German S3-Guidelines on Bipolar Disorders have been released online in May of 2012. S3 (“step 3”) stands for the currently available highest evidence based methodology guidelines can have. This includes the systematic review and appraisal of the available international scientific literature on bipolar disorders and a consensus of all relevant groups dealing with bipolar disorder on the recommendations. This article deals exclusively with pharmacotherapy of bipolar disorders. The chapter on treatment is subdivided in sections and structured in accordance to the different goals of therapy: general principles of therapy, treatment of acute mania, treatment of acute bipolar depression, maintenance therapy, specific patient groups and specific treatment constellations. Within these sections, pharmacotherapy is one therapeutic strategy. During the process of the guideline development it became clear that substantial deficits exist in many areas of treatment of this disorder and that there is great need for further research concerning many aspects of pharmacotherapy. Hence, only in rare cases recommendations achieved the highest level A (“should be done”). Nevertheless, the guidelines try to give recommendations to all clinical relevant constellations. Graphics summarize the recommendations for the initial therapeutic step and for the subsequent steps in case of insufficient response to the previous step.
Key words: Bipolar disorder, S3-guidelines, pharmacotherapy, recommendations
Psychopharmakotherapie 2012; 19(06)
