Bettina Christine Martini, Legau
Das Leben eines Menschen, der an Schizophrenie leidet, wird durch die Erkrankung stark und häufig lebenslang beeinträchtigt. In der akuten Phase einer Psychose ist der Einsatz von Antipsychotika unumstritten. Allerdings erleiden etwa 80% der Betroffenen innerhalb der ersten fünf Jahre nach dem Absetzen der Medikamente einen Rückfall. Die Frage, ob die Patienten deshalb eine dauerhafte Therapie mit Antipsychotika erhalten sollen, wird bislang kontrovers beurteilt. Bedenken gegenüber einer langfristigen antipsychotischen Therapie betreffen die unerwünschten Wirkungen der eingesetzten Arzneimittel wie Bewegungsstörungen oder Gewichtszunahme sowie die Behandlungskosten. Außerdem erleiden zwar viele, aber eben nicht alle Patienten eine erneute psychotische Episode.
Metaanalyse
Um die Diskussion pro oder kontra antipsychotische Erhaltungstherapie bei Patienten mit Schizophrenie mit neuen Fakten weiterzubringen, wurde eine große Metaanalyse zum Einsatz von Antipsychotika zur Rückfallprophylaxe initiiert [1]. Einbezogen wurden die Daten von 6493 Schizophrenie-Patienten aus 65 klinischen Studien, die zwischen 1959 und 2011 publiziert wurden. Primärer Endpunkt der Auswertung war die Rückfallhäufigkeit der Patienten innerhalb eines Jahres nach einer akuten Psychose mit antipsychotischer Therapie oder Plazebo.
Ergebnisse
Die antipsychotische Therapie senkte das Rückfallrisiko signifikant: Bei den Patienten, die ein Plazebo erhalten hatten, erlitten 64% im ersten Jahr eine erneute psychotische Episode gegenüber nur 27% der Patienten, die weiterhin mit Psychopharmaka behandelt wurden (Risikoquotient [Risk-Ratio, RR]: 0,40; 95%-Konfidenzintervall: 0,33–0,49). Dementsprechend müssten nur drei Patienten zwölf Monate lang weiterhin mit Antipsychotika behandelt werden, um einen Rückfall zu verhindern. Auch eine erneute stationäre Aufnahme war bei den Verum-Patienten signifikant seltener nötig (10% vs. 26%; Risk-Ratio: 0,38; 95%-KI: 0,27–0,55). Zudem zeigte sich tendenziell, dass unter Verum-Therapie weniger aggressives Verhalten auftritt und die Lebensqualität etwas besser ist als unter Plazebo. Die Studienergebnisse deuten allerdings an, dass die gute Effektivität der Antipsychotika mit der Zeit nachlassen kann (Abb. 1).
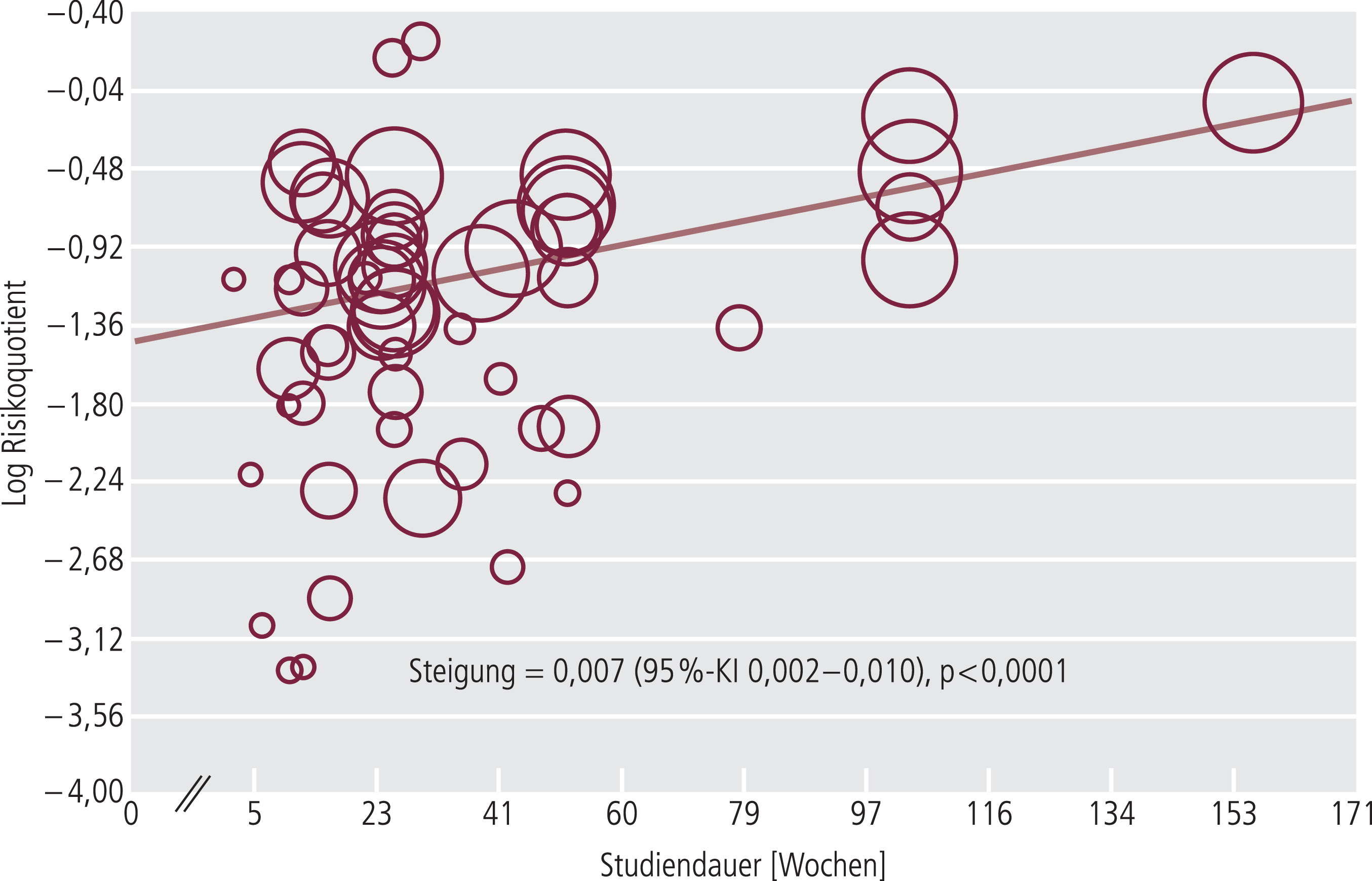
Abb. 1. Effektivität einer antipsychotischen Erhaltungstherapie bei Patienten mit Schizophrenie gegenüber Plazebo in Abhängigkeit von der Studiendauer (die Größe der Kreise steht für die Gewichtung der jeweiligen Studie) [1]
Unerwünschte Wirkungen wurden erwartungsgemäß auch in der Metaanalyse häufiger unter der antipsychotischen Therapie als unter Plazebo gesehen. Zum Beispiel entwickelten signifikant mehr Patienten unter der aktiven Medikation Bewegungsstörungen (16% vs. 9%; RR: 1,55; 95%-KI: 1,25–1,93) und Gewichtszunahme (10% vs. 6%; RR: 2,07; 95%-KI: 2,31–3,25) sowie Sedierung (13% vs. 9%; RR: 1,50; 95%-KI: 1,22–1,84).
Weitere Ergebnisse der Studie waren, dass das Rückfallrisiko unabhängig davon war, ob die Patienten erstmals oder schon häufiger psychotische Episoden hatten, und auch ob die antipsychotische Therapie abrupt abgesetzt oder ausgeschlichen wurde. Antipsychotische Depot-Präparationen waren in der Rückfallprophylaxe besser wirksam als orale nicht verzögernd freisetzende Formen (RR: 0,31 vs. 0,46; p=0,03), wobei mit Depotformen von Haloperidol und Fluphenazin die stärkste Risikoreduktion beobachtet wurde. In der Gesamtheit ergaben sich keine Unterschiede in der Effektivität alter und neuer Antipsychotika, das Nebenwirkungsspektrum unterschied sich jedoch wie zu erwarten: Ältere Substanzen verursachten häufiger Bewegungsstörungen, neuere häufiger Gewichtszunahmen.
Diskussion
Die Ergebnisse zeigen signifikant die Wirksamkeit der medikamentösen Rückfallprophylaxe nach einer psychotischen Episode unabhängig von der Häufigkeit bisheriger Episoden. Dennoch bleiben Fragen offen: In den Studien wurden die Patienten maximal zwei Jahre nachbeobachtet, wobei bereits in diesem Zeitraum eine nachlassende Wirkung beobachtet wurde. Schizophrenie ist aber in der Regel eine lebenslange Erkrankung. Der guten Effektivität stehen zudem Fragen zur Langzeitverträglichkeit der Antipsychotika gegenüber, dabei sollte nicht nur an Bewegungsstörungen und Gewichtszunahme gedacht werden, sondern auch an kognitive Veränderungen und Antriebslosigkeit, die die Teilnahme am sozialen Leben beeinträchtigen können, wie in einem begleitenden Kommentar in der gleichen Ausgabe des „Lancet“ betont wird [2]. Zudem sei unbekannt, ob die Patienten die aktive oder die Plazebo-Therapie bevorzugen. Nichtpharmakologische Therapieformen sollten weiterhin berücksichtigt werden. Studien zur nichtpharmakologischen Therapie kämen vergleichsweise zu kurz, weil keine Mittel für den hohen Aufwand, den sie bedeuten würden, zur Verfügung stehen, so der Autor des begleitenden Kommentars.
Quellen
1. Leucht S, et al. Antipsychotic drugs versus placebo for relapse prevention in schizophrenia: a systematic review and meta-analysis. Lancet 2012;379:2063–71.
2. Van Os J, et al. Antipsychotic drugs for prevention of relapse. Lancet 2012;379:2030–1.
Psychopharmakotherapie 2012; 19(04)
