Dominik Dabbert, Reinhold Glaser, Bremen, Renate Grohmann, Eckart Rüther, München, und Detlef Degner, Göttingen
Fallbericht
Wir berichten über einen schweren Fall einer unerwünschten Arzneimittelwirkung aus dem AMSP-Projekt (Arzneimittelsicherheit in der Psychiatrie), einem Erfassungs- und Bewertungsprojekt für schwere unerwünschte Arzneimittelwirkungen im deutschsprachigen Raum [1].
Eine zum Zeitpunkt der aktuellen Behandlung 76-jährige Patientin war bereits seit Jahrzehnten an einer Schizophrenie (ICD-10: F 20.0) erkrankt und in verschiedenen Kliniken behandelt worden. Der Kontaktaufbau gestaltete sich sehr schwierig. Sie zeigte kaum Bereitschaft zur Mitarbeit und verweigerte sich nahezu allen therapeutischen Maßnahmen.
Die aktuelle Aufnahme erfolgte bereits in einem massiv reduzierten, nahezu moribunden Allgemeinzustand. Dieser war sowohl psychiatrischer Genese bei jahrzehntelanger Schizophrenie mit ausgeprägter Negativsymptomatik als auch organischer Genese bei hohem Lebensalter und Nahrungsverweigerung. Bereits vor der stationären Behandlung war Amisulprid, womit die Patientin ambulant jahrelang antipsychotisch behandelt worden war, abgesetzt worden. Der Hintergrund dafür war eine Verlängerung der QTc-Zeit auf 511 ms gewesen.
Kurz nach der stationären Aufnahme wurde eine antipsychotische Therapie mit Aripiprazol 15 mg täglich begonnen. An vorbestehender Medikation nahm die Patientin zusätzlich Oxazepam 20 mg, Levothyroxin 100 µg und Trospiumchlorid bei Detrusor-Hyperaktivität mit 5 mg täglich ein.
Ab dem Zeitpunkt der Aufnahme erfolgte aufgrund der Immobilität eine Antikoagulation mit Enoxaparin 0,4 ml täglich subkutan, welche die Patientin jedoch zumeist ablehnte.
Zum Zeitpunkt der Aufnahme lagen die Gesamtleukozyten mit 6,7/nl ebenso wie die neutrophilen Granulozyten mit 4/nl im Referenzbereich (Abb. 1).
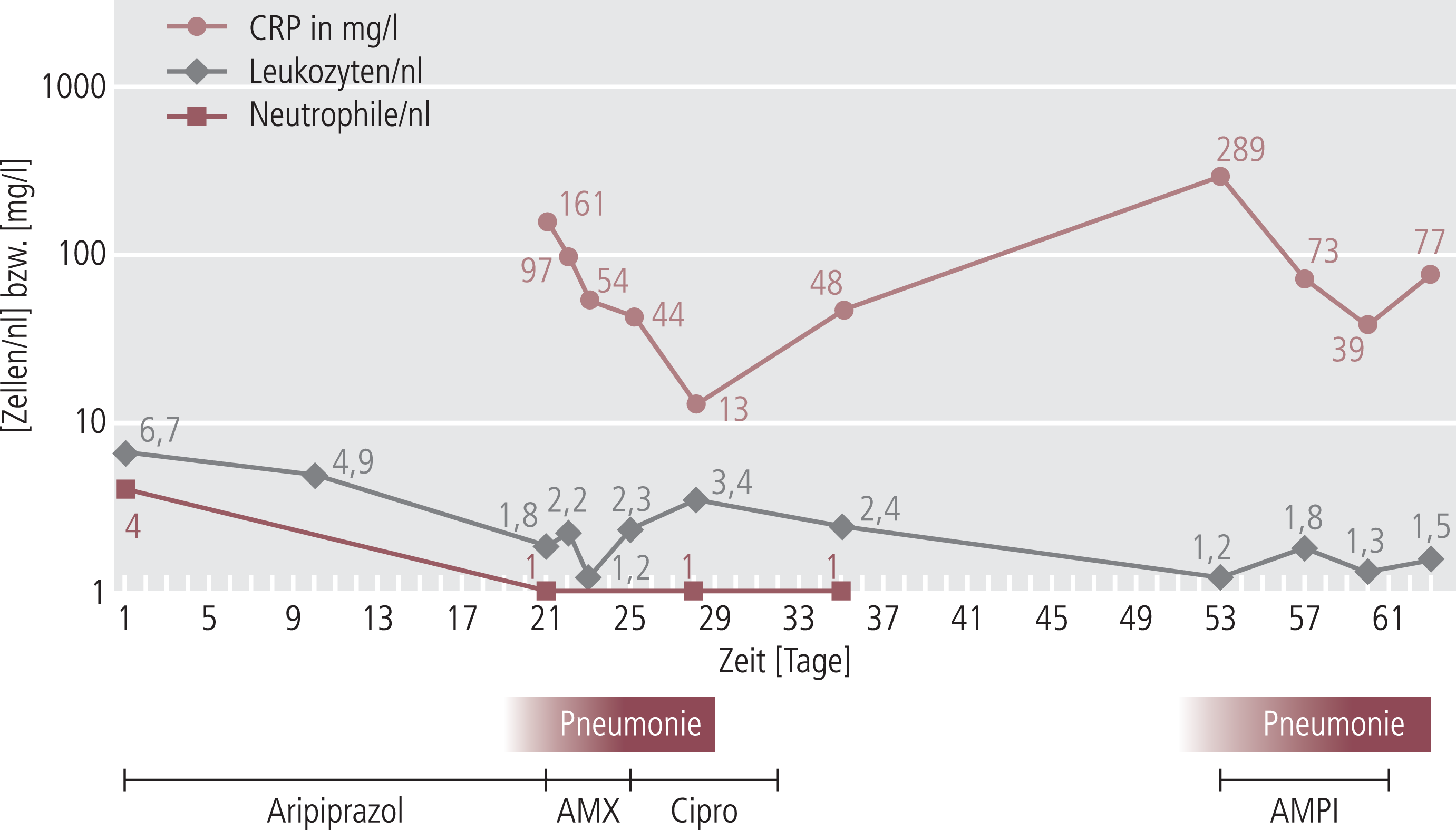
Abb. 1. Verlauf von Leukozyten, Neutrophilen und C-reaktivem Protein (CRP)
AMX: Amoxicillin/Clavulansäure; Cipro: Ciprofloxacin; AMPI: Ampicillin/Sulbactam
Nach 21-tägiger Gabe von Aripiprazol und mangels Compliance nur selten verabreichtem Enoxaparin entwickelte die Patientin Temperaturen bis 38,5 °C. Im Röntgen-Thorax wurde ein Infiltrat links basal gesehen. Das C-reaktive Protein war mit 161 mg/l erhöht. Die Leukozyten waren mit 1,8/nl, ebenso wie die neutrophilen Granulozyten mit 0,3/nl im Sinn einer Agranulozytose massiv erniedrigt (Abb. 1). Aripiprazol wurde sofort abgesetzt und eine antibiotische Therapie zunächst mit Amoxicillin und Clavulansäure für 4 Tage, dann mit Ciprofloxacin für 7 Tage begonnen. Innerhalb einer Woche sank das C-reaktive Protein auf 13 mg/l. Auch die Temperaturen gingen in den Normbereich zurück. Die Leukozyten-Werte fielen weiter auf 1,2/nl und erholten sich nur minimal, die Granulozytenwerte lagen zwischen 0,2/nl und 0,4/nl. Aus hämatologischer Sicht war von einer Persistenz der schweren Neutropenie auszugehen. Der Allgemeinzustand der Patientin blieb weiterhin sehr schlecht. Eine antipsychotische Medikation erfolgte zu diesem Zeitpunkt nicht mehr, lediglich eine prophylaktische Antikoagulation mit Enoxaparin konnte gelegentlich verabreicht werden. Diagnostische und therapeutische Maßnahmen wurden von der Patientin größtenteils, auch mit tätlicher Gegenwehr, abgelehnt.
Vier Wochen nach der ersten Pneumonie entwickelte die Patientin erneut Fieber und ein C-reaktives Protein von 300 mg/l.
Radiologisch konnten neu aufgetretene Infiltrate im linken Mittel- und Unterfeld gesichert werden. Es erfolgte eine erneute antibiotische Therapie über 8 Tage, diesmal mit Ampicillin und Sulbactam. Angesichts der fortgesetzt niedrigen Leukozyten-Werte und des moribunden Allgemeinzustands fiel schließlich in einem Gespräch mit Betreuer und Angehörigen der Entscheid zur palliativen Therapie mit Opiaten. Etwa zwei Wochen nach dem Beginn der erneuten Pneumonie verstarb die Patientin.
Anamnestisch war es früher bereits zu Agranulozytosen/Leukopenien unter Haloperidol, Perphenazin, Risperidon und Flupentixol gekommen, zuletzt im Jahr 2002 zu einer Agranulozytose unter Risperidon, bei der bis zu minimal 3,7 Leukozyten/nl und 8% Granulozyten entsprechend 0,3/nl Granulozyten beobachtet worden waren. Damals erfolgte eine Knochenmarkbiopsie nach Jamshidi, die im Knochenmarkreferenzzentrum histopathologisch untersucht wurde. Es wurde damals lediglich eine leichte Hyperplasie und Linksverschiebung der Granulo- und der Megakaryopoese mit erhaltener Ausdifferenzierung gefunden. Diese Beurteilung wurde als Ausdruck einer einsetzenden Regeneration nach einer vorausgegangenen leichten toxischen Markschädigung bewertet. Schwerwiegende Veränderungen ließen sich zum Zeitpunkt der Biopsie nicht nachweisen. Das Blutbild erholte sich damals nach Absetzen von Risperidon komplikationslos.
Eine weitere Knochenmarkszytologie aus dem Jahre 2003 unter Amisulprid erbrachte eine Gesamt-Zellularität im unteren Normalbereich sowie eine mäßige Linksverschiebung der Erythropoese und Granulopoese. Diese erneute Punktion bei unauffälligem Blutbild, also im hämatologisch symptomfreien Intervall, war unter der Annahme erfolgt, dass eine diagnostisch fassbare hämatologische Grunderkrankung als Grundlage der erhöhten Suszeptibilität für Myelosuppression unter Antipsychotika vorliegen könnte.
In der Krankenakte konnten zwei Antipsychotika gefunden werden, die bis zum Zeitpunkt des Absetzens aus anderen Gründen nicht zu einem myelotoxischen Effekt geführt hatten, und zwar Benperidol und interessanterweise Perazin, das ein relativ hohes myelosuppressorisches Potenzial hat. Die Behandlungsdauer und -dosis konnten allerdings nicht sicher eruiert werden.
Diskussion
In der Literatur finden sich unterschiedliche Hypothesen zur Genese einer Agranulozytose unter Antipsychotika. Es werden ein toxischer Effekt auf das Knochenmark, ein Antikörper-vermitteltes Geschehen oder ein peripherer Zellverlust diskutiert [2]. Das Risiko für eine Leukopenie oder Agranulozytose wird unter Clozapin mit 0,8%, unter Carbamazepin mit 0,5% und unter Chlorpromazin mit 0,13% angegeben [3]. Die Beobachtung, dass chemisch unterschiedliche Substanzen einen ähnlichen Effekt auslösen können, wurde über eine amphipathische Eigenschaft erklärt. Darunter versteht man die Fähigkeit einer Substanz, sich sowohl in polaren als auch in unpolaren Lösungsmitteln zu lösen. Delieu et al. [4] berichteten über ein höheres Risiko bei einem amphipathischen Index eines Pharmakons von 3 bis 5.
Beim vorliegenden Fall ist bemerkenswert, dass die Auswahl der antipsychotischen Therapie vor dem Hintergrund eines vorbekannten, idiopathisch erhöhten Risikos für eine Myelosuppression bei der Patientin erfolgte. In den Krankenakten waren bereits stattgehabte Agranulozytosen bzw. Leukopenien unter Haloperidol, Perphenazin, Risperidon und Flupentixol – jeweils ohne Enoxaparin-Gabe – beschrieben. Dagegen war Amisulprid aus nichthämatologischen Gründen (QTc-Zeit-Verlängerung) abgesetzt worden. Die Auswahl von Aripiprazol zur antipsychotischen Behandlung erfolgte aufgrund des nach bislang vorliegenden Informationen relativ gering erscheinenden Risikos von myelotoxischen Effekten. In der Fachinformation von Abilify® sind Leukopenien und Neutropenien, jedoch keine Agranulozytosen beschrieben [5]. In einer naturalistischen Studie wurde ebenfalls eine Neutropenie beschrieben [6].
Auch bei Patienten mit normalen peripheren Leukozytenwerten wurde eine Linksverschiebung im Knochenmark unter antipsychotischer Therapie beschrieben [4]. Dieser Befund der Linksverschiebung konnte auch in der histopathologischen Befundung der Knochenmarksstanze unserer Patientin zu einem Zeitpunkt mit unauffälligem peripherem Blutbild erhoben werden. Für ein myelodysplastisches Syndrom, das im Zusammenhang mit fatalen Agranulozytosen unter Antipsychotika wiederholt diskutiert wurde, konnte kein Hinweis gefunden werden [7]. Letztlich blieb somit der Hintergrund für die Neigung zur Entwicklung einer Myelosuppression unter verschiedenen Antipsychotika im vorliegenden Fall unklar.
Die aktuelle Agranulozytose ereignete sich unter einer Therapie mit Aripiprazol. Vor Behandlungsbeginn war das Blutbild unauffällig gewesen. Da die Leukopenie nach Absetzen des Aripiprazols relativ lange, letztlich bis zum infausten Ausgang, persistierte, wurde auch ein möglicher myelotoxischer Effekt des Enoxaparins diskutiert. Da bei den vorherigen Leukopenien unter Haloperidol, Perphenazin, Risperidon und Flupentixol jedoch keine Enoxaparin-Gabe erfolgt war, und auch im vorliegenden Behandlungsablauf aufgrund der grundsätzlichen Verweigerungshaltung der Patientin kaum Subkutangaben erfolgen konnten, halten wir diese Alternativerklärung für eher unwahrscheinlich und nehmen in erster Linie einen Zusammenhang zu Aripiprazol bei einer allerdings prädisponierten Patientin an. Für den letalen Verlauf bei konsekutiv zweimaliger Pneumonie sind als weitere prädisponierende Faktoren der von Behandlungsbeginn an reduzierte Allgemeinzustand und die Bettlägerigkeit zu verstehen.
Literatur
1. Degner D, Grohmann R, Kropp S, Rüther E, et al. Severe adverse drug reactions of antidepressants: Results of the German Multicenter Drug Surveillance Program AMSP. Pharmacopsychiatry 2004;37(Suppl 1):S39–45.
2. Delieu JM, Horobin RW, Duguid JK. Exploring the relationship of drug-induced neutrophil immaturity and haematological toxicity to drug chemistry using quantitative structure-activity models. Med Chem 2009;5:7–14.
3. Flanagan RJ, Dunk L. Haematological toxicity of drugs used in psychiatry. Hum Psychopharmacol 2008;23(Suppl 1):27–41.
4. Delieu JM, Horobin RW, Duguid JK. Formation of immature neutrophil leucocytes in schizophrenic patients treated with various antipsychotic drugs: comparisons and predictions. J Psychopharmacol 2006;20:824–8.
5. Fachinformation Abilify, Stand Januar 2011.
6. Dratcu L, Olowu P, Hawramy M, Konstantinidou C. Aripiprazole in the acute treatment of male patients with schizophrenia: effectiveness, acceptability, and risks in the inner-city hospital setting. Neuropsychiatr Dis Treat 2006;2:191–7.
7. Stip E, Langlois R, Thuot C, Mancini-Marïe A. Fatal agranulocytosis: the use of olanzapine in a patient with schizophrenia and myelodysplasia. Prog Neuropsychopharmacol Biol Psychiatry 2007;31:297–300.
Dr. med. Dominik Dabbert, Klinikum Bremen-Ost gGmbH, Zentrum für Psychiatrie, Psychotherapie und Psychosomatik, Züricher Straße 40, 28325 Bremen, E-Mail: dominik.dabbert@klinikum-bremen-ost.de
Reinhold Glaser, Klinikum Bremen-Ost gGmbH, Zentrum für Psychiatrie, Psychotherapie und Psychosomatik, Züricher Straße 40, 28325 Bremen
Dr. Renate Grohmann, Prof. Dr. Eckart Rüther, Klinik für Psychiatrie der LMU München, Nussbaumstraße 7, 80336 München
Dr. med. Detlef Degner, Klinik für Psychiatrie und Psychotherapie, Universität Göttingen, von-Siebold-Straße 5, 37075 Göttingen
Fatal pneumonia during agranulocytosis in a predisposed patient treated with aripiprazole
Myelosuppression is a common problem in psychiatric pharmacotherapy. It occurs with antipsychotics like clozapine or perazine, but it is also experienced under treatment with mood stabilizers like carbamazepine or valproate. In this case report, we observed an agranolycytosis followed by a letal pneumonia after aripiprazole-treatment, which is so far not common. The patient had a history of agranulocytosis under different antipsychotics of several types.
Key words: Agranulocytosis, aripiprazole, myelosuppression, death
Psychopharmakotherapie 2012; 19(02)
