Detlef Degner, Göttingen, Renate Grohmann, München, Anja Schneider, Berend Malchow, Göttingen, und Eckart Rüther, Göttingen/München
Clozapin als der Prototyp eines atypischen Antipsychotikums ist hochwirksam bei Schizophrenien, zeigt aber ein breites Spektrum von Verträglichkeitsproblemen. Neben den häufigen und gut bekannten hämatologischen und extrapyramidal-motorischen unerwünschten Arzneimittelwirkungen (UAW) ist die Substanz auch unter kardialen Aspekten (Myokard) nicht unproblematisch. Myokarditiden unter Clozapin sind nicht selten, aber relativ wenig bekannt und stellen potenziell ein großes medizinisches Risiko mit zum Teil vitaler Gefährdung dar, das rasche ärztliche Behandlungskonsequenzen (u.a. sofortiges Absetzen von Clozapin, EKG- und Laboruntersuchungen) erforderlich macht.
In der vorliegenden Kasuistik im Rahmen des AMSP-Projekts („Arzneimittelsicherheit in der Psychiatrie“) sollen auch der komplexe Pathomechanismus einer allergischen (Hypersensitivitäts-) Reaktion unter (Psycho-)Pharmaka und die Besonderheiten einer Myokarditis (z.T. mit Pankarditis bzw. Polyserositis) dargestellt werden.
Falldarstellung
Aus der Vorgeschichte des jetzt 37-jährigen männlichen Patienten ist seit seinem 14. Lebensjahr eine kinder- und jugendpsychiatrische Behandlung bekannt. 1998 erfolgte die erste stationäre psychiatrische Behandlung mit der Diagnose einer paranoiden Schizophrenie (ICD-10: F20.0). Schon seit 1995 berichtete der Patient über passagere akustische Halluzinationen. Es folgten mehrere stationäre Aufenthalte, an früherer antipsychotischer Medikation sind unter anderem Flupentixol – auch als Depot –, Perphenazin, Olanzapin und zuletzt im ambulanten Setting Risperidon eingesetzt worden.
Aktueller Grund der jetzigen stationären Krankenhausaufnahme waren mehrfache Stichverletzungen im Bauchraum, die der Patient sich selbst zugefügt hatte, wahrscheinlich aufgrund imperativer Stimmen. Der Patient hatte eine Woche vor diesem Ereignis Risperidon selbstständig abgesetzt.
Bei der Aufnahme war der Patient deutlich denkzerfahren, inkohärent und verrätselt. Er gab akustische Halluzinationen mit imperativen und kommentierenden Stimmen an.
Die Stichverletzungen verheilten komplikationslos, der klinisch-internistische und neurologische Untersuchungsbefund war regelrecht. Eine initiale Röntgen-Thoraxaufnahme, das Aufnahme-EKG und sämtliche Routine-Laborparameter waren völlig unauffällig. Kardiale Erkrankungen oder eine internistische Vormedikation waren nicht bekannt. Es bestand keine Alkohol- oder Drogenanamnese.
Bei langjährigem, schwerwiegendem Verlauf und aufgrund der ausgeprägten produktiven Symptomatik (akustische Halluzinationen mit imperativem Charakter) wurde zunächst mit Haloperidol (30 mg/d) therapiert. Wegen der persistierenden akustischen Halluzinationen entschloss man sich, zusätzlich mit Clozapin zu behandeln. Insgesamt 25 Tage nach Aufnahme wurde in aufsteigender Dosierung mit der Clozapin-Medikation begonnen. Clozapin wurde von initial 12,5 mg/d sukzessiv langsam innerhalb eines Zeitraums von 18 Tagen auf eine maximale Tagesdosis von 225 mg gesteigert. Unter einer Dosierung von 200 mg/d betrug die Clozapin-Konzentration im Serum 827 nmol/l (therapeutischer Bereich: 1070–1840 nmol/l), Desmethyl-Clozapin 280 nmol/l. Unter Clozapin besserte sich die psychotische Symptomatik rasch, die Haloperidol-Medikation wurde zunächst unverändert fortgeführt.
Insgesamt 23 Tage nach Beginn der Clozapin-Eindosierung entwickelte der Patient akut schwere klinische Symptome mit Fieber (38,4°C) bei ausgeprägtem Krankheitsgefühl, eine Hypotonie (RR 110/60 mmHg) mit Tachykardie (Herzfrequenz 120/min) sowie eine Akrozyanose, diffusen Schwindel und Übelkeit mit einer rasch deutlichen Verschlechterung seines Allgemeinzustands. Laborchemisch zeigte sich ein deutlich erhöhter Creatinkinase(CK)-Wert mit 793 U/l (Referenzwert: <70 U/l) (Abb. 1).
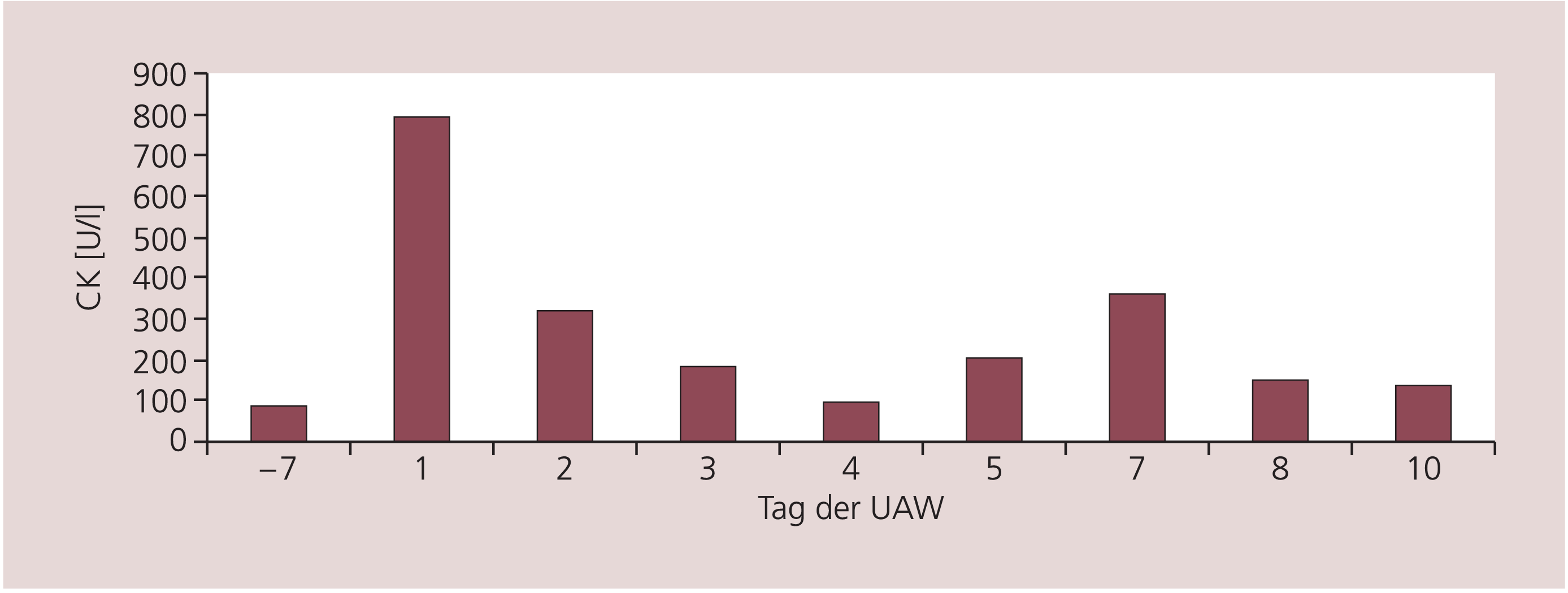
Abb. 1. Verlauf der Creatinkinase(CK)-Werte im Plasma (Referenzbereich: <70 U/l)
Das Isoenzym Creatinkinase-Muscle-Brain (CK-MB) war am UAW-Tag mit 25 U/l leicht erhöht (Referenzwert: <17 U/l), das Troponin-T mit 0,27 µg/l (Referenzwert: <0,03 µg/l) und das C-reaktive Protein (CRP) mit 129,4 mg/l (Referenzwert: <8 mg/l) deutlich erhöht (Abb. 2).
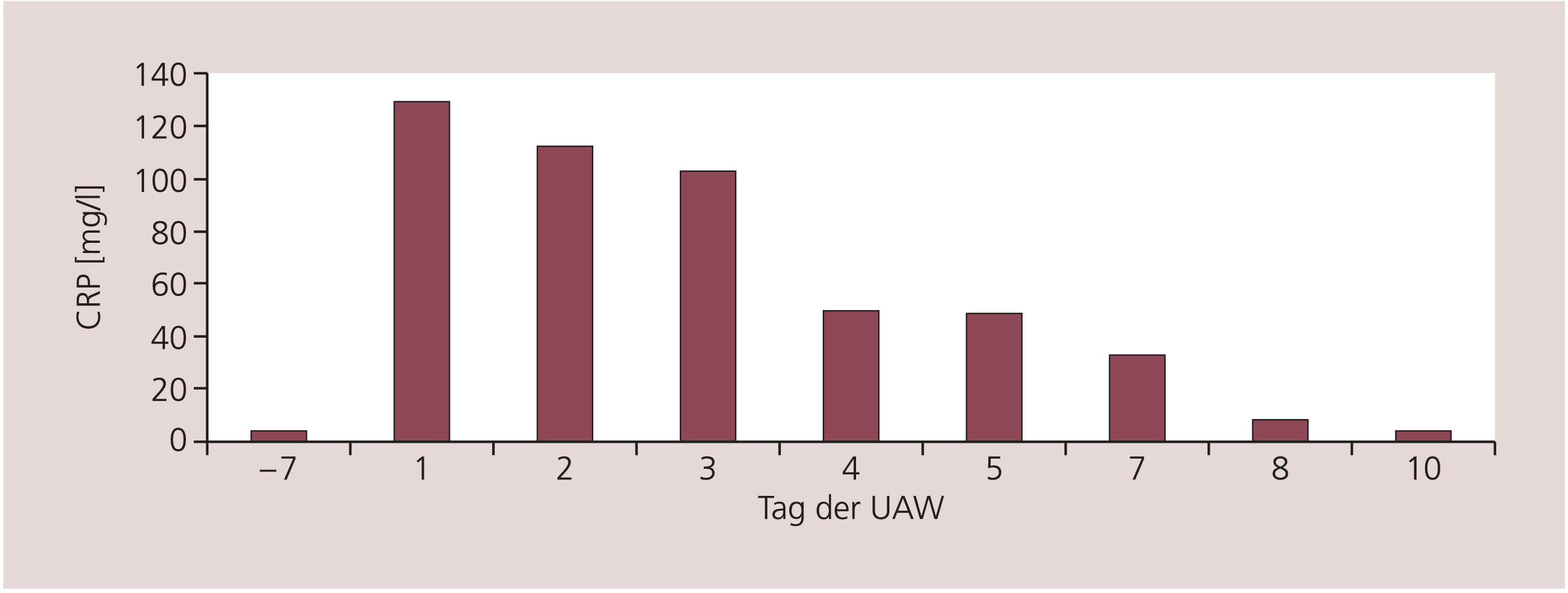
Abb. 2. Verlauf der Konzentration des C-reaktiven Proteins (CRP) im Plasma (Referenzbereich: <8,0 mg/l)
Das Creatinin im Plasma, die D-Dimere, die Leukozyten-Werte, das Differenzialblutbild sowie weitere relevante Labor-Parameter waren unauffällig.
Clozapin wurde sofort abgesetzt, der Patient wurde für zwei Tage auf eine internistische Intensivstation verlegt. In der Röntgen-Thoraxaufnahme zeigten sich keine Hinweise für eine Verbreiterung der Herzsilhouette, für Infiltrate, Stauungszeichen oder Pleuraergüsse. In der EKG-Ableitung stellte sich eine Sinustachykardie mit inkomplettem Linksschenkelblock dar. Im Langzeit-EKG zeigten sich elf supraventrikuläre und zwei ventrikuläre Extrasystolen, jedoch keine höhergradigen Herzrhythmusstörungen. In der internistischen Abteilung wurden ein ACE-Hemmer (Ramipril) und ein Betablocker (Metoprolol) gegeben sowie wegen des klinischen Verdachts auf eine atypische Pneumonie eine Antibiotika-Behandlung (Ciprofloxacin, Amoxicillin) eingeleitet. Die klinische Symptomatik besserte sich rasch, die Gesamtdauer der vermuteten Myokarditis betrug insgesamt ~10 Tage.
Im Verlauf normalisierten sich das EKG und zunächst auch die Laborparameter innerhalb dieses Zeitraums.
Auffallend waren passagere, intermittierende Anstiege der CK- und zum Teil auch der CK-MB-Aktivität in den folgenden vier Wochen, eine neurophysiologische Diagnostik (EMG) zeigte jedoch einen unauffälligen Befund. Im weiteren Verlauf lagen die CK-Enzymwerte im Normbereich.
Eine Koronarangiographie war unauffällig, echokardiographisch zeigte sich eine leicht eingeschränkte linksventrikuläre Funktion (Ejektionsfraktion 50%) mit apikoseptaler Hypokinese. Bei einer erneuten Echokardiographie vier Wochen nach dem Ereignis zeigte sich eine Verbesserung der linksventrikulären Herzfunktion.
Antipsychotisch wurde der Patient zunächst mit Haloperidol weiterbehandelt (30 mg/d), im Verlauf wurde Haloperidol mit Risperidon kombiniert, zuletzt mit Tagesdosierungen von 4 mg Haloperidol und 10 mg Risperidon. Der Patient wurde etwa 2,5 Monate nach dem Auftreten der wahrscheinlichen Myokarditis körperlich und psychisch stabilisiert entlassen und ambulant weiterbehandelt. Über einen jetzt etwa 3-monatigen Beobachtungszeitraum zeigten sich keine kardialen Komplikationen und keine produktive Symptomatik im Rahmen seiner Schizophrenie.
Einschätzung und Beurteilung
Der klinische Befund, die charakteristischen Erhöhungen spezifischer Laborparameter (CK, CK-MB, Troponin T) sowie der EKG-Befund sprechen für das Vorliegen einer Myokarditis, der Herzecho-Befund für eine konsekutive linksventrikuläre Funktionseinschränkung. Der eindeutige Nachweis einer eosinophilen Myokarditis wäre nur mittels einer Myokard-Biopsie möglich gewesen. Man entschloss sich aber aus ethischen Gründen, darauf zu verzichten, zumal die kardiale Problematik sich rasch besserte.
Die Gesamt-Symptomatik (sowohl klinisch als auch laborchemisch) sowie der zeitliche Verlauf mit einer raschen klinischen Besserung nach Absetzen von Clozapin innerhalb von zehn Tagen sprechen für einen wahrscheinlichen Zusammenhang mit dieser Substanz. Da zum UAW-Zeitpunkt auch zusätzlich Haloperidol gegeben wurde, wäre prinzipiell auch an eine Kombinationsanschuldigung zu denken. Da Haloperidol jedoch durchgehend eingenommen wurde, erscheint dieses Präparat als Mitursache unwahrscheinlich. Auffallend waren passagere mehrwöchige CK-Anstiege nach zunächst rascher völliger Normalisierung nach dem aktuellen UAW-Ereignis, für die aber keine anderen Ursachen, beispielsweise eine Muskelerkrankung, gefunden werden konnten. Grundsätzlich wäre differenzialdiagnostisch auch an eine virale Genese einer Myokarditis (bei zusätzlichem klinischem Verdacht auf eine atypische Pneumonie) zu denken, dies erscheint aber vom Gesamtverlauf eher unwahrscheinlich, ein Myokardinfarkt konnte ausgeschlossen werden.
Diskussion
Eine Myokarditis kann septische (bakterielle, virale, parasitäre), metabolische (endokrinologische) und toxische Ursachen, unter anderem durch Alkohol und Schwermetalle (z.B. Blei, Kobalt), haben. Die klinische Symptomatik einer Myokarditis allgemein ist variabel und kann sich unspezifisch in Müdigkeit, Abgeschlagenheit, Fieber und Dyspnoe äußern. Klassische Leitsymptome existieren nicht. Akute thorakale Schmerzen sind nur bei 10 bis 30% der Patienten vorhanden. Diagnostisch zeigen sich im EKG häufig Überleitungsstörungen (z.B. AV-Blockierungen), Arrhythmien oder ST-Veränderungen, im Labor Erhöhungen von CRP, CK, CK-MP und Troponin T. Goldstandard für die Diagnose ist die Myokard-Biopsie. Histologisch sind bei medikamentös induzierten Fällen eosinophile Infiltrate sowie Myozytolysen nachweisbar [8, 20].
Der Verlauf ist unterschiedlich, in etwa 50% der Fälle heilen Myokarditiden spontan ohne Folgen ab. Verlässliche Zahlen über die Epidemiologie und die Prognose einer Myokarditis allgemein existieren nicht.
Bei Medikamenten gibt es unterschiedliche Stoffklassen, die zu dieser Arzneimittel-Reaktion führen können. Eine Myokarditis bei internistischen Substanzen wurde unter anderem für bestimmte Chemotherapeutika und für Betablocker [15] beschrieben, bei Psychopharmaka unter anderem für Antikonvulsiva [37], speziell Phenytoin und Carbamazepin [21]. Die Arbeitsgruppe von Arima [2] publizierte einen Fall einer eosinophilen Myokarditis mit Hautmanifestation unter Phenobarbital. Unter Antipsychotika berichteten von Bhatia und Mitarbeiter [4] über eine Myokarditis unter einer Überdosierung von Haloperidol, Ansari und Mitautoren [1] schuldigten bei einer Myokarditis unter anderem Perphenazin an.
Unter Clozapin sind vermutlich immunologisch vermittelte (allergische) Reaktionen mit komplexen Veränderungen an unterschiedlichen Organsystemen beschrieben. Neben einer Manifestation im Myokard oder Perikard [26, 29] können anatomisch auch das Endokard und das Epikard (Pankarditis) betroffen sein. Kasuistisch wurde über eine begleitende Peritonitis, Pleuritis sowie eine Polyserositis [10, 23, 30] berichtet, unter anderem beschrieben Bhatti und Mitarbeiter [5] eine Perikarditis mit perikardialer Tamponade, Polyserositis und Exanthem, Boot et al. [6] eine perikardiale Beteiligung mit bilateralem Pleuraerguss, Branik und Nitschke [7] eine Perikarditis mit Polyserositis bei einer Jugendlichen.
Zu immunologisch [13] bedingten Prozessen gehören allergische Arzneimittel-Reaktionen [17] mit unterschiedlichem Pathomechanismus und Zeitverlauf (Typ I bis IV). Akute allergische Reaktionen unter Clozapin wurden seit längerer Zeit kasuistisch dargestellt. Beispielsweise berichteten Stoppe et al. [35] über eine akute, lebensbedrohliche Reaktion unter Clozapin bei einer 65-jährigen Patientin mit einem schwersten allergischem Asthma.
Neben diesen eindeutig immunologisch bedingten Reaktionen [17, 18] gibt es komplexe Hypersensitivitäts-Reaktionen [16, 32], deren Beziehung zum Immunsystem [13] und zu anderen spezifischen Hypersensitivitäts-Syndromen [33] (z.B. Stevens-Johnson-Syndrom) derzeit noch relativ wenig klar ist. Zum einen gibt es Berichte einer direkten Toxizität von Medikamenten [24, 32] oder deren Metaboliten [27], zum anderen über spezifische Immunreaktionen beispielsweise bei schwersten Hautreaktionen, für die derzeit unterschiedliche hypothetische Konzepte bestehen [33, 34]. Der Pathomechanismus einer Clozapin-induzierten Myokarditis ist letzlich nicht geklärt [28], Killian et al. [20] vermuten eine IgE-induzierte allergische Reaktion vom Typ I. Burke et al. [8] beschrieben 69 Autopsien nach Hypersensitivitäts-Myokarditis mit histologischen und immunhistochemischen Unterschieden (Zelltypen und T-Zellen), auch in Abhängigkeit von den jeweils angeschuldigten Substanzen.
Myokarditiden sind keine seltenen UAW unter Clozapin. Die Inzidenzraten für das Risiko einer Clozapin-induzierten Myokarditis schwanken zwischen 0,03% und 1,2%. Spontanmeldesysteme wie beispielsweise AMSP sind geeignet, solche schweren UAW zu erfassen. Allerdings ist grundsätzlich ein „underreporting“ nicht auszuschließen, die realen UAW-Inzidenzraten liegen möglicherweise höher, prospektive Studien dazu wären notwendig.
Neben einzelnen Fallberichten wurde in Australien in drei größeren Studien [19, 20, 31] über Myokarditiden unter Clozapin publiziert, die großes Aufsehen erregten.
In der ersten größeren australischen Studie von Killian et al. [20] wurden zwischen Januar und März 1999 insgesamt 8000 Patienten nach Beginn einer Clozapin-Medikation untersucht. Insgesamt traten 15 Fälle einer Myokarditis (Inzidenz 0,187%) und 8 Fälle einer Kardiomyopathie im Behandlungsverlauf auf. Von diesen 23 Patienten verstarben 6. Auffallend war, dass von den gesamten 23 Fällen 20 Männer betroffen waren, mit einem Durchschnittsalter von 36 Jahren. Alle Myokarditis-Fälle traten innerhalb der ersten drei Behandlungswochen auf. Bei den Herz-Biopsie-Befunden zeigten sich meist eosinophile Infiltrationen mit Myozytolyse, wie sie nach akuten Medikamenten-Reaktionen typisch sind. Die Arbeitsgruppe von Haas [19] reanalysierte aktuell weitere Fälle in Australien. In einer retrospektiven Studie wurden 116 Myokarditis-Fälle, die zwischen 1993 und 2003 unter einer Clozapin-Medikation aufgetreten waren, ausgewertet (Inzidenz: 0,7 bis 1,2%, in Abhängigkeit von unterschiedlicher Methodik). Das mittlere Alter der Patienten betrug 30,0 Jahre, durchschnittlich nach 16 Tagen Behandlung traten die Symptome einer Myokarditis auf, 12 Patienten (10,3%) verstarben. Die hohe Anzahl von betroffenen Patienten in Australien hat möglicherweise eine Teilursache in einer speziellen genetischen Disposition (Störanfälligkeit) [33].
Im AMSP-Projekt [12] fanden sich zwischen 1993 und 1998 bei insgesamt 10263 mit Clozapin behandelten Patienten drei Fälle einer Myokarditis (Inzidenz 0,029%). Erneut zeigte sich, dass es sich auch hier um vorher herzgesunde, junge Männer im Alter zwischen 23 und 27 Jahren handelte. Die Clozapin-Dosierungen lagen zwischen 200 und 500 mg pro Tag, die Symptome begannen zwischen dem 13. und 20. Tag nach Eindosierung von Clozapin. Auch in vorliegenden kasuistischen Darstellungen [9] ist gehäuft von relativ jungen männlichen Patienten referiert worden, beispielsweise von Bandelow et al. [3] über einen 26-jährigen Mann unter einer 500-mg-Clozapin-Tagesdosis und von Fineschi et al. [14] über einen 29-jährigen männlichen Patienten, der an einer Hypersensitivitäts-Myokarditis verstarb.
Lang und Kollegen [22] beobachteten allerdings eine reversible Clozapin-induzierte Myokarditis nach jahrelanger Medikamenten-Einnahme.
Das Committee on Safety of Medicines [11] in England berichtete über vier Myokarditis-Fälle bei 5000 Clozapin-Behandlungen (Inzidenz 0,080%). Die Arbeitsgruppe von Walker [36] fand allerdings in einer älteren Kohorten-Studie in den USA bei insgesamt 67072 Clozapin-Patienten keinen Myokarditis-Fall. Möglicherweise ist die allgemeine Aufmerksamkeit für die Problematik erst in den letzten Jahren gestiegen.
Mayorga und Mitarbeiter [25] schlagen grundsätzlich ein spezielles Monitoring unter dem Aspekt von immunologischen Problemen unter Medikamenten vor.
Bei unklarem Fieber, Dyspnoe, aber auch unspezifischen Symptomen wie Müdigkeit sollte bei einer laufenden Clozapin-Therapie auch an eine Myokarditis gedacht und rasch eine entsprechende Diagnostik (EKG, Laborkontrolle) eingeleitet werden.
Eine Risikogruppe scheinen junge Männer zu sein, die ersten drei Wochen nach Beginn einer Behandlung mit Clozapin sind dabei offenbar besonders kritisch.
Literatur
1. Ansari A, Maron BJ, Berntson DG. Drug-induced toxic myocarditis. Tex Heart Inst J 2003;30:76–9.
2. Arima M, Kanoh T, Yamasaki A, et al. Eosinophilic myocarditis associated with toxicodermia caused by phenobarbital. Jpn Circ J 1998;62:132–5.
3. Bandelow B, Degner D, Kreusch U, et al. Myocarditis under therapy with clozapine. Schizophr Res 1995;17:293–4.
4. Bhatia MS, Gupta R, Dhawan J. Myocarditis after overdose of conventional antipsycho-tics. World J Biol Psychiatry 2007;26:1–3.
5. Bhatti MA, Zander J, Reeve E. Clozapine-induced pericarditis, pericardial tamponade, polyserositis, and rash. J Clin Psychiatry 2005;66:1490–1.
6. Boot E, de Haan L, Guzelcan Y, et al. Pericardial and bilateral pleural effusion associated with clozapine treatment. Eur Psychiatry 2004;19:65.
7. Branik E, Nitschke M. Pericarditis and polyserositis as a side effect of clozapine in an adolescent girl. J Child Adolesc Psychopharmacol 2004;14:311–4.
8. Burke AP, Saenger J, Mullick F, Virmani R. Hypersensitivity myocarditis. Arch Pathol Lab Med 1991;115:764–9.
9. Caetano D, Gandhi C. Clozapine-induced myocarditis. Aust N Z J Psychiatry 2008;42:434–5.
10. Catalano G, Catalano MC, Frankel Wetter RL. Clozapine induced polyserositis. Clin Neuropharmacol 1997;20:352–6.
11. Committee on Safety of Medicines. Myocarditis with antipsychotics: recent cases with clozapine (Clozaril). Curr Probl Pharmacovigil 1993;19:9–10.
12. Degner D, Bleich S, Grohmann R, et al. Myocarditis associated with clozapine treatment. Aust N Z J Psychiatry 2000;34:880.
13. Descotes J. Immunotoxicology: role in the safety assessment of drugs. Drug Saf 2005; 28:127–36.
14. Fineschi V, Neri M, Riezzo I, Turillazi E. Sudden cardiac death due to hypersensitivity myocarditis during clozapine treatment. Int J Legal Med 2004;118:307–9.
15. Frustaci A, Verardo R, Sale P, et al. Hypersensitivity myocarditis induced by beta-blockers: an unexpected cause of abrupt deterioration in hypertrophic cardiomyopathy. Intensive Care Med 2007;33:1848–9.
16. Gomes ER, Demoly P. Epidemiology of hypersensitivity drug reactions. Curr Opin Allergy Clin Immunol 2005;5:309–16.
17. Greenberger PA. Drug allergy. J Allergy Clin Immunol 2006;117:464–70.
18. Guglielmi L, Guglielmi P, Demoly P. Drug hypersensitivity: epidemiology and risk factors. Curr Pharm Des 2006;12:3309–12.
19. Haas SJ, Hill R, Krum H, et al. Clozapine-associated myocarditis: a review of 116 cases of suspected myocarditis associated with the use of clozapine in Australia during 1993–2003. Drug Saf 2007;30:47–57.
20. Killian JG, Kerr K, Lawrence C, et al. Myocarditis and cardiomyopathy associated with clozapine. Lancet 1999;27:1841–5.
21. Krivoy N, Taer M, Neuman MG. Antiepileptic drug-induced hypersensitivity syndrome reactions. Curr Drug Saf 2006;1:289–99.
22. Lang U, Willbring M, von Golitschek R, et al. Clozapine-induced myocarditis after long-term treatment: case presentation and clinical perspectives. J Psychopharmacol 2008; 22:576–80.
23. Lim A, Sivakumaran P, Israel M. Clozapine associated polyserositis. N Z Med J 2003;116:U651.
24. López Tiro JJ, Orea Solano M. Hypersensitivity to medications. Rev Alerg Mex 2001;48: 4–8.
25. Mayorga C, Pena RR, Blanca-López N, et al. Monitoring the acute phase response in non-immediate allergic drug reactions. Curr Opin Allergy Clin Immunol 2006;6:249–57.
26. Murko A, Clarke S, Black DW. Clozapine and pericarditis with pericardial effusion. Am J Psychiatry 2002;159:494.
27. Naisbitt DJ, Williams DP, Pirmohamed M, et al. Reactive metabolites and their role in drug reactions. Curr Opin Allergy Clin Immunol 2001;1:317–25.
28. Pieroni M, Cavallaro R, Chimenti C, et al. Clozapine-induced hypersensitivity myocarditis. Chest 2004;126:1703–5.
29. Raju P, Rao GK, Davis G. Pericardial effusion in patients with schizophrenia: are they on clozapine? Emerg Med J 2008;25:383–4.
30. Rathore S, Masani ND, Callaghan PO. Clozapine-induced effuso-constrictive pericarditis. Case report and review of the literature. Cardiology 2007;108:183–5.
31. Reinders J, Parsonage W, Lange D, et al. Clozapine-related myocarditis and cardiomyopathy in an Australian metropolitan psychiatric service. Aust N Z J Psychiatry 2004;38:915–22.
32. Riley RJ, Leeder JS. In vitro analysis of metabolic predisposition to drug hypersensitivity reactions. Clin Exp Immunol 1995;99:1–6.
33. Roujeau JC. Clinical heterogenity of drug hypersensitivity. Toxicology 2005;209:123–9.
34. Sanderson JP, Naisbitt DJ, Park BK. Role of bioactivation in drug-induced hypersensitivity reactions. AAPS J 2006;3:55–64.
35. Stoppe G, Müller P, Fuchs T, Rüther E. Life-threatening allergic reaction to clozapine. Br J Psychiatry 1992;161:259–61.
36. Walker AM, Lanza LL, Arellano F, et al. Mortality in current and former users of clozapine. Epidemiology 1997;8:671–7.
37. Zaidi AN. Anticonvulsant hypersensitivity syndrome leading to reversible myocarditis. Can J Clin Pharmacol 2005;12:33–40.
Dr. Detlef Degner, Dr. Anja Schneider, Berend Malchow, Klinik für Psychiatrie und Psychotherapie der Universitätsmedizin Göttingen, Von-Siebold-Str. 5, 37075 Göttingen, E-Mail: ddegner@gwdg.de
Dr. Renate Grohmann, Klinik für Psychiatrie und Psychotherapie der Ludwig-Maximilians-Universität München, Nussbaumstraße 7, 80336 München
Prof. Dr. Eckart Rüther, Klinik für Psychiatrie und Psychotherapie der Universitätsmedizin Göttingen, Von-Siebold-Str. 5, 37075 Göttingen, und Klinik für Psychiatrie und Psychotherapie der Ludwig-Maximilians-Universität München, Nussbaumstraße 7, 80336 München
Psychopharmakotherapie 2008; 15(06)
