Dr. H. Oberpichler-Schwenk, Stuttgart
Rasagilin (Azilect®) ist in Deutschland seit Mitte 2005 auf dem Markt. Es ist zugelassen zur Behandlung der idiopathischen Parkinson-Krankheit als Monotherapie oder als Zusatztherapie (mit Levodopa) bei Patienten mit End-of-Dose-Fluktuationen.
Die Wirksamkeit von Rasagilin in der initialen Monotherapie wurde in der TEMPO-Studie mit 404 Patienten nachgewiesen. Der UPDRS-Score (Unified Parkinson’s disease rating scale) von Parkinson-Patienten im frühen Stadium lag nach 6-monatiger Behandlung mit 1 oder 2 mg/d Rasagilin um 4,20 bzw. 3,56 Punkte unter dem der Plazebo-Gruppe. Der Unterschied resultierte aus einer fortschreitenden Verschlechterung des UPDRS-Scores in der Plazebo-Gruppe und einer initialen Verbesserung mit konsekutivem leichtem Anstieg in den Rasagilin-Gruppen. Post-hoc-Analysen ergaben, dass der Therapieeffekt umso größer war, je größer der UPDRS-Score zu Therapiebeginn war: Der Unterschied zur Plazebo-Gruppe betrug
3,80 bei einem initialen UPDRS-Score >23,
5,02 bei einem initialen UPDRS-Score >27 und
6,02 bei einem initialen UPDRS-Score >31 (alle p<0,01).
Um eine vermutete krankheitsmodifizierende Wirkung von Rasagilin zu prüfen, wurden die Patienten anschließend 6 Monate doppelblind weiterbehandelt, wobei die Patienten der Plazebo-Gruppe auf 2 mg/d Rasagilin umgestellt wurden. Dieses Design mit verzögertem Behandlungsstart zur Differenzierung von symptomatischen und krankheitsmodifizierenden Arzneistoffeffekten wurde ursprünglich in der Alzheimer-Forschung entwickelt und mit Rasagilin erstmals auf die Parkinson-Krankheit angewendet. Bei einer rein symptomatischen Wirkung wäre eine weitgehende Annäherung des UPDRS-Scores an denjenigen der seit Beginn mit Rasagilin behandelten Gruppe zu erwarten gewesen. Tatsächlich trat zunächst eine gewisse Verbesserung ein, aber die Kurve der seit Beginn mit Rasagilin behandelten Gruppe wurde nicht erreicht (Abb. 1). Auch nach 4 bis 5 Jahren war bei den offen nachbeobachteten Patienten die Verschlechterung des UPDRS-Scores bezogen auf den Ausgangswert noch ausgeprägter, wenn sie erst mit Verzögerung Rasagilin erhalten hatten.
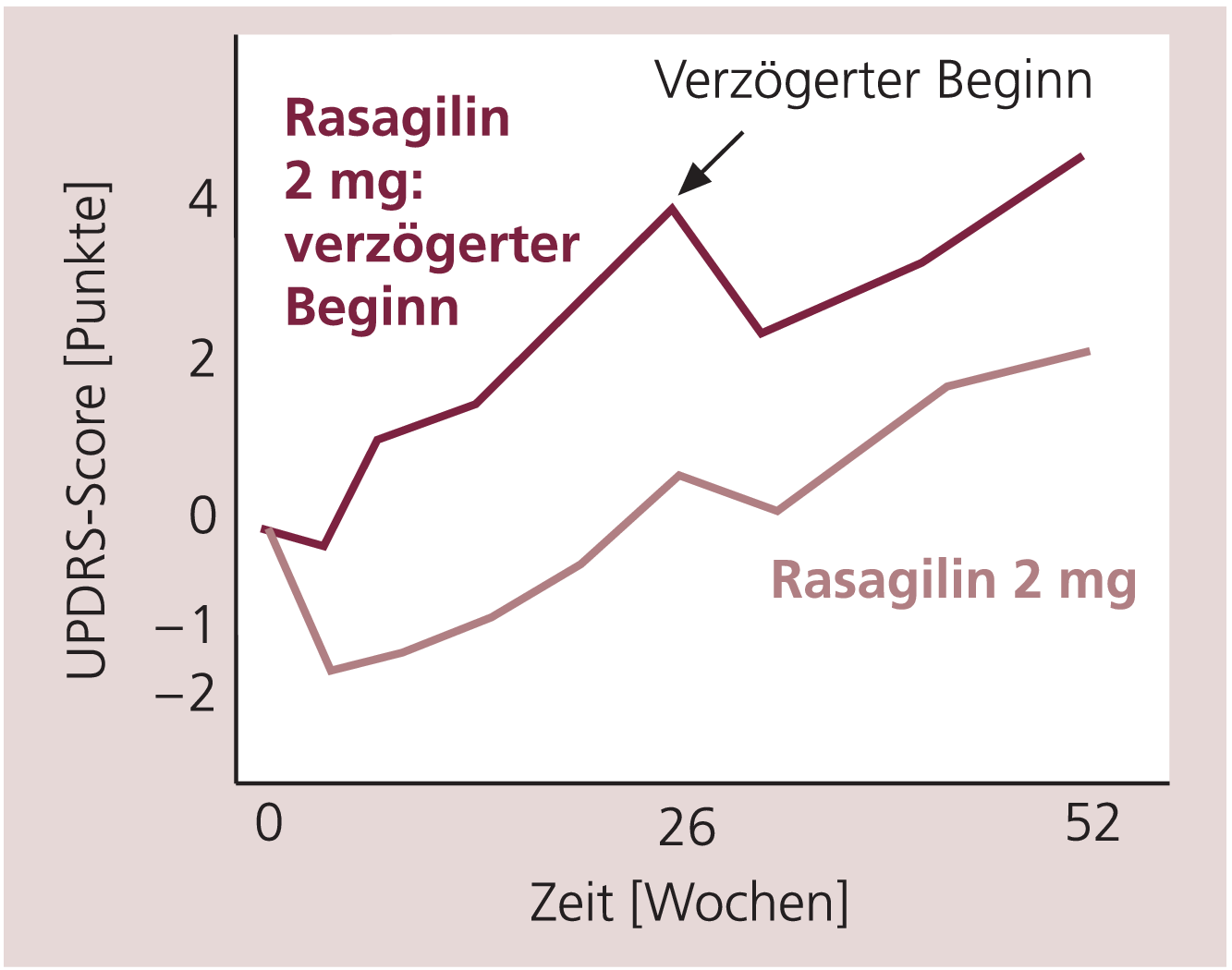
Abb. 1. TEMPO-Studie: Änderung des UPDRS-Scores unter 52-wöchiger Behandlung mit 2 mg/d Rasagilin oder bei verzögertem Behandlungsbeginn (26 Wochen Plazebo, danach 26 Wochen 2 mg/d Rasagilin). Die Gruppe mit verzögertem Behandlungsbeginn ist nach 52 Wochen um 2,29 UPDRS-Punkte schlechter [mod. nach Parkinson Study Group 2004].
Das Ergebnis der TEMPO-Studie spricht für eine krankheitsmodifizierende, möglicherweise neuroprotektive Wirkung der frühen Behandlung mit Rasagilin. Es soll mit der laufenden ADAGIO-Studie (Attenuation of disease progression with Agilect®/Azilect® once-daily) mit einer größeren Zahl von Patienten (etwa 1100) erhärtet werden.
Kombinationstherapie mit Rasagilin
Bei Patienten mit fortgeschrittener Parkinson-Krankheit und motorischen Komplikationen verkürzt Rasagilin als Zusatztherapie zu einer Levodopa-Behandlung die Dauer der täglichen Off-Zeit signifikant. Das zeigte sich sowohl in der 6-monatigen PRESTO-Studie als auch in der 18-wöchigen LARGO-Studie. In der LARGO-Studie wurde als aktive Vergleichssubstanz neben Plazebo der COMT-Hemmer Entacapon (Comtess®; 200 mg mit jeder Levodopa-Dosis) eingesetzt. Der primäre Endpunkt, die Verkürzung der täglichen Off-Zeit, wurde von Rasagilin und Entacapon in vergleichbarem Ausmaß erreicht. Anders als Entacapon hatte Rasagilin allerdings auch einen statistisch signifikanten günstigen Einfluss auf die sekundären Endpunkte motorischer UPDRS-Score am Morgen (Off-Phase vor der ersten Morgendosis), Haltungsinstabilität und Freezing.
Rasagilin muss anders als Entacapon nur einmal täglich eingenommen werden. Auch wenn die Patienten bereits Levodopa und einen Dopaminagonisten einnehmen, ist eine zusätzliche Therapie mit Rasagilin möglich. Post-hoc-Analysen der LARGO- und der PRESTO-Studie ergaben, dass der Rasagilin-Effekt in diesem Fall sogar ausgeprägter war. So nahm in der PRESTO-Studie die tägliche Off-Zeit bei Patienten ohne Dopaminagonisten-Therapie in der Rasagilin-Gruppe um 1,75 Stunden und in der Plazebo-Gruppe um 1,06 Stunden ab (∆ =0,69), bei Patienten mit Dopaminagonisten-Behandlung betrug die Abnahme in der Rasagilin-Gruppe 1,89 Stunden, in der Plazebo-Gruppe 0,85 Stunden (∆ =1,04).
Kontraindiziert ist die gleichzeitige Behandlung mit anderen MAO-Hemmern oder Pethidin. Auch Fluoxetin und Fluvoxamin sollten vermieden werden. Bei der gleichzeitigen Anwendung von anderen selektiven Serotonin-Wiederaufnahmehemmern sowie generell Antidepressiva wird Vorsicht angeraten.
Rasagilin verursachte in den klinischen Studien wenig Nebenwirkungen. Praxiserfahrungen mit 98 konsekutiven Patienten belegen ebenfalls eine gute Verträglichkeit der Substanz sowie – neben der verkürzten Off-Zeit und verlängerten On-Zeit – eine Verringerung der Anhedonie und eine Verbesserung der Mobilität und Lebensqualität sowie eine Besserung von Schlafstörungen und (teilweise) Mimik. Als wichtig hat sich erwiesen, die Patienten auf den verzögerten Wirkungseintritt aufmerksam zu machen.
Aktuelle Therapieempfehlungen
MAO-B-Hemmer haben inzwischen als Therapieoption der ersten Wahl Eingang in offizielle Empfehlungen zur Parkinson-Therapie gefunden. Die in diesem Jahr veröffentlichte britische Leitlinie nennt als Therapien der ersten Wahl bei früher Parkinson-Krankheit Levodopa, Dopaminagonisten oder MAO-B-Hemmer. Für die adjuvante Therapie bei fortgeschrittener Parkinson-Krankheit werden als Therapien der ersten Wahl Dopaminagonisten, COMT-Hemmer oder MAO-B-Hemmer empfohlen.
Ein Expertengremium des American College of Neurology wertete die Studien der letzten 40 Jahre zur Behandlung von Levodopa-induzierten motorischen Störungen und Dyskinesien aus. Demnach besteht in Bezug auf die Reduktion der Off-Zeit die am besten gesicherte Datenlage für Entacapon und Rasagilin (Level A), gefolgt von Pergolid, Pramipexol und Ropinirol (und Tolcapon; Level B) sowie von Apomorphin, Cabergolin und Selegilin (Level C).
Quellen
O. Univ.-Prof. Dr. med. Werner Poewe, Innsbruck, Prof. Dr. med. Heinz Reichmann, Dresden, Dr. med. Reinhard Ehret, Berlin, Pressekonferenz „Ein Jahr Azilect® – Moderner MAO-B-Hemmer bringt Bewegung in die Parkinsontherapie“, Mannheim, 21. September 2006, veranstaltet von Teva Pharma GmbH und Lundbeck GmbH.
Parkinson Study Group. A controlled, randomized, delayed-start study of rasagiline in early Parkinson disease. Arch Neurol 2004;61:561–6.
NICE Guideline “Parkinson’s disease”. Juni 2006. www.nice.org.uk/guidance/CG35 (Zugriff am 14.11.2006).
Pahwa R, et al. Practice parameter: treatment of Parkinson disease with motor fluctuations and dyskinesia (an evidence-based review): report of the quelity standards subcommittee of the American Academy of Neurology [Abstract]. Neurology 2006;66:983–95.
Psychopharmakotherapie 2007; 14(01)
