Ulrich Frey, Homburg, Andreas Schreiner und Steffen Heger, Neuss, und Frank Gerald Pajonk, Homburg
Während klassische Antipsychotika vor allem in der Akutbehandlung der produktiv-psychotischen Symptomatik einer schizophrenen Erkrankung im Vergleich zu atypischen Antipsychotika als gleichwertig anzusehen sind, zeigen sich die atypischen Antipsychotika in der Langzeitbehandlung, insbesondere bei vorherrschender Negativsymptomatik, überlegen [3]. In offenen und naturalistischen Studien konnte gezeigt werden, dass unter einer Behandlung mit atypischen Antipsychotika die Rückfall- und Rehospitalisierungsraten signifikant niedriger waren als unter Behandlung mit konventionellen Antipsychotika [13, 17]. Für Risperidon konnte in der Langzeittherapie auch in einer doppelblinden, prospektiven und randomisierten Studie eine signifikante Reduktion der Rückfallrate im Vergleich zu Haloperidol nachgewiesen werden [7]. Dabei spielt für den Verlauf und die Prognose der Schizophrenie die Akzeptanz der medikamentösen Therapie durch den Patienten eine wesentliche Rolle. Durch eine bessere Verträglichkeit sowie eine bessere subjektive Befindlichkeit und Lebensqualität erreichen die atypischen Antipsychotika verglichen mit den klassischen eine höhere Patientenakzeptanz [8, 15].
Zunächst richtete sich das Interesse in der Diskussion um die Befindlichkeit schizophrener Patienten überwiegend auf medikamenteninduzierte extrapyramidal-motorische Symptome [5, 9]. Nachdem einige atypische Antipsychotika Gewichtszunahmen von durchschnittlich bis zu 4,5 kg innerhalb einer 10-wöchigen Behandlung verursachten [2], wird mittlerweile vermehrt der Einfluss des Körpergewichts auf die Befindlichkeit und Therapieakzeptanz des Patienten beachtet [11]. Darüber hinaus kann eine Gewichtszunahme auch bei schizophrenen Patienten zusammen mit anderen Risikofaktoren, beispielsweise Zigarettenrauchen oder Bewegungsmangel, ein erhebliches Risiko für die Entstehung kardiovaskulärer Erkrankungen, Stoffwechselstörungen (z.B. Diabetes mellitus Typ 2) oder Erkrankungen des Bewegungsapparats darstellen [1, 11]. Die Relevanz einer therapiebedingten Gewichtszunahme zum einen für die Patientenzufriedenheit, zum anderen aber auch für die Entstehung chronischer Erkrankungen darf daher bei der Wahl der antipsychotischen Behandlung nicht unterschätzt werden [18]. Die Überwachung körperlicher Erkrankungen unter antipsychotischer Medikation bei schizophrenen Patienten hat im Hinblick auf die Gesamtprognose einen hohen Stellenwert [12].
Methodik
In der formal als Anwendungsbeobachtung durchgeführten, offenen, zweiarmigen, nicht randomisierten Studie sollten neben der Wirksamkeit und Verträglichkeit einer antipsychotischen Langzeittherapie mit Risperidon (Risperdal®) oder Olanzapin (Zyprexa®) vor allem die Befindlichkeit, die subjektive Behandlungszufriedenheit der Patienten und die Akzeptanz der jeweiligen medikamentösen Behandlung unter besonderer Berücksichtigung der Gewichtsentwicklung über sechs Monate dokumentiert werden.
Diagnostische und therapeutische Vorgaben wurden dem teilnehmenden Arzt nicht gemacht. Im Vordergrund stand die Beobachtung und Dokumentation der Behandlung in der routinemäßigen Anwendung des jeweils eingesetzten Arzneimittels Risperidon oder Olanzapin. Es konnten Patienten dokumentiert werden, bei denen eine antipsychotische Ersteinstellung auf Risperidon oder Olanzapin geplant war, sowie Patienten, die von einem anderen auf eines dieser beiden Antipsychotika umgestellt werden sollten. Alle Patienten sollten sich in ambulanter fachärztlicher Behandlung befinden.
Insgesamt wurden 493 Patienten in der Untersuchung dokumentiert. Der Untersuchungszeitraum erstreckte sich von Januar 2002 (Dokumentationsbeginn erster Patient) bis Juli 2003 (Abschlussuntersuchung letzter Patient). Folgende Beobachtungsparameter wurden dokumentiert: Demographische und anamnestische Daten; die subjektive Therapieakzeptanz mittels Fragebogenerhebung; Veränderung und Bewertung der klinischen Symptomatik durch den Untersucher mittels Brief Psychiatric Rating Scale (BPRS), Clinical Global Impression (CGI) und Clinical Global Impression of Change (CGI-C); Körpergewicht und Body-Mass-Index (BMI); Dosierung von Risperidon oder Olanzapin und eventueller Begleitmedikation; unerwünschte Ereignisse (UE); Beurteilung der Wirksamkeit und Verträglichkeit durch den Arzt und den Patienten.
Die Studie wurde multizentrisch bei 103 Fachärzten durchgeführt. In den meisten Zentren wurden jeweils fünf Patienten im Verhältnis 4:1 (Risperidon:Olanzapin) dokumentiert. Der Beobachtungszeitraum sollte pro Patient 6 Monate betragen. Als Dokumentationszeitpunkte waren der Behandlungsbeginn, 6 Wochen sowie 3 und 6 Monate nach Behandlungsbeginn vorgesehen.
Die statistische Analyse erfolgte mit Methoden der deskriptiven und explorativen Statistik. In die Analyse der Wirksamkeit wurden alle Patienten aufgenommen, die mindestens einmal Risperidon oder Olanzapin erhalten hatten (Intention-to-treat-[ITT-]Stichprobe). Ein Patient erhielt durchgängig sowohl Risperidon als auch Olanzapin und wurde deswegen nicht in die Auswertung einbezogen. Bei 10 weiteren Patienten war die Dokumentation so fehlerhaft, dass auf eine Auswertung verzichtet werden musste. Zur Analyse der Sicherheit wurden alle unerwünschten Ereignisse erfasst. Bei einem Patienten lag ausschließlich eine Meldung über ein schwerwiegendes unerwünschtes Ereignis vor. Dieser Patient wurde nur in die Auswertungen zur Sicherheit einbezogen. Damit konnten 481 Patienten in die Auswertungen zur Wirksamkeit einbezogen werden (Intention-to-treat-Analyse); in die Auswertungen zur Sicherheit gingen alle verfügbaren Daten zu allen Patienten ein (n=482).
Außer der ITT-Analyse wurde auch eine Per-Protocol-(PP-)Analyse zur Wirksamkeit und Sicherheit, sowie zum Verlauf des Körpergewichts durchgeführt. Die Zugehörigkeit zur PP-Stichprobe wurde anhand der Einhaltung der vorgesehenen Gesamtbeobachtungsdauer bestimmt. Ein Patient gilt im Folgenden als PP-Patient, wenn er über mindestens 152 Tage (Einschluss- bis Abschlussuntersuchung) dokumentiert wurde, wenn also seine Abschlussuntersuchung noch im Zeitfenster von 6 Monaten ± 4 Wochen lag. Damit ergaben sich die in Tabelle 1 zusammengefassten Auswertungskollektive.
Tab. 1. Auswertungskollektive
|
Auswertungskollektiv |
Risperidon |
Olanzapin |
Risperidon |
Gesamt |
|
Keine Auswertung |
7 |
3 |
1 |
11 |
|
Auswertung zur Sicherheit |
388 |
94 |
– |
482 |
|
ITT-Analyse zur Wirksamkeit |
387 |
94 |
– |
481 |
|
PP-Analyse zur Wirksamkeit |
328 |
84 |
– |
412 |
Alle inferenzstatistischen Auswertungen erfolgten explorativ, stets zweiseitig bei α=0,05 für jeden durchgeführten Test, sofern es sich nicht um eine Homogenitätsbetrachtung bei Dokumentationsbeginn handelt, bei der α=0,10 zugrunde gelegt wurde. Eine α-Adjustierung wurde nicht vorgenommen. Fehlende Werte wurden nach der Last-Observation-Carried-Forward-(LOCF-)Methode ersetzt. Zur Signifikanzprüfung wurden der Wilcoxon-Test (verbundene Gruppen) und der Mann-Whitney-U-Test (unverbundene Gruppen) verwendet. Zur Beurteilung der Gewichtsveränderungen wurde eine Kovarianzanalyse mit dem Ausgangsgewicht als Kovariate durchgeführt.
Ergebnisse
Von den 481 Patienten, die in die ITT-Analyse aufgenommen wurden, waren 51,8% männlich und 48,2% weiblich. In der Geschlechtsverteilung bestanden keine signifikanten Unterschiede zwischen den mit Risperidon und den mit Olanzapin behandelten Patienten. Die Risperidon-Patienten waren im Mittel 44,0±14,9 Jahre alt und damit etwas älter als die Olanzapin-Patienten (39,7±14,0 Jahre; p=0,007).
Bei 61,1% der Patienten lag eine paranoide Schizophrenie, bei 5% eine undifferenzierte und bei 4,8% eine hebephrene Schizophrenie vor. Bei 9,8% der Patienten wurde ein schizophrener Residualzustand diagnostiziert. Es bestanden keine signifikanten Unterschiede bezüglich der diagnostischen Einordnung zwischen den mit Risperidon oder Olanzapin behandelten Patienten (Tab. 2).
Tab. 2. Demographische und krankheitsbezogene Daten aller Teilnehmer
|
Risperidon |
Olanzapin |
p |
|
|
Patienten [n] |
388 |
94 |
|
|
Geschlecht (w/m) |
48%/52% |
51%/49% |
n.s. |
|
Alter (Mittelwert±Standardabweichung) [Jahre] |
44±15 |
40±14 |
p<0,01 |
|
Alter bei Diagnosestellung [Jahre] |
31±13 |
28±9 |
n.s. |
|
Diagnosen: |
|
|
|
|
Mittlere Tagesdosis zum Studienende |
3,6 mg |
11,1 mg |
|
|
Übergewichtige Patienten (Baseline)* |
32,8% |
17,0% |
p<0,001 |
*Einschätzung des behandelnden Arztes
Die mittlere Beobachtungsdauer betrug bei den mit Risperidon behandelten Patienten 168±46 Tage, bei den mit Olanzapin behandelten Patienten 175±37 Tage. Bei 74 Patienten (15,4%) wurde die Dokumentation vorzeitig beendet. Bei möglicher Mehrfachnennung waren dabei die häufigsten Gründe: unerwünschte Ereignisse (Risperidon: 4,4%, Olanzapin: 2,1%), Nichterscheinen des Patienten (Risperidon: 3,1%, Olanzapin: 2,1%), mangelnde Wirksamkeit (Risperidon: 2,6%, Olanzapin: 3,2%), mangelnde Compliance (Risperidon: 3,9%, Olanzapin: 1,1%) sowie Dokumentationsende ohne Angabe von Gründen (Risperidon: 1,6%, Olanzapin: 4,3%; Unterschiede für alle genannten Gründe nicht signifikant).
Bei 341 (70,9%) Patienten wurde eine Umstellung von einer anderen Medikation dokumentiert und bei 29,1% eine Erstbehandlung. Auch hier gab es keine Unterschiede zwischen den mit Risperidon und mit Olanzapin behandelten Patienten. Am häufigsten wurde von Haloperidol (91 Patienten), Flupentixol (50 Patienten) und Perazin (33 Patienten) umgestellt. Insgesamt 17,6% der mit Risperidon und 22,3% der mit Olanzapin behandelten Patienten wurden von einem atypischen Antipsychotikum umgestellt. Die häufigsten Umstellungsgründe waren Nebenwirkungen (185 Patienten) und mangelnde Wirksamkeit der Vormedikation auf die Minussymptomatik (158 Patienten).
Bei den mit Risperidon behandelten Patienten betrug die mittlere initiale Dosierung 2,7 mg/d, die mittlere maximale Dosierung 4,0 mg/d und die mittlere Dosierung beim jeweils letzten Besuch 3,6 mg/d. Bei den mit Olanzapin behandelten Patienten betrug die mittlere initiale Dosierung 8,7 mg/d, die mittlere maximale Dosierung 12,4 mg/d und die mittlere Dosierung beim jeweils letzten Besuch 11,1 mg/d.
Gewicht
Die Auswertung des Gewichtsverlaufs ergab, dass die mit Risperidon behandelten Patienten bei Studienbeginn deutlich mehr wogen (78,2±14,2 kg) als die mit Olanzapin behandelten Patienten (73,8±12,2 kg; p=0,055). Während unter Risperidon das Gewicht im Mittel nur gering um 0,1±4,0 kg anstieg (p=0,24), wurde unter Olanzapin eine signifikant größere Gewichtszunahme um 4,0±4,4 kg beobachtet (p<0,001). Der Unterschied in der Gewichtszunahme zwischen beiden Substanzen war ebenfalls signifikant (p<0,001). Dieser Unterschied blieb auch dann signifikant, wenn die unterschiedlichen Ausgangsgewichte als Variable in eine Kovarianzanalyse der Gewichtsveränderungen einbezogen wurden. Zum Beobachtungsende wogen die Olanzapin-Patienten 78,8 kg und die Risperidon-Patienten 78,3 kg (s. Abb. 1). Der Zigarettenkonsum der Patienten hatte weder unter Risperidon noch unter Olanzapin einen Einfluss auf das Gewicht.
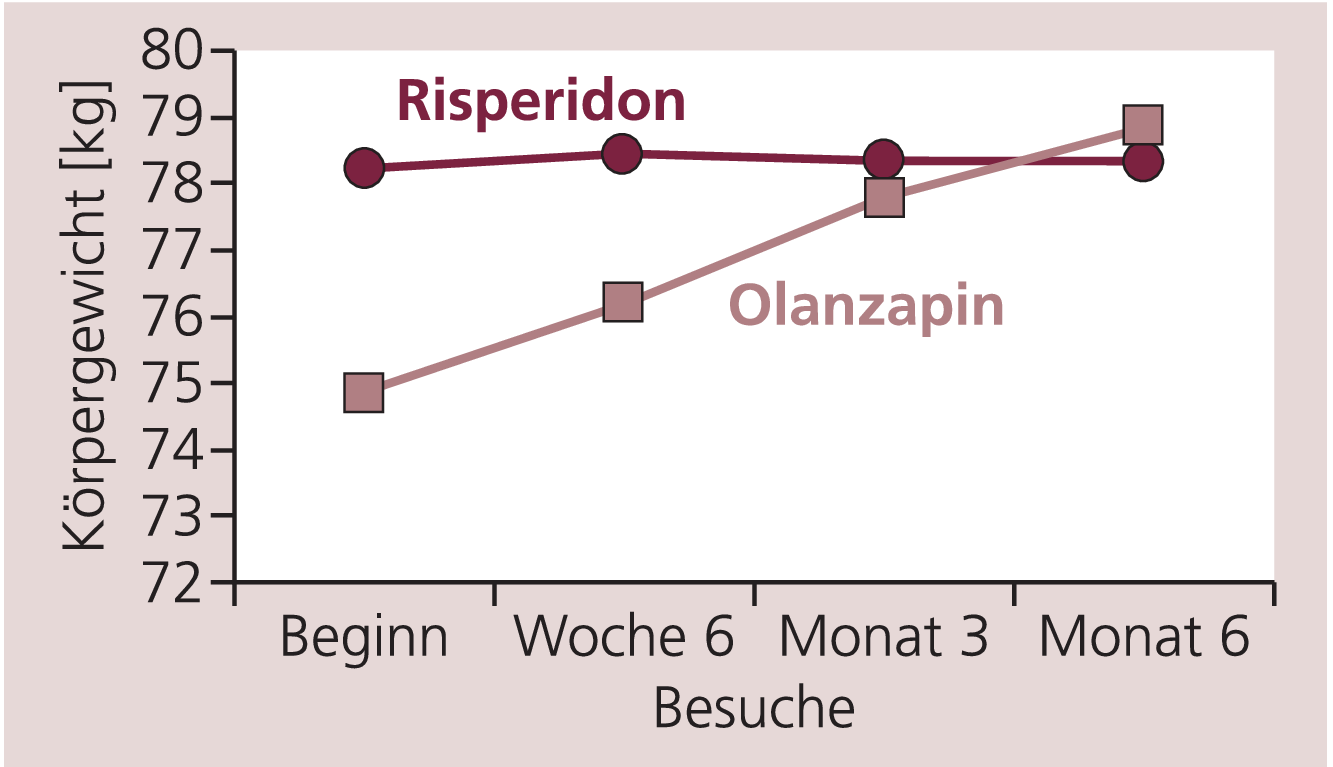
Abb. 1. Veränderungen des Körpergewichts im Studienverlauf (LOCF, Per-Protocol-Analyse)
Wirksamkeit
Bei 62,8% der mit Risperidon und bei 48,9% der mit Olanzapin behandelten Patienten war mindestens eine Begleitmedikation dokumentiert, die mindestens einmal während der Studie appliziert wurde. Bei einem Teil dieser Begleitmedikationen handelte es sich um die antipsychotische Vormedikation, von der im Beobachtungszeitraum überlappend umgestellt wurde. 11,9% der Risperidon- und 6,4% der Olanzapin-Patienten erhielten während des Beobachtungszeitraums Antiparkinson-Mittel, bei 2,6% der Risperidon- und 3,2% der Olanzapin-Patienten wurden Antiparkinson-Mittel im Verlauf der Untersuchung abgesetzt. Eine Differenzierung zwischen Fortführung vorheriger und neu angesetzter Antiparkinson-Mittel war durch die Datenerfassung nicht möglich. In der Gesamtgruppe aller mit Risperidon behandelten Patienten lag der BPRS-Gesamtscore zu Beobachtungsbeginn bei 64,1±15,4 Punkten und verbesserte sich im Beobachtungszeitraum um durchschnittlich 22,5±16,2 Punkte. Bei allen mit Olanzapin behandelten Patienten lag der BPRS-Gesamtscore zu Beobachtungsbeginn bei 65,4±16,6 Punkten und verbesserte sich um durchschnittlich 22,8±14,8 Punkte (Abb. 2). Im CGI wurden bei Studienbeginn fast alle Patienten (96,5%) als mindestens mäßig krank beurteilt. Der CGI-Schweregrad verbesserte sich unter beiden Behandlungen im Mittel um etwa 1,3 Punkte. Dementsprechend lautete das Urteil im CGI-Item „Zustandsänderung“ in den meisten Fällen „sehr viel besser“ oder „viel besser“.
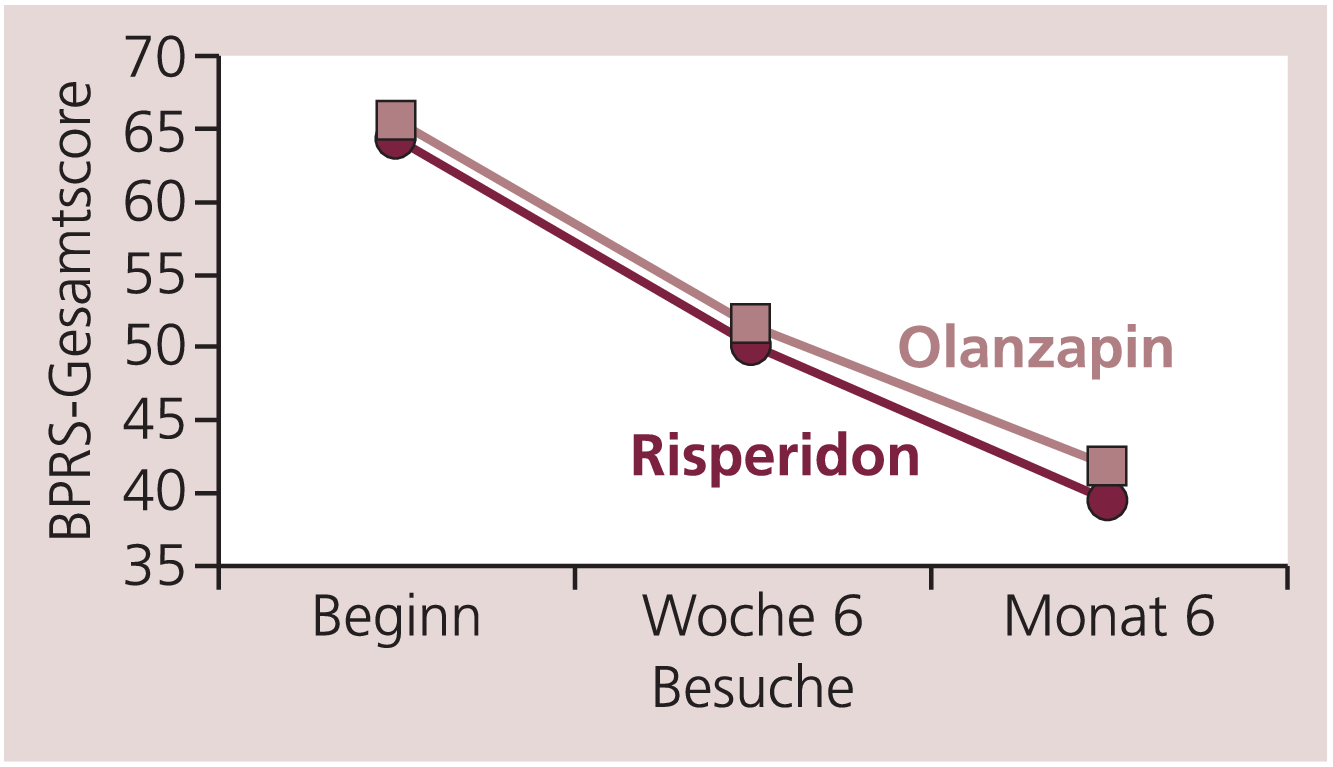
Abb. 2. Mittlere Veränderung im BPRS-Gesamtscore (LOCF, Per-Protocol-Analyse)
In Bezug auf Krankheitsschwere und Wirksamkeit im Verlauf fanden sich in allen Skalen und Subskalen weder bei Studienbeginn noch im Studienverlauf signifikante Unterschiede zwischen den mit Risperidon oder mit Olanzapin behandelten Patienten. Lediglich in der BPRS-Subskala „Angst/Depression“ zeigten sich bei den Patienten, die die Studie planmäßig beendeten, unter Risperidon signifikant stärkere Verbesserungen als unter Olanzapin (–5,7±4,5 vs. –4,4±4,3 Punkte; p=0,02).
Zusätzlich wurde der Anteil der Patienten bestimmt, die sich im individuellen Prä-post-Vergleich des BPRS-Gesamtscores um mindestens 30% verbesserten (Responder). Der Anteil der Responder lag bei den mit Risperidon behandelten Patienten bei 59,3%, bei den mit Olanzapin behandelten Patienten bei 59,6% (nicht signifikant).
Verträglichkeit
Bei der Interpretation der nachfolgenden absoluten Zahlen ist zu berücksichtigen, dass 81% der Patienten mit Risperidon behandelt wurden, also ungefähr 4-mal so viel wie mit Olanzapin.
Bei 40 Patienten wurde mindestens ein unerwünschtes Ereignis (UE) dokumentiert. Davon entfielen auf Risperidon 34 (8,8%) Fälle und auf Olanzapin 6 (6,4%) Fälle (Unterschied zwischen den Behandlungsgruppen nicht signifikant). UE mit einer Häufigkeit ≥2% der dokumentierten Patienten unter Risperidon waren „extrapyramidale Krankheiten und Bewegungsstörungen“ (n=18; 3,6%) und „Allgemeinsymptome“ (n=9; 2,1%). Bei den berichteten UE mit positiver Kausalitätsbewertung handelte es sich überwiegend um Gewichtszunahme und EPS. Als schwere UE wurden unter Risperidon unter anderem die Exazerbation einer Psychose und zwei Todesfälle berichtet. Bei den Todesfällen (Todesursache unklar; intrazerebrale Blutung) bestand kein Kausalzusammenhang mit der Medikation.
Patientenzufriedenheit
Der Fragebogen zur subjektiven Therapieakzeptanz wurde anhand spontaner Aussagen und Befragung des Patienten sowie weiterer Beobachtungen durch den Arzt beantwortet. Die Auswertung ergab keine relevanten Unterschiede zwischen den Behandlungen mit Risperidon und Olanzapin. Nur bei der Frage „Äußert der Patient Beeinträchtigungen im Zusammenhang mit einer eventuellen Gewichtszunahme?“ bestand ein signifikanter Unterschied zwischen beiden Substanzen; Risperidon-Patienten klagten bei Dokumentationsbeginn signifikant häufiger (18,1%) als Olanzapin-Patienten (4,3%) über Gewichtsprobleme (p=0,001). Zu Dokumentationsende war das Verhältnis umgekehrt (Risperidon-Patienten 6,5%; Olanzapin-Patienten 28,7%; p<0,001). Dieser subjektive Befund steht im Einklang mit den objektiven Ergebnissen zum Körpergewicht.
Sowohl im Arzturteil als auch im Patientenurteil zeigten sich bei allen ausgewerteten Patienten in Bezug auf Wirksamkeit und Zufriedenheit keine signifikanten Unterschiede zwischen den beiden Behandlungen. Die Ergebnisse zur Verträglichkeit im Arzturteil waren für Risperidon günstiger. Am deutlichsten waren die Unterschiede im Arzturteil bei den Patienten, welche die Studie protokollgemäß beendeten (PP-Kollektiv). Hier zeigten sich im Globalurteil zu Wirksamkeit, Verträglichkeit und Zufriedenheit beim letzten Besuch signifikant bessere Ergebnisse zwischen den Behandlungsgruppen zugunsten von Risperidon. Auch im Patientenurteil bestanden hinsichtlich Verträglichkeit und Zufriedenheit beim letzten Besuch signifikante Unterschiede zwischen den Behandlungsgruppen zugunsten von Risperidon (Tab. 3).
Tab. 3. Gewichtsverhalten, Pateintenzufriedenheit, Akzeptanz (ITT-Analyse)
|
Risperidon |
Olanzapin |
p |
|
|
Gewichtszunahme (Baseline bis Studienende) |
0,3 kg |
3,9 kg |
<0,0001 |
|
Patientenbeschwerden im Fragebogen bezüglich Gewichtszunahme |
6,5% |
28,7% |
<0,0001 |
|
Unzufriedenheit der Patienten mit antipsychotischer Medikation |
8,2% |
17,9% |
0,016 |
|
Ärztliche Beurteilung der Akzeptanz als „mäßig bis schlecht“ |
5,8% |
10,8% |
0,004 |
|
Rating der Patientenzufriedenheit mit der Medikation als „sehr gut“ oder „gut“) |
83,5% |
70,2% |
0,005 |
Diskussion
Das wesentliche Ziel einer Anwendungsbeobachtung besteht in der Sammlung von Erkenntnissen über ein Arzneimittel unter den Routinebedingungen der täglichen Praxis. In dieser Untersuchung wurden bei 481 schizophrenen Patienten neben Wirksamkeit und Verträglichkeit einer sechsmonatigen Therapie mit Risperidon oder Olanzapin vor allem die Befindlichkeit, die subjektive Behandlungszufriedenheit und die Therapieakzeptanz der jeweiligen medikamentösen Behandlung unter besonderer Berücksichtigung der Gewichtsentwicklung untersucht. Bei der Interpretation der Ergebnisse sind das offene, nicht randomisierte Design einer Anwendungsbeobachtung sowie variablere Behandlungsverläufe aufgrund fehlender Vorgaben zu berücksichtigen.
Bei 328 von 481 Patienten (68,2%) betrug die Beobachtungsdauer mindestens fünf Monate, was als dem Beobachtungsplan entsprechende Dauer gewertet wurde und als befriedigendes Ergebnis angesehen werden kann. Daraus lässt sich ableiten, dass die Akzeptanz der beiden Substanzen im Allgemeinen gut war. Insgesamt konnten in den eingesetzten Wirksamkeitsbeurteilungen auch deutliche Verbesserungen unter beiden Medikationen beobachtet werden. Durchgängige signifikante Gruppenunterschiede waren nicht feststellbar. Dies steht im Einklang mit den Ergebnissen einer doppelblinden, randomisierten Vergleichsstudie zwischen Risperidon und Olanzapin [6].
Zu Beginn der Dokumentation war das Körpergewicht in beiden Behandlungsgruppen signifikant unterschiedlich. Dementsprechend berichteten die Risperidon-Patienten häufiger als die Olanzapin-Patienten über Gewichtsprobleme. Bei Dokumentationsende dagegen klagten Risperidon-Patienten seltener als Olanzapin-Patienten über Gewichtsprobleme. Dieser Befund stimmt mit den objektiven Ergebnissen zur Entwicklung des Körpergewichts überein. Patienten nahmen im Studienverlauf unter Risperidon weniger an Gewicht zu als Patienten unter Olanzapin. Die deutlichere Gewichtszunahme unter Olanzapin lässt sich durch das unterschiedliche Ausgangsgewicht nicht erklären, sondern war davon unabhängig. Vergleichbare Ergebnisse zeigten sich auch in anderen Untersuchungen [2, 4, 6, 10, 16, 19]. Verträglichkeit und Zufriedenheit mit der Medikation wurden seitens der dokumentierenden Ärzte und der Patienten besser unter Risperidon als unter Olanzapin beurteilt. Dieses Ergebnis war in erster Linie durch die Gewichtszunahme unter Olanzapin zu erklären.
Da Gewichtszunahme und Zufriedenheit die Compliance beeinflussen können [21], scheint dieses Ergebnis für die Wahl der antipsychotischen Medikation von praktischer Relevanz. So sollte bei der individuellen Verordnung einer antipsychotischen Medikation neben seiner Wirksamkeit auch das spezifische Nebenwirkungsprofil berücksichtigt werden. Anwendungsbeobachtungen können dazu beitragen, differenzierte Kenntnisse über die einzelnen Nebenwirkungen wie beispielsweise Affekt- oder Antriebsveränderungen, somatische Auswirkungen wie Gewichtszunahme, Auswirkungen auf die kognitiv-mnestischen Funktionen oder das Schlafverhalten zu erhalten. Dabei sollte unbedingt der jeweilige Einfluss einer Nebenwirkung auf die individuelle Zufriedenheit des Patienten berücksichtigt werden. Bei der antipsychotischen Langzeitbehandlung ist die Zufriedenheit mit der Therapie wesentliche Voraussetzung einer kontinuierlichen Medikamenteneinnahme und dadurch auch ein entscheidender Faktor für den Verlauf und die Prognose der Schizophrenie [14, 15, 20].
Literatur
1. Allison DB, Casey DE. Antipsychotic-induced weight gain: a review of the literature. J Clin Psychiatry 2001;62(Suppl 7):22–31.
2. Allison DB, Mentore JL, Heo M, Chandler LP, et al. Antipsychotic-induced weight gain: a comprehensive research synthesis. Am J Psychiatry 1999;156:1686–96.
3. Anath J, Parameswaran S, Hara B. Drug therapy in schizophrenia. Curr Pharm Des 2004;10:2205–17.
4. Beasley CM, Tollefson GD, Tran PV. Safety of olanzapine. J Clin Psychiatry 1997;58(Suppl):13–7.
5. Casey DE. Side effect profiles of new antipsychotic agents. J Clin Psychiatry 1996;57(Suppl):40–5.
6. Conley RR, Mahmoud R. A randomized double-blind study of risperidone and olanzapine in the treatment of schizophrenia or schizoaffective disorder. Am J Psychiatry 2001;158:765–74.
7. Csernansky JG, Mahmoud R, Brenner R. A comparison of risperidone and haloperidol for the prevention of relapse in patients with schizophrenia. N Engl J Med 2002;346:16–22.
8. DeQuardo JR, Tandon R. Do atypical antipsychotic medications favorably alter the long-term course of schizophrenia? J Psychiatr Res 1998;32:229–42.
9. Gerlach J. The continuing problem of extrapyramidal symptoms: strategies for avoidance and effective treatment. J Clin Psychiatry 1999;60(Suppl):20–4.
10. Gupta S, Droney T, Al-Samarrai S, Keller P, et al. Olanzapine-induced weight gain. Ann Clin Psychiatry 1998;10:39.
11. Kurzthaler I, Fleischhacker WW. The clinical implications of weight gain in schizophrenia. J Clin Psychiatry 2001;62(Suppl 7):32–7.
12. Marder SR, Essock SM, Miller AL, Buchanan RW, et al. Physical health monitoring of patients with schizophrenia. Am J Psychiatry 2004;161:1334–49.
13. Merideth C, Mahmoud R, Engelhart LM, Ramirez L. Clinical and quality of life superiority of risperidone over conventional antipsychotics under usual care conditions: a prospective randomized trial in schizophrenia and schizoaffective disorder. Abstract presented at the 151st APA Meeting, Toronto, Canada, 1998.
14. Naber D, Karow A, Lambert M. Subjective well-being under the neuroleptic treatment and its relevance for compliance. Acta Psychiatr Scand 2005;427:29–34.
15. Naber D, Moritz S, Lambert M, Pajonk FG, et al. Improvement of schizophrenic patients’ subjective well-being under atypical antipsychotic drugs. Schizophr Res 2001;50:79–88.
16. Nemeroff CB. Dosing the antipsychotic medication olanzapine. J Clin Psychiatry 1997;58(Suppl):45–9.
17. Rabinowitz J, Lichtenberg P, Kaplan Z, Mark M, et al. Rehospitalization rates of chronically ill schizophrenic patients discharged on a regimen of risperidone, olanzapine, or conventional antipsychotics. Am J Psychiatry 2001;158:266–9.
18. Sturm R, Wells KB. Does obesity contribute as much to morbidity as poverty or smoking? Public Health 2001;115:229–35.
19. Simpson MM, Goetz RR, Devlin MJ, Goetz SA, et al. Weight gain and antipsychotic medication: differences between antipsychotic-free and treatment periods. J Clin Psychiatry 2001;62:694–700.
20. Weiden PJ, Kozma C, Grogg A, Locklear J. Partial compliance and risk of rehospitalization among California medicaid patients with schizophrenia. Psychiatr Serv 2004;55:886–91.
21. Weiden PJ, Mackell JA, McDonnell DD. Obesity as a risk factor for antipsychotic noncompliance. Schizophr Res 2004;66:51–7.
Dr.med. Ulrich Frey, Priv.-Doz. Dr. med. Frank-Gerald Pajonk, Klinik für Psychiatrie und Psychotherapie, Universitätsklinikum des Saarlandes, 66421 Homburg/Saar, E-Mail: frank.pajonk@uniklinik-saarland.de
Dr. med. Andreas Schreiner, Dr. med. Steffen Heger, Medizinisch-Wissenschaftliche Abteilung Janssen-Cilag GmbH, Raiffeisenstr. 8, 41470 Neuss
Body weight and treatment satisfaction of schizophrenic patients treated with risperidone or olanzapine
The long-term benefits of an antipsychotic treatment depend on the willingness of the patient to continously take medication. The discontinuation of medication increases the risk for relapse and rehospitalisation. For the acceptance of an antipsychotic drug the tolerability and the side-effect profile are of major importance. Whereas in the past extrapyramidal side effects were in the focus nowadays other side-effects such as weight gain receive much attention.
In an open, two-arm, non-randomised drug utilisation study the subjective well-being, treatment satisfaction and acceptance of a medication with either risperidone or olanzapine was observed in 481 patients with schizophrenia over six months. Further, efficacy and tolerability with a special focus on weight gain werde documented. The acceptance of medication was evaluated by a questionnaire. Clinical ratings were done with the Brief Psychiatric Rating Scale (BPRS) and the Clinical Global Impression Scale (CGI, CGI-C). Body weight and body mass index were documented at the beginning, during and at the end of the observation.
Treatment with risperidone was not associated with weight gain (0.1±4.0 kg after 6 months), whereas treatment with olanzapine was (4.0±4.4 kg; p<0.001). No other significant differences between the two treatment arms were found with respect to adverse events, early termination and efficacy on psychotic symptoms. BPRS scores decreased markedly in both groups. Treatment satisfaction was significantly higher in the risperidone-treated patients.
Risperidone and olanzapine particularly differ in weight gain under the conditions of usual clinical care. In this observational study the acceptance of and satisfaction with medication was worsened by weight gain which may seriously challenge the long-term outcome.
Keywords: Schizophrenia, risperidone, olanzapine, body weight, patient acceptance
Psychopharmakotherapie 2006; 13(03)
